Léčba příznaků diagnózy dysfagie.
Obsah [Zobrazit obsah]
Léčba symptomů diagnostiky dysfagie
Dysfagie je obtížné polykání a je příznakem onemocnění horní části gastrointestinálního traktu a nervového systému. Dysfagie, dokonce i epizodická, a zvláště často se opakující a zvláště stálá, vyžaduje návštěvu lékaře a provedení důkladné diagnózy, protože onemocnění, kterými se projevuje, jsou velmi závažná.
Příčiny dysfagie

V závislosti na příčině, která ji způsobila, může být dysfagie:
- Skutečný;
- Funkční, když neexistují žádné mechanické překážky v procesu polykání, ale pouze poruchy nervového systému;
- Způsobeno organickými lézemi, kdy se vyskytují onemocnění horního gastrointestinálního traktu nebo přilehlých orgánů, které brání průchodu bolusu potravy.
Nejčastější příčinou dysfagie jsou onemocnění jícnu, která vytvářejí mechanické překážky pohybu bolusu potravy. Tento stav se nazývá dysfagie jícnu. Příčiny dysfagie jícnu jsou následující: jícnový vřed, ezofagitida (zánět sliznice jícnu), striktura jícnu – jizva poúrazové zúžení jícnu, nádor jícnu.
Příčinou dysfagie mohou být navíc onemocnění orgánů sousedících s jícnem, ve kterých je stlačen. Například hiátová kýla, nodulární struma, aneuryzma aorty, tumor mediastina atd.
Příznaky dysfagie
Skutečná dysfagie, narušení samotného polykání, tedy přesun bolusu potravy z dutiny ústní do hltanu, nastává, když jsou poškozena nervová centra, která řídí polykání, v důsledku čehož je tento harmonický proces nevyvážený a obsah bolusu potravy se při pokusu o její spolknutí nedostane do jícnu, ale do dýchacích cest – nosohltanu, hrtanu, průdušnice. V důsledku toho dochází k spasmu dýchacího traktu až k dušení a dochází k silnému reflexnímu kašli.
Funkční dysfagie se vyskytuje při funkčních poruchách nervového systému – zvýšená dráždivost, neurózy atp. V tomto případě se příznaky dysfagie objevují epizodicky, zpravidla jsou provokovány jedním nebo více druhy potravin (tuhé, tekuté, kořeněné atd.). Potravní bolus se v tomto případě obvykle nedostane do dýchacího traktu, ale polykání je obtížné a jeho pohyb jícnem je doprovázen nepříjemnými a bolestivými pocity.

Při dysfagii jícnu není narušen samotný akt polykání, ale průchod bolusu potravy je doprovázen bolestí v horní části břicha, pálením žáhy a někdy i říháním. V ústech se objevuje nepříjemná chuť a je pozorována regurgitace – reflux obsahu žaludku do hltanu a ústní dutiny. Regurgitace se zvyšuje s nakloněnou polohou těla, stejně jako během spánku, zejména pokud bylo jídlo méně než dvě hodiny před spaním. Příznaky dysfagie s ezofagitidou mohou zahrnovat chrapot, zvýšené slinění a dušení. Dysfagie jícnu je nejčastěji způsobena pevnou stravou, její charakteristickým rysem je, že pitná voda proces usnadňuje a při příjmu tekuté nebo kašovité stravy jsou příznaky dysfagie méně výrazné, i když se dysfagie jícnu s ezofagitidou může objevit i při příjmu tekutin.
Diagnóza dysfagie
Vzhledem k tomu, že dysfagie je příznakem onemocnění a nikoli nezávislým onemocněním, je nutná pečlivá diagnóza k identifikaci onemocnění, které dysfagii způsobilo. Nejprve se provádí gastroenterologické vyšetření, jehož hlavní metodou je v tomto případě FGDS – fibrogastroduodenoscopy, endoskopické vyšetření, které umožňuje vyšetřit sliznici horní části gastrointestinálního traktu a identifikovat existující patologii. Při zjištění nádoru nebo vředu se provede biopsie, následuje histologické vyšetření a při zjištění známek ezofagitidy se obsah jícnu odebere na bakteriologickou kultivaci za účelem identifikace patogenu.
Pokud nebyla gastroenterologickým vyšetřením zjištěna příčina dysfagie, provádí se neurologické vyšetření k identifikaci postižené nervové struktury.
Léčba dysfagie
Léčba dysfagie spočívá v použití lokálních léků, které zmírňují její příznaky, protože hlavní terapeutická opatření jsou přijímána ve vztahu k onemocnění, které způsobilo dysfagii.
Léčba často spočívá v nouzové léčbě, když se objeví akutní příznaky dysfagie. V případě skutečné dysfagie je tedy nutné především důkladně vyčistit dýchací cesty od potravy, která se do nich dostala, a zajistit, aby se pacient neudusil. Další léčba skutečné dysfagie se provádí v nemocnici v těžkých případech se jídlo a voda zavádějí do jícnu trubicí;
Pohotovostní léčba dysfagie způsobené zánětem jícnu spočívá v užívání antacidů obsahujících hliník (léky snižující kyselost, tzv. „léky na pálení žáhy“ jako Phosphalugel, Almagel atd.) nebo v užívání šumivé tablety Zantac rozpuštěné ve sklenici voda. Následná léčba dysfagie spočívá v léčbě ezofagitidy.
Při dysfagii jícnu je nutné dodržovat určitá pravidla stravovacího chování a diety. Proto se doporučuje jíst malá jídla v malých porcích (alespoň 4x denně), jídlo by nemělo být suché a tvrdé, mělo by se důkladně rozkousat. Jíst ukvapené a suché jídlo je zakázáno. Po jídle je nutné se vyvarovat předklonu po dobu 1,5-2 hodin, aby nedošlo k regurgitaci. Poslední jídlo by mělo být nejpozději 2 hodiny před spaním.

Pokud má pacient dysfagii jícnu, měla by se jeho strava skládat z potravin, které jsou snadno stravitelné: zelenina, vařená nebo dušená, libové maso, ryby a drůbež, přednostně bílé maso, tučná, smažená a uzená jídla, stejně jako kořeněná potraviny jsou vyloučeny a kořeněné. Rychlé občerstvení a všechny druhy šumivých nápojů, stejně jako silný čaj a káva jsou zakázány. Alkohol je zcela vyloučen. Je třeba se také vyhnout hrubé rostlinné vláknině. Obecně se doporučují mléčné a kysané mléčné výrobky, přednost by měla mít mléčně-zeleninová strava s přídavkem slizových polévek a cereálií.
Video z YouTube k tématu článku:
Dysfagie
Dysfagie je patologický stav, při kterém je akt polykání narušen. Projevuje se obtížemi při polykání pevné stravy, tekutin, slin, jejich vstupem do dýchacího systému, zvýšenou tvorbou slin, bolestmi na hrudi, chrapotem, bolestmi v krku. Diagnostikováno pomocí faryngoskopie, radiografie jícnu, esofagogastroskopie, pH-metrie, jícnové manometrie. Léčba zahrnuje předepsání etiopatogenetické terapie onemocnění komplikovaného dysfagií. Pokud dojde k poruše na pozadí závažných organických změn v hltanu, jícnu a přilehlých orgánech, provádějí se chirurgické zákroky.
ICD-10
Přehled
Dysfagie je sekundární patologický proces a vyvíjí se na pozadí jiných onemocnění. Poruchy polykání jsou zjišťovány ve všech věkových skupinách, ale výskyt stoupá s věkem. Podle výsledků pozorování je prevalence patologie 11 % v běžné populaci a dosahuje 13 % u pacientů starších 65 let.
V mladém věku dysfagie často komplikuje průběh úrazů a maligních neoplazií hlavy a krku. U starších pacientů jsou hlavními příčinami poruchy polykání cerebrovaskulární poruchy a neurodegenerativní onemocnění. Relevance včasné diagnózy dysfagického syndromu je dána výrazným zhoršením kvality života pacientů a vysokým rizikem mortality v případě komplikací.

Příčiny dysfagie
Specialisté v oblasti moderní gastroenterologie samostatně zvažují etiologické faktory vedoucí k rozvoji orofaryngeálních („vysokých“) a jícnových („nízkých“) poruch polykání, i když některé z nich jsou detekovány u obou typů patologie. Průchod bolusu potravy hltanem a proximálním jícnem je narušen z důvodů, jako jsou:
- Mechanická překážka. Narušení orofaryngeální fáze polykání může být způsobeno zánětlivými procesy (retrofaryngeální absces, tonzilitida), hyperplazie štítné žlázy, zvětšené lymfatické uzliny, hypofaryngeální divertikl, cervikální osteofyty, svalová fibróza, krikofaryngeální adheze. Zúžení horní části trávicího traktu je pozorováno i u maligních neoplazií dutiny ústní, hltanu, hrtanu a důsledky jejich chirurgické léčby a radiační terapie.
- Neuromuskulární poruchy. Orofaryngeální dysfagie se vyvíjí v akutní fázi mozkové mrtvice u 42–67 % pacientů její závažnost přímo koreluje se závažností poruch prokrvení mozku. Polovina pacientů s parkinsonismem má klinické příznaky poruchy orofaryngeálního polykání a u dalších 45 % pacientů jsou latentní známky poruchy detekovány instrumentálně. Dysfagie je komplikována roztroušenou sklerózou, amyotrofickou laterální sklerózou a pseudoparalytickou myastenií.
Poruchy polykání jícnu jsou často způsobeny patologií jícnu, chronickými onemocněními gastrointestinálního traktu a mediastina. Akutní formy dysfagie se vyskytují s alergickým Quinckeho edémem, náhlou obstrukcí jícnového tělesa a gastroezofageální junkcí cizími tělesy. Normální průchod pevné a tekuté potravy jícnem do žaludku může být narušen:
- Zúžení jícnu. Lumen orgánu se zmenšuje při eozinofilní faryngitidě, maligních nádorech jícnu, rakovině žaludku s poškozením srdeční oblasti a komplikované gastroezofageální refluxní chorobě. Cikatrická stenóza se vyvíjí po radioterapii rakoviny hrudníku, chemických popálenin žíravinami, chloridem draselným, salicyláty a některými dalšími léky. Známky dysfagie jsou pozorovány, když se lumen orgánu zúží na méně než 12 mm.
- Zevní komprese jícnu. Průchodu potravy brání útvary zabírající prostor, které vyvíjejí tlak na stěnu jícnu. Dysfagie jícnu se často vyskytuje u nádorů (rakovina plic, karcinom průdušek, thymom), zvětšené lymfatické uzliny mediastina, substernální struma, infekční onemocnění (tuberkulóza, histoplazmóza), paraezofageální kýla. Potíže s polykáním se zjišťují u srdeční patologie – vady mitrální chlopně, komprese cév.
- Poruchy kontraktilní aktivity jícnu. Poruchy polykání jícnu komplikují achalázii, difuzní spasmus jícnu a vývrtkovou deformaci orgánu. Patologické změny motility jsou pozorovány u pacientů se systémovou sklerodermií, Chagasovou chorobou a diabetes mellitus. Při užívání nitrátů, estrogenů, metylxantinů a blokátorů vápníkových kanálů dochází k poruchám kontrakcí svalů jícnu, které narušují proces polykání.
Patogeneze
Pro rozvoj dysfagie existují dva klíčové mechanismy – obstrukční a dysregulační, které se mohou u některých patologických stavů kombinovat. Při obstrukčních poruchách polykání dochází k narušení průchodu potravy v důsledku existence mechanické překážky – zánětlivých, granulomatózních procesů, jizevnatých změn, prostor zabírajících útvarů vyčnívajících do lumen trávicích orgánů nebo je stlačující zvenčí. V některých případech je situace zhoršena bolestí, zvláště výraznou při zánětu.
Základem patogeneze dysregulační dysfagie jsou poruchy inervace způsobené poškozením polykacího centra prodloužené míchy, střevního nervového systému a patologickými změnami na úrovni svalové vrstvy jícnu. V důsledku stahu svalů měkkého patra dochází k diskoordinaci hltanu, k narušení peristaltického reflexu jícnu, což vede ke změně procesu přirozeného průchodu potravy.
Klasifikace
Stávající systemizace klinických forem dysfagie zohledňuje jak anatomickou úroveň poruch polykání, tak i stupeň jejich závažnosti. Tento přístup usnadňuje identifikaci hlavní příčiny poruch, umožňuje posoudit prognózu a vyvinout optimální taktiku pro léčbu pacienta. Gastroenterologové rozlišují následující typy onemocnění:
- Podle anatomické úrovně: orofaryngeální (orofaryngeální) a jícnová dysfagie. V prvním případě je narušena tvorba bolusu potravy, její pohyb směrem k hrdlu a počáteční polykací pohyby. Ve druhém je obtížné, aby produkty procházely jícnem a vstupovaly do žaludku.
- Podle závažnosti: Existují 4 stupně dysfagie. Ve stupni I má pacient potíže s polykáním pevné stravy ve stupni II, polyká se pouze tekutá strava. U pacientů s dysfagií III. stupně je polykání zhoršeno nejen u pevné stravy, ale také u tekutin a slin. Ve stupni IV je nemožné spolknout jakékoli jídlo.
Příznaky dysfagie
V počáteční fázi onemocnění si pacienti obvykle stěžují na potíže s polykáním pevné potravy, doprovázené nepříjemnými pocity v hltanu a jícnu. Mohou se objevit i bolestivé pocity podél jícnu, zvýšené slinění a pocit plnosti za hrudní kostí. Charakteristickými příznaky onemocnění jsou chrapot hlasu, pocit nedostatku vzduchu, suchý kašel, bolest v krku. Progrese dysfagie vede k poruchám polykání tekuté potravy a jejímu vstupu do dýchacích orgánů pacienta. Někdy je onemocnění doprovázeno pálením žáhy. Při dlouhém průběhu dochází ke zhoršení celkového stavu pacienta, výrazné ztrátě tělesné hmotnosti v důsledku nedostatku potravy.
Komplikace
Při dysfagii je často pozorována ezofagitida, která, pokud je chronická, zvyšuje riziko metaplazie epitelu sliznice jícnu s rozvojem nádoru. Neustálý reflux částic potravy do dýchacích cest způsobuje aspirační pneumonii, která se vyznačuje těžkým průběhem a rezistencí k terapii. Neustálý nedostatek živin způsobuje, že pacient náhle zhubne, což vede ke kachexii, která je doprovázena degenerativními změnami vnitřních orgánů. Když je průdušnice stlačena nádory jícnu, je pozorována akutní respirační tíseň (asfyxie), která ohrožuje život pacienta a vyžaduje nouzová opatření.
diagnostika
Odhalení poruch polykání nebývá obtížné vzhledem k typickému klinickému obrazu patologického stavu. Klíčovým úkolem diagnostického pátrání po dysfagii je však diagnostika chorob, které by mohly poruchu způsobit. Vyšetření pacienta se provádí komplexně a zahrnuje následující metody:
- Vyšetření krku. Během faryngoskopie jsou zjištěny příčiny orofaryngeální dysfagie: tonzilitida, glositida, novotvary, cizí tělesa. Metoda je doplněna nepřímou laryngoskopií, která umožňuje diagnostikovat patologii epiglottis.
- Ezofagografie. RTG jícnu s perorálním podáním kontrastní látky odhalí poruchy mimovolní fáze polykání a změny motility jícnu charakteristické pro dysfagii. Rentgenové záření může také určit přítomnost divertiklů.
- Ezofagogastroskopie. Při endoskopii se zřetelně zobrazí sliznice jícnu a žaludeční kardie, což pomáhá odhalit makroskopické změny v epitelu způsobující dysfagii. Současně se provádí biopsie tkáně pro histologické vyšetření.
- Stanovení pH. Denní pH-metrie je nejpřesnější studií pro diagnostiku refluxní ezofagitidy za účelem potvrzení organické povahy dysfagie. Kromě toho může být provedena manometrie jícnu k identifikaci poruch dolního gastroezofageálního svěrače.
Změny v klinických krevních testech s dysfagií jsou nespecifické a odpovídají základnímu onemocnění. Může být zjištěna anémie, střední leukocytóza a zvýšená ESR. Biochemický krevní test odhalí pokles hladiny celkových bílkovin, dysproteinémii a možná i zvýšení jaterních enzymů. Pro posouzení stavu trávicího traktu se provádí ultrazvuk břišní dutiny. K vyloučení patologií nervového systému se provádí komplexní neurologické vyšetření podle indikací, MRI hlavy, CT mozku a EEG; K vyloučení možných plicních a srdečních patologií se doporučuje rentgenové vyšetření hrudníku, echokardiografie a EKG.
Diferenciální diagnostika pro syndrom dysfagie se provádí mezi onemocněními, které mohou způsobit tento patologický stav. Onemocnění se liší od odynofagie, hysterické „boule v krku“ (globus pharyngeus), dušnosti a fagofobie. Kromě pozorování u gastroenterologa může pacient potřebovat konzultace s otolaryngologem, hrudním chirurgem, onkologem a dalšími specialisty.
Léčba dysfagie
Největší vliv na volbu lékařské taktiky má etiologie a průběh poruchy. Hlavními terapeutickými cíli jsou obnova polykání, prevence možných komplikací, především aspirace u orofaryngeální dysfagie neuromuskulárního původu. Pacienti s akutními formami poruch polykání, které se obvykle vyskytují s mechanickou obstrukcí jícnu, jsou indikováni k urgentní pomoci k odstranění cizího tělesa.
Korekce dlouhodobých poruch zahrnuje komplexní etiopatogenetickou léčbu patologie komplikované dysfagií. Mezi farmaceutickými přípravky se s ohledem na příčiny onemocnění používají:
- Prostředky ke zlepšení neuroregulace. K obnovení polykání jsou pacientům s parkinsonismem předepisováni agonisté a prekurzory dopaminu, centrální H-anticholinergní blokátory. Projevy dysfagie u myasthenia gravis jsou redukovány užíváním anticholinesterázových léků. U mozkových mrtvic se provádí intenzivní komplexní terapie s neuroreparanty, neuroprotektory a stabilizátory membrán.
- Blokátory vápníkového kanálu. Snižují koncentraci vápenatých iontů ve svalových vláknech, odstraňují spastické stavy (difuzní křeče jícnu, achalázie) a zlepšují průchod potravy. V případě potřeby je terapie dysfagie doplněna o nitráty, které mají relaxační účinek, anticholinergika a inhibitory fosfodiesterázy ovlivňující nervosvalovou regulaci.
- Antisekreční léky. Doporučeno pro kombinaci dysfagie s GERD, eozinofilní ezofagitida. Nejčastěji se používají inhibitory protonové pumpy, které snižují sekreci kyseliny chlorovodíkové a snižují tak dráždění sliznice jícnu žaludeční sekrecí. V přítomnosti eozinofilní ezofagitidy se navíc používají aerosolové formy lokálních steroidních léků.
V případě prokázané infekční geneze onemocnění, doprovázené dysfagií, je indikována antibakteriální a antivirová terapie. Většina pacientů vyžaduje úpravu stravy – nahrazení tvrdých potravin měkkými potravinami, omezení stravy v přítomnosti hypersekrečních poruch. Ve všech případech neurologické patologie je předepsána rehabilitace s použitím technik ke zlepšení orálního polykání.
U některých pacientů lze přetrvávající dysfagickou poruchu odstranit pouze chirurgicky. U neoplazií, které komprimují jícen, se provádí resekce nebo odstranění postižených orgánů. Operace je dle indikací doplněna chemoterapií a radioterapií. U dysfunkce horního jícnového svěrače a Zenkerova divertiklu je účinná krikofaryngeální myotomie.
Bougienage, balónková dilatace, stentování jícnu, endoskopická disekce striktur umožňují obnovit lumen jícnu, když je jizvičně zúžený nebo stlačený sousedními orgány. K léčbě achalázie rezistentní na léčbu se provádí ezofagokardiomyotomie. U dysfagie spojené s nevratnými změnami v jícnu se provádí ezofagoplastika.
Prognóza a prevence
Pravděpodobnost úplného uzdravení závisí na příčině, která vedla k rozvoji dysfagie. Prognóza je považována za relativně příznivou, pokud jsou příznaky způsobeny zvýšenou kyselostí žaludeční šťávy a dalšími stavy, které dobře reagují na medikamentózní terapii. Prevence dysfagie zahrnuje včasnou léčbu onemocnění trávicího traktu (peptický vřed, GERD), vyhýbání se konzumaci velmi horkých, smažených jídel, alkoholu, odvykání kouření, pečlivý dohled nad dětmi, aby dítě nepolykalo drobné předměty a hračky.
Dysfagie
. nebo: Potíže s polykáním
Dysfagie jsou potíže, nepohodlí při polykání nebo neschopnost napít se (tekutiny, pevné látky, slin). Tento stav může nastat jednorázově, nebo se může projevovat opakovaně, což vyžaduje povinnou konzultaci s lékařem. Je třeba odlišit pravou dysfagii od pseudodysfagie, při kterém je v oblasti jícnu a za hrudní kostí cítit „boule“, ale samotný akt polykání není narušen. Nejčastěji se vyskytuje u hysterie – reverzibilní duševní porucha charakterizovaná výraznými emočními reakcemi (slzy, křik, hlasitý smích), zatemnění vědomí, křeče („hysterická boule“), onemocnění srdce a štítné žlázy.
Příznaky dysfagie
- Nepohodlí při pohybu jídla po spolknutí za hrudní kostí, v krku.
- Bolest při polykání.
- Kašel, dušení jídlem.
- Dušení (nedostatek vzduchu).
- Chrapot a chrapot hlasu.
- Nadměrné slinění.
- Pocit „kómatu“, „roztažení“ nebo „cizího těla“ za hrudní kostí při polykání.
- Typickou stížností je, že dříve bylo obtížné polykat pouze pevnou stravu, ale nyní je obtížné polykat i tekutou stravu.
tvar
V závislosti na lokalizaci (umístění) procesu se rozlišují:
- orofaryngeální(volná fáze polykání je narušena – tok potravy do jícnu je obtížný);
- faryngoesofageální(je narušena mimovolní rychlá fáze polykání – je obtížný tok potravy do jícnu);
- jícnová dysfagie(je narušena mimovolní pomalá fáze polykání – průchod potravy jícnem je obtížný.
Dysfagie se také vyskytuje:
- organické(způsobené onemocněními a lézemi orofaryngu nebo jícnu);
- funkční(poruchy jícnu vyplývající z porušení nervové regulace – řízení funkcí jícnu nervovým systémem).
Příčiny
Nejčastěji se dysfagie vyvíjí v důsledku onemocnění jícnu.
- Ezofagitida (zánět jícnu).
- Gastroezofageální refluxní choroba (GERD) je patologický (abnormální) stav, při kterém se kyselý obsah žaludku dostává do jícnu a dráždí jeho stěny.
- Divertikly (výběžky stěny) jícnu.
- Následky chemických popálenin (vystavení kyselinám, zásadám) a zjizvené zúžení jícnu po popáleninách (vzniklo v důsledku hojení tkáně jícnu a tvorby jizvy, která se při průchodu potravy obtížně roztahuje).
- Rakovina (zhoubný (rychle rostoucí, s možností rozšíření po těle) nádor) jícnu a žaludku.
- Achalasia cardia (chronické nervosvalové onemocnění jícnu, při kterém je narušen přenos hmot potravy z jícnu do žaludku).
- Nemoci pojivové tkáně:
- systémová sklerodermie (zánětlivé poškození drobných cév těla s následnými změnami na kůži, pohybovém aparátu a vnitřních orgánech);
- dermatomyozitida (závažné onemocnění svalů, kůže, cév s poškozením vnitřních orgánů);
- systémový lupus erythematodes (zánětlivé poškození drobných cév kůže, kapilárního aparátu ledvin s následnými změnami na kůži, pohybovém aparátu a řadě vnitřních orgánů).
- Dilatace žil jícnu na pozadí portální hypertenze (zhoršený odtok žilní krve z jater) a selhání jater (porucha jedné nebo více jaterních funkcí, která se vyvine v důsledku akutní nebo chronické destrukce jaterních buněk).
- Cizí těleso v jícnu (velké kusy potravy, kosti atd.).
- Trauma jícnu (zranění hrudníku nožem a střelou, poškození jícnu zevnitř např. spolknutím ostrého předmětu apod.).
- Zúžení jícnu zvenčí – nádor mediastina (vnitřní část hrudníku, zleva a zprava obklopená plícemi, vpředu hrudní kostí a vzadu páteří, ve které prochází jícen, nachází se průdušnice (hlavní orgán přívodu vzduchu do plic) a srdce a brzlík (orgán imunitního systému) ), aneuryzma aorty (zvětšení aorty), zvětšené srdce.
Dysfagie může být také způsobena patologickými stavy orofaryngu.
- Quinckeho edém (těžká alergická reakce na jídlo, pyl, domácí zvířata s rozvojem rozsáhlého otoku hltanu a hrtanu).
- Nádory orofaryngu.
- Bolest v krku (zánět mandlí).
- Cizí tělesa (velké kusy jídla, kosti atd.).
- Ochrnutí (nedostatek pohybu) hltanových svalů po cévních mozkových příhodách (mrtvice), v důsledku aterosklerózy (ukládání tukových metabolických produktů ve stěně tepny), nádorů mozku, poranění mozku nebo poranění krční páteře.
Terapeut pomůže při léčbě onemocnění
diagnostika
- Analýza anamnézy onemocnění a obtíží (kdy (jak dlouho) se příznaky onemocnění objevily (poruchy polykání, bolest při polykání, pocit nepohodlí za hrudní kostí při jídle), co si pacient s jejich výskytem spojuje; stížnost, že dříve bylo obtížné polykat pouze pevnou stravu a nyní tekutou stravu atd.).
- Rozbor životní historie (prodělaná onemocnění (včetně onemocnění trávicího traktu: ezofagitida (zánět jícnu), gastritida (zánět žaludku), popáleniny jícnu), operace).
- Rozbor rodinné anamnézy (přítomnost onemocnění trávicího traktu, onemocnění jícnu u příbuzných).
- Vyšetření pacienta včetně vyšetření dutiny ústní, palpace (prohmatání) lymfatických uzlin krku.
- Metody laboratorního výzkumu.
- Klinické a biochemické krevní testy (diagnostika možné anémie (snížení hemoglobinu (bílkovina přenášející kyslík) a erytrocytů (červené krvinky) v krvi), zánětlivé reakce, onemocnění jater, slinivky, ledvin).
- Coprogram – analýza stolice (lze zjistit nestrávené úlomky potravy, velké množství tuku, hrubá vláknina).
- Metody instrumentálního výzkumu.
- Laryngoskopie je vizuální vyšetření zadní části krku pomocí speciálního zrcadla nebo přístroje (endoskopu).
- Ezofagogastroduodenoscopy (EGDS) je postup vyšetření jícnu, žaludku a dvanácterníku zevnitř pomocí speciálního přístroje (gastroskopu) s případným odebráním kousku sliznice jícnu k vyšetření (biopsii).
- Ultrazvukové vyšetření (ultrazvuk) břišních orgánů k posouzení stavu žlučníku, žlučových cest, slinivky břišní, žaludku, ledvin, střev, k identifikaci známek poškození vnitřních orgánů vedoucích k dysfagii.
- Rentgenové vyšetření jícnu umožňuje identifikovat nemoci a stavy, které vedly k problémům s polykáním.
- Irrigoskopie (rentgenové vyšetření jícnu se zavedením rentgenkontrastní látky (zřetelně viditelné na snímku) ke zjištění zúžení nebo chybějícího dalšího průchodu látky jícnem).
- Ultrazvukové vyšetření (ultrazvuk) břišních orgánů k posouzení stavu žlučníku, žlučových cest, slinivky břišní, žaludku, ledvin, střev, k identifikaci známek poškození vnitřních orgánů vedoucích k dysfagii.
- Elektroencefalografie mozku (testování elektrické aktivity mozku) a magnetická rezonance (MRI) mozku se provádějí k identifikaci patologie nervového systému (onemocnění mozku a nervů), pokud neexistuje žádná mechanická překážka průchodu nalezeného bolusu potravy orofaryngem a jícnem.
Léčba dysfagie
- léčení(s pomocí léků).
- Inhibitory protonové pumpy (léky snižující kyselost žaludečního obsahu, pokud to způsobuje dysfagii).
- Antibakteriální terapie, pokud jsou příčinou dysfagie bakteriální infekce hltanu a jícnu.
- Chirurgický(léčba popáleninových zúžení jícnu, zánětů, nádorů pomocí operace). Pouze v tomto případě je možné zcela zbavit nepříjemných příznaků.
Pokud nelze odstranit příčinu dysfagie (například nemožnost odstranění nádoru jícnu nebo období rekonvalescence po cévní mozkové příhodě (poškození mozku nedostatečným prokrvením nebo velmi vysokým krevním tlakem (nad 190/120 mmHg)) ), je uvedeno několik opatření.
- Dieta:
- jíst malá jídla;
- důkladné žvýkání;
- pít dostatek tekutin;
- odmítnutí alkoholu a jiných látek, které dráždí jícen (kořeněná, příliš horká nebo studená jídla, suché jídlo, silný čaj a káva, šumivé nápoje, rychlé občerstvení).
- Mnohonásobné rozšíření lumen jícnu speciálním dilatátorem (bougie).
Komplikace a následky
- Zhoršené dýchání až do úplného zastavení kvůli možnému nádoru jícnu, stlačování průdušnice (hlavního orgánu, který vede vzduch do plic).
- Ezofagitida (zánět jícnu).
- Chronicky se vyskytující ezofagitida může vést ke vzniku rakoviny (zhoubný (rychle rostoucí, s možností šíření po těle) nádor) jícnu a/nebo počáteční části žaludku.
- Aspirační pneumonie – při poruše polykání je obsah orofaryngu „vyhozen“ nosem do průdušnice a plic, což vede k zápalu plic (pneumonie).
- Abscesy (omezené (obklopené ochranným pouzdrem) vředy) plic, vzniklé zpětným tokem obsahu žaludku do dýchacích cest a rozvojem zánětu.
- Pneumoskleróza je porucha struktury plicní tkáně v důsledku jejího poškození kyselým obsahem žaludku, který se tam dostal po refluxu v důsledku zhoršeného polykání.
- Ztráta tělesné hmotnosti v důsledku sníženého příjmu živin.
- Dehydratace je ztráta vody z těla.
Prevence dysfagie
- Včasná a dostatečná léčba nemocí vedoucích k poruchám polykání (nádory, záněty, popáleniny apod.).
- Racionální a vyvážená strava (jíst potraviny s vysokým obsahem vlákniny (zelenina, ovoce, zelenina), vyhýbat se příliš horkým, smaženým a konzervovaným jídlům).
- Odvykání kouření a nadměrné konzumaci alkoholu.
- Pečlivá péče o děti (je nutné zajistit, aby nepolykaly malé části hraček, tablet apod.).
Dále
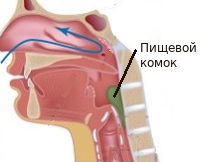
Polykání je rozděleno do tří fází:
- orální (dobrovolné) – osoba ovládá vlaštovku;
- faryngální (nedobrovolný půst) – rychlé polknutí, ke kterému dochází bez lidské kontroly.
- jícnový (mimovolně pomalý) – pomalý pohyb potravy jícnem, probíhá bez lidské kontroly.
- Autoři
Ivashkin V.T., Lapina T.L. (ed.) Gastroenterologie. Národní vedení. – 2008. GEOTAR-Media. 754 str.
Co dělat, když máte dysfagii?
- Vyberte si vhodného terapeuta
- Nechte se otestovat
- Získejte plán léčby od svého lékaře
- Dodržujte všechna doporučení
Dysfagie (porucha polykání)
Jev, kdy člověk pociťuje nepohodlí během polykání nebo nemůže vůbec nic spolknout (jídlo, voda, sliny), se nazývá DYSFAGIE. Jediný projev takového stavu může člověka upozornit, a pokud byl podobný jev pozorován mnohokrát, pak je nutné poradit se s lékařem a léčit dysfagii.
Pravá dysfagie a pseudodysfagie by se neměly zaměňovat. U druhého se v oblasti jícnu nebo za hrudní kostí pociťuje „boule“ a samotný proces polykání zůstává normální. Fenomén dysfagie nejčastěji doprovází reverzibilní duševní poruchy, doprovázené prudkými emočními reakcemi (hlasitý smích, slzy, křik), zatemněním vědomí, křečemi, ale i onemocněními štítné žlázy a srdce.
Příznaky dysfagie jícnu
Porušení pohybu bolusu potravy z dutiny ústní do jícnu je fenomén – pravá dysfagie, dochází v důsledku poškození nervových center, která řídí proces polykání, což vede k nerovnováze v tomto složitém procesu.
Výsledkem je, že při pokusu o spolknutí bolusu potravy se její obsah dostává do dýchacích cest (nosohltan, hrtan, průdušnice) a nikoli do jícnu. To způsobuje spasmus dýchacích cest, dušení a silný reflexní kašel.
Poruchy nervového systému, jako je zvýšená excitabilita nebo neurózy, mohou způsobit funkční dysfagii. Její příznaky se objevují sporadicky, pacienti si je spojují s konzumací určitého druhu jídla (například tuhé, kořeněné, tekuté a podobně).
Potrava se nedostává do dýchacího traktu, ale proces polykání je obtížný a pohyb jícnem je spojen s bolestivými a nepříjemnými pocity. Léčba dysfagie by měla být komplexní.
Proces polykání lze rozdělit do 3 fází:
- orální (dobrovolné), kdy člověk ovládá vlaštovku samostatně;
- faryngální (rychlé mimovolní), kdy dochází k rychlému polykání nekontrolovatelnému člověkem;
- jícnový (pomalý mimovolní) s pomalým, nekontrolovaným pohybem potravy jícnem.
U nervové dysfagie je léčba zaměřena na nápravu lidské psychiky. Akt polykání potravy s dysfagií jícnu není narušen, ale pohyb po něm způsobuje bolest v horní části břicha, pálení žáhy a říhání. Regurgitace také nastává, když se obsah žaludku vrací zpět do hltanu a úst, což způsobuje nepříjemnou chuť v ústech. Zvýšená regurgitace se může objevit při nakloněné poloze těla, a to i během spánku, pokud večeře byla méně než dvě hodiny před nočním odpočinkem.
Dysfagie může být doprovázena příznaky, jako je chrapot, nadměrné slinění a dušení. Nejčastěji je dysfagie jícnu způsobena pevnou stravou. Pacienti poznamenávají, že při pití vody nebo konzumaci kašovitého nebo tekutého jídla se snáze polyká. Ačkoli existují případy, kdy tekutá strava způsobila dysfagii, symptomy a léčba mají prvořadý význam.
V závislosti na umístění procesu se rozlišují následující formy dysfagie:
- orofaryngeální (průchod potravy do jícnu je obtížný, je narušena dobrovolná fáze polykání);
- faryngoesofageální (komplikovaný vstup potravy do jícnu, narušena rychlá mimovolní fáze polykání);
- jícnové (zkomplikuje se průchod potravy jícnem, je narušena pomalá mimovolní fáze polykání).
Dysfagie se také dělí na:
- organické (příčinou jeho výskytu jsou patologie horního gastrointestinálního traktu);
- funkční. Pozoruje se v případě poruchy centrálního nervového systému za předpokladu, že neexistují žádné mechanické překážky pro průchod potravy.
Léčbu funkční dysfagie provádí psychoterapeut nebo neurolog společně s gastroenterologem.
Příčiny patologického stavu
Často je vývoj dysfagie příznakem onemocnění jícnu. Mezi ně patří:
- Ezofagitida je zánět sliznice jícnu.
- Gastroezofageální refluxní choroba (GERD). Při této nemoci se obsah žaludku vylévá do jícnu a dráždí jeho stěny.
- Výčnělek stěn jícnu (divertiklů).
- Jizvovité zúžení jícnu, ke kterému dochází po zhojení chemických popálenin způsobených požitím kyseliny nebo zásady. Po takovém nárazu je elastická tkáň jícnu nahrazena pojivovou tkání, která se špatně natahuje a nepřispívá k pohybu potravy jícnem.
- Zhoubné nádory jícnu a žaludku. Zpravidla se jedná o rychle rostoucí nádory, které napadají sousední orgány.
- Achalázie kardie. Přechod bolusu potravy z jícnu do žaludku je narušen, příčina spočívá v chronickém nervosvalovém onemocnění jícnu.
Dysfagie se může vyvinout také na pozadí:
- poruchy odtoku žilní krve z jater (portální hypertenze), rozšíření jícnových žil a selhání jater (játra přestávají plnit své funkce v důsledku akutního nebo chronického procesu destrukce svých buněk);
- poranění jícnu (poškození zevnitř jícnu, například při spolknutí ostrého předmětu, poranění hrudníku nožem nebo střelou atd.);
- zevní zúžení jícnu, které může být způsobeno aneuryzmatem aorty (zvětšení aorty), zvětšeným srdcem, nádorem mediastina – část hrudníku, vlevo a vpravo omezená plícemi, před hrudní kost a za páteří. Obsahuje jícen, průdušnici, srdce a brzlík (orgán imunitního systému).
Léčba dysfagie po mrtvici je často vyžadována.
Dysfagie může být také způsobena patologickými lézemi orofaryngu:
- otok
- Quinckeho edém (závažná alergická reakce s rozvojem rozsáhlého otoku hrtanu a hltanu);
- tonzilitida (zánět mandlí);
- cizí tělesa (kosti, kousky jídla atd.);
- paralýza hltanových svalů. Vyskytuje se zpravidla po cerebrovaskulárních příhodách (mrtvice), které se vyvíjejí na pozadí aterosklerózy (ucpání mozkových cév aterosklerotickými pláty). Může to být důsledek mozkového nádoru, stejně jako poranění krční páteře. To vše způsobuje dysfagii jícnu. Léčba a její úspěšnost závisí na správné diagnóze.
Diagnostika onemocnění zahrnuje následující činnosti:
- Sběr stížností a anamnéza onemocnění s následujícími informacemi: načasování nástupu příznaků, zda je polykání vždy narušeno, zda při polykání bolí, zda je při jídle pocit nepohodlí za hrudní kostí, co si pacient spojuje s jejich výskytem, zda vznikly obtíže při polykání pouze pevné stravy, nyní tekuté nebo něčeho jiného.
- Analýza životní historie: jaká onemocnění pacient prodělal, zda došlo k operacím, popáleninám jícnu, zánětu žaludku (gastritida), gastrointestinálním onemocněním.
- Analýza dědičné anamnézy (zda měli nejbližší příbuzní onemocnění gastrointestinálního traktu, zejména onemocnění jícnu).
- Vyšetření pacienta, důkladné vyšetření dutiny ústní, palpace lymfatických uzlin na krku k identifikaci syndromu dysfagie. Diagnostika a léčba tohoto onemocnění musí být včasná.
- Obecné a biochemické krevní testy – ke stanovení hladiny hemoglobinu (bílkoviny přenášející kyslík), červených krvinek, bílých krvinek (jejich zvýšení svědčí o přítomnosti zánětlivého procesu), dále sledování funkce ledvin, slinivky břišní a játra.
- Coprogram – mikroskopický rozbor stolice (při vyšetření jsou zjištěny nestrávené úlomky potravy, hrubá vláknina a tuk).
- Laryngoskopie: Endoskop se používá k vizuálnímu vyšetření zadní části krku.
- Ezofagogastroduodenoscopy (EGDS) je vyšetření pomocí gastroskopického aparátu dvanáctníku, žaludku a jícnu, při této studii je možné odebrat kousek sliznice na biopsii.
- Ultrazvukové vyšetření (ultrazvuk). Umožňuje posoudit stav břišních orgánů (střeva, žlučník, ledviny, žlučové cesty, žaludek, slinivka břišní) a zjistit možné příčiny dysfagie.
- Rentgenové vyšetření jícnu. Umožňuje také identifikovat některá onemocnění nebo stavy, které by mohly vést k potížím s polykáním.
- Irrigoskopie je rentgenové vyšetření jícnu se zavedením kontrastní látky, která se zřetelně objeví na snímku. Umožňuje odhalit zúžení nebo ucpání látek v jícnu.
- MRI (zobrazování magnetickou rezonancí) mozku a elektroencefalografie mozku se provádí k detekci patologie nervového systému, pokud při vyšetření pacienta s dysfagií nebyla nalezena žádná mechanická překážka, která by bránila pohybu bolusu potravy skrz jícnu a orofaryngu.
Pacient s problémy s polykáním se musí poradit s lékařem: otolaryngologem, neurologem, gastroenterologem.
Medikamentózní léčba dysfagie
Medikamentózní terapie (s pomocí léků) spočívá v užívání léků. Nejčastěji se předepisují inhibitory, které snižují kyselost obsahu žaludku, pokud je to příčinou dysfagie. Bude také vyžadována antibakteriální terapie zánětlivých procesů v hltanu a jícnu, které vedou ke zhoršenému polykání. Léky na léčbu dysfagie by měl předepisovat lékař.
Je nutné chirurgicky odstranit následky popálenin jícnu, které způsobily jeho zúžení, záněty a nádory. Neexistují žádné jiné způsoby, jak odstranit tyto překážky, které narušují proces polykání.
Pokud stav pacienta během období zotavení po mrtvici neumožňuje chirurgickou léčbu k odstranění příčiny dysfagie (například s nádorem jícnu), jsou přijata dočasná opatření, aby se pacient cítil lépe.
Je možné léčit dysfagii lidovými léky? Více o tom později.
Důsledky a komplikace
- Přetrvávající potíže s dýcháním, někdy až do úplného zastavení, způsobené nádorem jícnu stlačujícím průdušnici (orgán, který přivádí vzduch do plic).
- Zánět jícnu (ezofagitida).
- Zhoubné nádory (rychle rostoucí a šířící se po celém těle) jícnu nebo počáteční části žaludku.
- Aspirační pneumonie, kdy je v důsledku poruchy funkce polykání obsah orofaryngu vymrštěn nosem do plic a průdušnice a výsledkem je rozvoj zápalu plic a zápalu plic.
- Plicní abscesy (vředy obklopené ochranným pouzdrem), které vznikají při vyhození obsahu žaludku do dýchacích cest a přispívají k rozvoji zánětu.
- Pneumoskleróza, což je porušení struktury plicní tkáně v důsledku jejího poškození obsahem žaludku (je kyselý), který se tam dostal po refluxu v důsledku zhoršeného polykání.
- Ztráta tělesné hmotnosti v důsledku malého množství příchozích živin.
- Ztráta vody z těla pacienta nebo dehydratace.

