Léčba potratu.
Obsah [Zobrazit obsah]
Léčba potratu

obvyklého potratu je polyetiologická reprodukční patologie charakterizovaná opakovanými po sobě jdoucími epizodami spontánního přerušení gestace až do 38. (celého 37.) týdne. Mezi hlavní příznaky potratu patří pánevní bolest a špinění z genitálního traktu. Diagnostika zahrnuje anamnézu, fyzikální vyšetření, ultrasonografii, koagulogram, bakteriologickou a PCR analýzu infekcí, karyotypizaci manžela, typizaci HLA II. Léčba je obvykle konzervativní, u anatomických abnormalit může být nutná operace.
ICD-10
Přehled
Podle definice Světové zdravotnické organizace je opakovaný potrat po sobě jdoucí trojnásobné spontánní přerušení gestace (včetně zastavení vývoje). Podle mnoha lékařů by však přítomnost dvou epizod ztráty těhotenství měla být považována za kritérium opakovaného potratu. Prevalence patologie je 2-5 %, významná část habituálních ztrát je zaznamenána před životaschopností plodu (22 týdnů). Pravděpodobnost následného spontánního přerušení se výrazně zvyšuje s nárůstem počtu předchozích epizod: pokud po první ztrátě je riziko další 15%, pak po dvou selháních za sebou se toto číslo více než zdvojnásobí – až 36- 38 %.

Příčiny
Opakovaný potrat je nejčastěji spojen s dlouhodobými nežádoucími endogenními účinky. Etiologické faktory této porodnické patologie jsou v mnoha ohledech podobné jako u neplodnosti nebo sporadického přerušení gestace a liší se pouze menší závažností ve srovnání s neplodností a trvalým charakterem, na rozdíl od přechodného efektu se spontánními ztrátami. Mezi hlavní příčiny obvyklého potratu patří:
- Autoimunitní onemocnění. Podíl imunologických faktorů na etiologii těhotenské ztráty je až 80 %. Mezi nejvýznamnější autoimunitní poruchy patří antifosfolipidový syndrom (APS), senzibilizace na lidský choriový gonadotropin, hormony štítné žlázy a jaderné antigeny. Do rizikové skupiny patří matky trpící autoimunitními onemocněními, virovými infekcemi (hepatitida C, HIV).
- aloimunitní poruchy. Mezi aloimunitní příčiny potratu patří vysoká histokompatibilita manželů, převaha prozánětlivých cytokinů v krvi matky a endometria a nedostatek progesteronem indukovaného blokujícího faktoru. Riziková skupina zahrnuje ženy, které jsou vdané za krevního příbuzného, kteří mají endokrinní patologie s nedostatkem progesteronu.
- vrozená trombofilie. U třetiny těhotných žen jsou opakované potraty vyprovokovány mutacemi faktoru V Leiden a genu pro protrombin, deficitem antitrombinu III, proteinů C a S a hyperhomocysteinémií. Rizikové faktory: časná (až čtyřicet let) tromboembolie, recidivující trombózy u ženy a jejích blízkých příbuzných, trombotické komplikace spojené s gestací, porodem a užíváním hormonální antikoncepce.
- Endokrinní poruchy. U 8-20 % pacientů je příčinou ztrát deficit luteální fáze, zvýšená sekrece luteinizačního hormonu, hyperandrogenismus, hypotyreóza a dekompenzovaný diabetes mellitus. Rizikovou skupinu tvoří ženy s obezitou, známkami virilizace, pozdní menarché, prudkými výkyvy tělesné hmotnosti, oligo- a amenoreou, menstruačními nepravidelnostmi.
- Endometriální infekce. U 87 % pacientek s potratem je v endometriu zaznamenána perzistence několika typů obligátní anaerobní flóry a virových agens (herpes simplex, cytomegalovirus, Coxsackie, enteroviry). Pravděpodobnost endometritidy se zvyšuje u pacientek s chronickou infekcí dolního genitálního traktu, bakteriální vaginózou, umělými potraty a předchozími operacemi dělohy.
- Anatomické vady dělohy. Vrozené (duplikace dělohy, sedlovitá, jednorohá děloha, intrauterinní přepážka) a získané (submukózní myomatózní uzliny, intrauterinní srůsty) anatomické poruchy jsou příčinou potratu u 10-16 % žen. Rizikové faktory pro získané patologie: endometritida, umělé potraty, chirurgické zákroky na děloze.
- Patologie děložního čípku.Istmicko-cervikální insuficience (ICI) může být anatomické nebo funkční povahy a podílí se na opakovaných přerušeních gestace ve 13–20 % případů. Často se rozvíjí hyperandrogenismem jakékoli geneze, cervicitidou, po těžkém porodu (provázeném rupturami, použitím porodnických kleští), konizací děložního čípku, indukcí hyperovulace.
- Genetické abnormality plodu. Obvykle se jedná o chromozomální aberace, které ve 3–6 % případů vedou k obvyklému potratu. Mezi nimi monosomie X0 (Shereshevsky-Turnerův syndrom), různé trizomie, polyploidie. Rizikové faktory: úzce související manželství, dědičná onemocnění v rodinách pacientky a jejího manžela, přítomnost dětí s vrozenými vadami v manželském páru, mentální retardace.
Patogeneze
Obvyklé ztráty spojené s chromozomálním faktorem jsou způsobeny abnormální iniciací embrya a jeho počáteční neživotaschopností. Další faktory vytvářejí nepříznivé pozadí pro implantaci, tvorbu a normální fungování placenty a další vývoj embrya. V důsledku aloimunitních poruch imunitní systém matky napadá „cizí“ antigeny embrya přijaté od otce, tělo matky odmítá plodové vajíčko. Autoimunitní reakce vedou k poškození tkání matky, což má nepřímý nepříznivý vliv na embryo.
Nedostatek nebo nerovnováha pohlavních hormonů vyvolává podřadnou těhotenskou transformaci endometria, nedostatek progesteronu vede k narušení imunitní restrukturalizace. Latentní infekce potencují zvýšení aktivity lokální imunity. V důsledku trombofilie (včetně APS) je narušena rovnováha mezi procesy tvorby fibrinu a fibrinolýzy při implantaci, dochází k trombóze cévního řečiště a k narušení uteroplacentárního prokrvení. Všechny tyto změny se stávají příčinami invaze inferiorního trofoblastu, poruchy placentogeneze a fetoplacentární insuficience.
Klasifikace
Výsledkem potratu je obvykle vypuzení plodu (životaschopného nebo ne), méně často zůstává mrtvý plod v děloze. Nevyvíjející se těhotenství je v takových případech klasifikováno jako neúspěšný potrat nebo neúspěšný porod. V moderním porodnictví je akceptováno následující rozdělení těhotenských ztrát podle načasování epizody (podle klasifikace WHO):
- Spontánní potrat (potrat). Přerušení procesu březosti až na 21 ukončených týdnů. V Rusku se rozlišuje časný (až 12 celých týdnů) potrat a pozdní – od třináctého týdne.
- Předčasné narození. Přerušení od 22. do úplného 37. týdne (s hmotností plodu 500 gramů), včetně velmi časného (ve 22.–27. týdnu) a časného (ve 28.–33. týdnu) předčasného porodu. V Rusku se ztráta těhotenství před úplným 27. týdnem nevztahuje na předčasný porod a perinatální úmrtnost se počítá od 28. týdne.
Příznaky obvyklého potratu
Známky spontánního přerušení gestačního procesu s obvyklým potratem se neliší od známek se sporadickými těhotenskými ztrátami. Hrozící potrat nebo předčasný porod se projevují drobnými pánevními bolestmi, jejich intenzita se postupem zvyšuje, připojuje se krvácení z pochvy. S nevyvíjejícím se těhotenstvím se přírůstek tělesné hmotnosti zastaví, známky toxikózy zmizí, mléčné žlázy změknou a nedochází k žádné motorické aktivitě plodu.
Neexistují žádné významné rozdíly v klinickém obrazu u spontánního potratu způsobeného jedním nebo jiným příčinným faktorem, ale některé rysy lze zaznamenat. Takže u ovariální insuficience se ztráta těhotenství obvykle vyskytuje v prvním trimestru (v šestém nebo osmém týdnu), přerušení předchází časté močení, oddělení hlenu z pochvy. Při adrenálním hyperandrogenismu dochází ve druhém nebo třetím trimestru ke ztrátě, která se projevuje krvavým výtokem různé intenzity bez dalších známek přerušení.
U ICI, obvykle od druhého trimestru, lze zaznamenat slabý hlenovitý výtok s krvavými pruhy, pocit tlaku, plnosti a bodavé bolesti v oblasti pochvy. Potrat spojený s APS a hyperhomocysteinémií je charakterizován časným (od dvacátého týdne) nástupem gestózy, doprovázeným přetrvávajícím edémem, žízní, bolestmi hlavy, nevolností, zvracením a zhoršením celkové pohody.
Komplikace
Předčasný porod představuje hrozbu pro život a zdraví nenarozeného dítěte. Většina časných novorozeneckých (70 %) a dětských úmrtí (65–75 %) se vyskytuje u předčasně narozených dětí. Porod mrtvého plodu u předčasného porodu je 9-13krát vyšší než u urgentního. U přeživších dětí jsou komplikace registrovány desetkrát častěji než u donošených: slepota, hluchota, dětská mozková obrna, duševní poruchy a chronické plicní patologie. Pro matku je nebezpečím zejména neúplný potrat, nevyvíjející se těhotenství, jehož komplikacemi jsou krvácení, infekce dělohy a blan, DIC.
diagnostika
Vzhledem k multifaktoriální povaze opakovaného potratu a nedostatečné znalosti etiopatogeneze je možné stanovit základní příčinu této porodnické patologie pouze u 50–60 % pacientek. Studie se provádí pod vedením porodníka-gynekologa. Pokud těhotná žena aplikovala se stížnostmi na bolest, špinění, je nejprve objasněna diagnóza potratu, po které jsou objasněny příčiny komplikace. Diagnostické vyhledávání se provádí pomocí následujících metod:
- Vyšetření. Při gynekologickém vyšetření, stavu cervikálního hlenu a děložního čípku, tonusu dělohy lze diagnostikovat hrozící, začínající předčasný porod nebo potrat. Rozbor anamnestických údajů a výsledků celkového vyšetření naznačuje příčinu patologického stavu.
- Ultrasonografie. Ultrazvuk dělohy umožňuje diagnostikovat zmeškané těhotenství, odhalit vrozené i získané vady. Mimo těhotenství se provádí ultrazvuk vaječníků (folikulometrie), aby se zjistilo narušení funkce vaječníků.
- Laboratorní krevní testy. Pro detekci endokrinní patologie se provádějí studie obecného hormonálního stavu, hladiny pohlavních a placentárních hormonů. Pro diagnostiku APS a hereditární trombofilie se provádí koagulogram, enzymatická imunoanalýza a analýza PCR. Metodou sekvenování DNA manželů, typizací genů HLA II. třídy se zjišťují genetické abnormality u rodičů, posuzuje se jejich histokompatibilita.
- Výzkum infekce. Během těhotenství se vyšetřuje vaginální stěr, mimo těhotenství – biopsie endometria. Kulturní analýza umožňuje identifikovat nespecifickou bakteriální infekci, objasnit citlivost patogenu na antibiotika. PCR výzkum se používá k diagnostice virových a specifických bakteriálních infekcí.
Kromě toho lze předepsat MRI pánevních orgánů, hysteroskopii. Diagnostika se provádí za účasti endokrinologa, imunologa a lékařského genetika. Počínající těhotenské ztráty se rozlišují mezi nádory dělohy, mimoděložní těhotenství, trofoblastické onemocnění a placenta previa.
Léčba obvyklého potratu
Léčba se provádí jak v procesu těhotenství, tak mimo něj. Terapeutická opatření v těhotenství jsou zaměřena na prevenci předčasného vypuzení plodu, udržení jeho dalšího vývoje. Mimo období těhotenství se korekce patologických změn vedoucích k potratu provádí metodami, které nelze v těhotenství aplikovat.
Symptomatická léčba hrozícího a počínajícího potratu zahrnuje klid na lůžku, sedativní, spazmolytika a hemostatika, v případě předčasného porodu se navíc používají tokolytika. U ICI se sešije zevní cervikální os nebo se nainstaluje pesarový kroužek. V případě zmeškaného těhotenství a neúplného potratu se provádí kyretáž, v pozdějších fázích se expulze plodu provádí excitací kontraktilní činnosti dělohy. Metody etiotropní léčby závisí na příčině patologie:
- Hormonální terapie. Při ovariální insuficienci vedoucí k deficitu odpovídajících hormonů se předepisují přípravky estrogenu, progesteronu, choriových gonadotropinů, při poruchách funkce nadledvin APS a dalších autoimunitních procesů – glukokortikoidy, při hypotyreóze – tyroxinové přípravky.
- Antitrombotická léčba. Vyrobeno s prokázanou geneticky podmíněnou trombofilií, APS. Používají se nízkomolekulární hepariny, protidestičkové látky, při hyperhomocysteinémii – vitamíny B6, B12, foláty. Mimo těhotenství je indikováno dlouhodobé užívání nepřímých antikoagulancií.
- Antibiotická terapie. Během těhotenství je předepsán k boji proti intrauterinní infekci při detekci ložisek v genitourinárním traktu, tonzilitidě, chorioamnionitidě, ale v této fázi nepřispívá k adekvátní tvorbě gravidního endometria a normální implantaci. Léčba endometritidy k zabránění otěhotnění by měla být provedena před těhotenstvím.
- Chirurgické ošetření. Chirurgický zákrok se doporučuje u anatomických vad, provádí se mimo těhotenství. Provádí se metroplastika, odstranění dalšího děložního rohu, konzervativní myomektomie, vaginoplastika.
Prognóza a prevence
Prognóza závisí na příčině patologie. Obvyklé potraty spojené s trombofilií, endokrinními poruchami a anatomickými defekty lze v některých případech úspěšně léčit a metody korekce stavů spojených s aloimunitními faktory jsou stále ve studiu. V průměru, při včasné identifikaci příčin, adekvátní léčbě jak mimo těhotenství, tak během těhotenství, je možné dosáhnout narození životaschopných dětí v 70-95% případů.
Ve většině případů jsou metody léčby povolené během těhotenství neúčinné, takže prevenci by měla být věnována velká pozornost. Preventivní opatření zahrnují důkladné vyšetření žen, které jsou ohroženy nebo již mají v anamnéze epizody samovolného potratu, a také jejich manželů, nápravu porušení ve fázi předkoncepční přípravy, racionální vedení těhotenství.
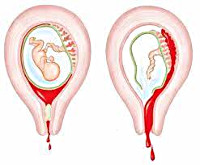
Potrat
Příznaky potratu
- Kreslení bolesti v dolní části břicha.
- Krvavý výtok z genitálního traktu.
- Bolest v bederní oblasti, křížové kosti.
- Křeče jsou náhlé, krátkodobé ostré bolesti v břiše.
- Slabost, závratě.
- Zvracení
- Zvýšená tělesná teplota.
tvar
Příčiny
- Genetické faktory (chromozomální abnormality plodu).
- Infekční a zánětlivá onemocnění pohlavních orgánů (chlamydie, trichomoniáza, mykoplazmová infekce, přítomnost jiných infekčních agens, například streptokok skupiny B, přítomnost virových infekcí).
- Endokrinní poruchy (diabetes mellitus, onemocnění štítné žlázy).
- Vrozená a získaná patologie dělohy (duplikace dělohy, bicornuate, sedlové dělohy, děložní myomy).
- Isthmicko-cervikální insuficience (zkrácení děložního hrdla s následným jeho otevřením).
- Patologie těhotenství (preeklampsie, placenta previa, polyhydramnion).
- Imunologické důvody (včetně inkompatibility buněk matky a otce).
- Chronická onemocnění mimo sexuální sféru (srdeční vady u matky, anémie), psycho-emocionální stres, těžká fyzická aktivita, zranění, škodlivé faktory životního prostředí atd.
diagnostika
Léčba potratu
- Identifikace a odstranění příčiny (například přiložením nízkotraumatického stehu na děložní hrdlo, aby se zabránilo isthmicko-cervikální insuficienci).
- Hormonální terapie se provádí s cílem vytvořit hormonální pozadí, které je optimální pro normální vývoj těhotenství.
- Vitaminoterapie (vitamíny E, B1, kyselina nikotinová – normalizují celkový stav těla matky, snižují tonus dělohy).
- Sedativní terapie – užívání sedativ.
- Neurotropní terapie – používá se k normalizaci funkčních poruch nervového systému v případě hrozícího potratu (fyzioterapie).
- Konzultace s psychologem, psychoterapeutem.
Komplikace a následky
- Ukončení těhotenství (potrat, předčasný porod).
- Silné krvácení, které může vést ke hemoragickému šoku (kritický stav těla spojený s akutní ztrátou krve).
- Šíření infekce do břišní dutiny, což může vést k zánětu pobřišnice.
- Předčasný porod předčasného plodu, intrauterinní smrt plodu, smrt plodu bezprostředně po porodu.
Prevence potratu
- Důkladné vyšetření k identifikaci příčin potratu.
- Předběžná příprava na další těhotenství (léčba všech zjištěných infekcí, hormonálních poruch).
- Plánování těhotenství (kromě potratů).
- Vedení zdravého životního stylu.
- Odmítnutí špatných zvyků.
- Dodržování pravidel osobní hygieny, vyloučení příležitostného pohlavního styku.
- Pravidelné návštěvy gynekologa (2x ročně).
- Rozšířený popis
Potrat je spontánní ukončení těhotenství před 37. týdnem těhotenství (259 dní od poslední menstruace). Potrat před 22. týdnem je klasifikován jako spontánní potrat (potrat). Ukončení těhotenství od 22. do 37. týdne, kdy se narodí nezralé životaschopné dítě s tělesnou hmotností 500-2500 g a výškou 25-45 cm, se nazývá předčasný porod:
- 22-27 týdnů – velmi předčasný porod;
- 28-33 týdnů – předčasný porod;
- 34-37 týdnů – předčasný porod.
Přijato v Rusku:
- časné potraty (před 12 týdnem těhotenství);
- pozdní potraty (12-22 týdnů);
- období ukončení těhotenství od 22. do 27. týdne. (dítě narozené v tomto období se pro případ úmrtí neeviduje a údaje o něm se nezahrnují do ukazatelů perinatální úmrtnosti, pokud se nedožilo 7 dnů po narození);
- období předčasného porodu – od 28 týdnů.
Frekvence potratů se pohybuje od 10 do 25%: v 1. trimestru může dosáhnout 50%, ve 2. trimestru – 20%, ve 3. trimestru – 30%.
Potrat: co to je?

Potrat znamená spontánní ukončení těhotenství před úplným 37 týdnem. Z celkového počtu diagnostikovaných těhotenství se fetální mortalita vyskytuje v 15–20 % případů. Tato statistika je velkým porodnickým a gynekologickým problémem a často vede k vážným psychickým následkům pro celou rodinu. Možné příčiny potratů, diagnostika, léčba a prevence takových patologií jsou podrobně diskutovány v článku.
Příčiny potratu
– genetické abnormality plodu
Spontánní potraty, ke kterým dochází v důsledku genetických poruch, byly medicínou do hloubky studovány. Ve struktuře příčinných a následných vztahů tvoří tento faktor až 5 % všech ostatních. V prvním trimestru se procento potratů ve 40–60 % případů vyskytuje v důsledku abnormalit chromozomů embrya.
Nejčastějším typem chromozomální abnormality je autozomální trizomie, kdy buňky obsahují zvýšený počet homologních chromozomů. Chromozomální nebo genová mutace vede k neživotaschopnosti embrya a jeho zhoršenému vývoji v plodové vodě. Zcela běžné jsou také známky triploidie nebo tetraploidie, charakterizované vývojem tří nebo čtyř chromozomů v buňce namísto dvou.
To vše vede k tomu, že již ve 3–5 týdnech těhotenství zamrzne ve fázi implantace a je rychle přerušeno.
– infekční onemocnění matky
V důsledku vstupu infekce do těla matky přes placentu proniká infekce krví i k plodu. Žena si nemusí být vědoma přítomnosti mikroorganismů, nebo může pociťovat příznaky charakteristické pro toto onemocnění. Při průchodu placentou vyvolává patogen placentitidu s odpovídajícími histopatologickými změnami.
Pomozte! Různé bakterie (Gram-negativní a Gram-pozitivní koky, Listeria, Treponema a Mycobacteria), viry a prvoci jako Plasmodium a Toxoplasma mohou mít přístup do těla plodu.
Účinek infekce a závažnost léze na plod závisí na jeho schopnosti poskytnout imunitní odpověď. Také patologické změny v těle embrya v mnoha ohledech závisí na délce trvání nemoci matky a stavu obranných mechanismů jejího těla.
Vlivem mnoha infekcí se mění poševní mikroflóra. V důsledku toho anaerobní oportunní bakterie kvalitativně i kvantitativně mění složení mikroflóry pochvy a děložního čípku. Zvyšuje se intenzita osídlení mikroorganismy a zvyšuje se frekvence jejich izolace.
– endokrinní příčiny
Endokrinní faktory ovlivňují spontánní potrat v 17–23 % případů. Tyto zahrnují:
- Méněcennost luteální fáze. Ke kompletní transformaci a kvalitní přípravě endometria k oplodnění vajíčka dochází pouze při dostatečné hladině estrogenu a progesteronu. Luteální fáze je narušena zvýšenou hladinou prolaktinu a posunem v načasování ovulace. Na tomto pozadí je narušen růst a plné zrání folikulů a vzniká patologické žluté tělísko.
- Zvýšené hladiny adrenálních a ovariálních androgenů. Vzniká nízká placenta previa, což vede k defektnímu vývoji embrya a vyblednutí jeho funkcí.
- Riziko potratu je často pozorováno u žen trpících onemocněním štítné žlázy.
- S diabetem mellitus Je velmi těžké vynosit dítě.
– autoimunitní příčiny
Autoimunitní faktory tvoří 40–50 % případů všech předčasných těhotenství. Cizí agens by měl být v ideálním případě rozpoznán imunitní reakcí v těle matky. Tuto roli hrají protilátky HLA, které se dělí na dva typy:
- Antigeny A, B a C. Jejich role je redukována na rozpoznání transformovaných buněk.
- Antigeny DR, DP, DQ. Během imunitní odpovědi je zajištěna interakce mezi makrofágy a T-lymfocyty.
Důležité! Když je narušena interakce jednoho z těchto typů antigenů, dochází k posunu ve vývoji embrya. Embryo nemůže plně existovat v amniotickém traktu matky a začíná jeho odmítání.
– patologie ženských pohlavních orgánů
Ženské pohlavní orgány mohou mít vrozenou nebo získanou patologii. Mezi vrozené vady patří narušení vývodů děložních, anomálie a větvení děložních tepen. Mezi získané nemoci patří Ashermanův syndrom, endometrióza a děložní myomy.
Ve všech těchto situacích dochází k ukončení těhotenství v důsledku porušení procesu implantace oplodněného vajíčka. V tomto případě často dochází k těsnému uspořádání vnitřních pohlavních orgánů, což vede ke zvýšené excitabilitě kojenecké dělohy. Hrozbu potratu v takových případech lze pozorovat v různých obdobích.
– istmicko-cervikální insuficience
Je nejčastější příčinou perinatálních ztrát ve druhém trimestru těhotenství (asi 13 – 20 % případů). Je charakterizována patologickým zkrácením děložního čípku s jeho nevyhnutelnou dilatací, která vede ke ztrátě dítěte.
Isthmicko-cervikální insuficience je zpravidla přítomna u těch žen, které již dříve potratily nebo měly ruptury při předchozích porodech. Během těchto procesů je děložní čípek vážně poškozen a neplní plně svou přidělenou funkci.
Děloha může mít i vrozenou vývojovou vadu a nezvládá zvýšenou zátěž v těhotenství, například u polyhydramnia, velkého plodu nebo vícečetného těhotenství.
– Rhesusův konflikt
Pokud matka Rhesus nemá, tělo na jeho invazi zareaguje, rozpozná ho jako cizorodý protein a vytvoří příslušné protilátky. Tato reakce má chránit vnitřní prostředí matky před pronikáním cizího genetického materiálu. Při negativním Rh během těhotenství začnou protilátky přicházet do kontaktu s Rh antigenem v červených krvinkách, přímo na povrchu plodu. Krevní buňky jsou zničeny a produkty jejich rozpadu se přeměňují na toxický bilirubin.
Snížený počet červených krvinek způsobuje chudokrevnost a bilirubin hovoří o jeho účinku v důsledku způsobené žloutenky. V tomto případě moč a kůže žloutnou, lumen pupeční a jaterní žíly se zužuje a zvyšuje se tlak v systému portálních žil. V důsledku toho dochází k narušení metabolismu a syntézy bílkovin v játrech. Plod se v takových podmínkách nemůže plně vyvinout a brzy umírá.
– jiné důvody
Mezi další běžné příčiny potratu patří:
- Sociální faktory. Obtížné pracovní podmínky během těhotenství, práce v noci a po směnách.
- Stresové situace v práci i doma.
- Přítomnost škodlivých návyků po početí (kouření, alkohol).
- Složitá anamnéza. To může zahrnovat předchozí neúspěšná těhotenství, neplodnost, IVF léčbu, císařský řez nebo operaci pánve.
- Věkové důvody. Dívky do 16 let a ženy nad 35 let jsou ohroženy potratem.
Klasifikace potratu
V závislosti na gestačním věku se rozlišuje následující klasifikace potratu:
- spontánní přerušení (až 28 týdnů);
- předčasný porod (od 28 do 37 týdnů).
Spontánní přerušení je rozděleno do tří tříd:
- Brzy. Od okamžiku početí do 12 týdnů. Tato patologie se projevuje v 85% všech případů.
- Později. 13 – 21 týdnů po početí.
- Spontánní potrat ve 22–27 týdnech těhotenství.
diagnostika
Varování! Pro diagnostiku možného potratu lékař nejprve vyzpovídá pacienta na přítomnost určitých příznaků. Charakteristickými klinickými příznaky jsou otravná bolest v podbřišku a krvavý výtok z genitálií. Pokud jsou tyto příznaky nekonzistentní, můžeme mluvit o krátkodobém tonusu dělohy, a pokud jsou cyklické a konstantní, můžeme mluvit o hrozbě potratu.
Žena musí podstoupit komplexní vyšetření:
- Nechte si udělat krevní testy. Krev by měla být poskytnuta oběma rodičům k určení chromozomálních abnormalit a také hormonálních a imunologických změn.
- Proveďte test na chromozomální abnormality v potracené tkáni. Během potratu se odeberou zbytky genetického materiálu a provede se studie příčinných a následných faktorů patologie, která se vyskytla.
- Ultrazvukové vyšetření dělohy a hysteroskopie. Dutinu děložní lze zcela vyšetřit zavedením videokamery do její oblasti.
- Hysterosalpingografie. Speciální vyšetření dělohy založené na zavedení kontrastních látek do ní. Pomocí této metody je možné identifikovat mnoho onemocnění dělohy.
- Biopsie vnitřní vrstvy dělohy (endometria). Hormonální vyšetření malého kousku tkáně odebraného z děložní sliznice.
Léčba
Léčba pro ženu, v závislosti na příčinách potratu, je předepsána lékařem. Při neadekvátní luteální fázi jsou předepsány sedativa na bázi bylin, hormonální (Duphaston, lidský choriový gonadotropin) a spazmolytika typu No-shpa. Na pozadí senzibilizace na progesteron jsou předepsány Duphaston, glukokortikoidy a imunoglobulinové léky.
Placentární insuficience se léčí Piracetamem, Actoveginem a Infezolem. Pokud hrozí předčasné prasknutí plodové vody nebo jsou v těle přítomny infekční patogeny, nasazují se tokolytika, antibiotika, antimykotika a bakteriální léky.
Při nejmenší hrozbě potratu je ženě předepsán přísný odpočinek. Lékař v závislosti na testech pacientky předepisuje léčbu podle režimu s léky, jako je síran hořečnatý, hexoprenalin a salbutamol sulfát, fenoterol, indometacin, nifedipin, oxyprogesteron kapronát. K relaxaci dělohy se používají nelékové procedury jako elektrorelaxace dělohy a akupunktura.
V případě nesnášenlivosti některých léků, za přítomnosti alergických onemocnění a gestózy těhotenství se plazmaferéza provádí nejvýše ve 3 sezeních. Jeho podstatou je odstranění určitého množství plazmy z objemu cirkulující krve a její nahrazení reologickými a proteinovými roztoky. Postup je zaměřen na odstranění některých toxinů a antigenů. Výsledkem je znatelné zlepšení mikrocirkulace a srážení krve.
Prevence
Jako preventivní práce se provádí:
- Registrace každé ženy v plodném věku a identifikace pacientek mezi nimi, které jsou ohroženy.
- Včasné vyšetření manželského páru (dlouho před plánovaným těhotenstvím), stejně jako racionální příprava na tak důležité rozhodnutí.
- Sledování epidemiologické situace speciálními službami a prevence infekčních komplikací. Provádění adekvátní antibakteriální, imunitní a protizánětlivé práce.
- Včasná diagnostika patologií, jako je cervikální insuficience. Před 24. týdnem těhotenství se provádí ultrazvukové vyšetření pomocí transvaginální sondy. V případě vícečetného těhotenství se tento zákrok provádí do 26. nebo 27. týdne těhotenství.
- Prevence placentární insuficience již od prvních týdnů po početí.
- Pokud je identifikována patologie a není možné se vyhnout smutným následkům, musí odborníci plně informovat ženu o alternativních metodách oplodnění a porodu.
Aby těhotenství probíhalo hladce, bez problémů a neskončilo potratem, musíte k tomuto procesu důkladně přistoupit dlouho před početím. Nastávající maminka, nejlépe společně s manželem, musí podstoupit všechna potřebná vyšetření a řídit se pokyny specialistů. Pokud je riziko patologie vysoké, je důležité zvážit klady a zápory a adekvátně rozhodnout o jiných metodách početí.
Potrat

V dnešní době téměř každá třetí žena zažije potrat. To je velké trauma jak pro nastávající maminku, která narození potomka plánovala, tak pro tu, která otěhotněla náhodou, ale už se stihla radovat. Poté, co se vše stalo, se chce každá žena co nejlépe připravit na další těhotenství.
Potrat je spontánní ukončení těhotenství mezi začátkem těhotenství a 36. týdnem a 6. dnem. Dva nebo více potratů za sebou jsou považovány za „opakující se potraty“.
Specialisté z odborného ženského centra Institutu reprodukční medicíny REMEDI v Moskvě poskytnou odbornou pomoc ve všech fázích léčby patologie a přípravy na narození dlouho očekávaného miminka.
Léčba potratu se provádí na základě principů medicíny založené na důkazech
Konzultaci vedou nejlepší porodníci-gynekologové a reprodukční specialisté v Rusku – mezinárodní odborníci v oblasti diagnostiky a léčby příčin potratu.
Pacientům je poskytnuta veškerá potřebná a přesná diagnostika
Používají se pokročilé reprodukční technologie a nejmodernější vybavení
Po léčbě bude vývoj těhotenství sledovat zkušený a pozorný lékař.
Pacientům je poskytována psychická podpora a maximální komfort
Příčiny potratu
Nejčastěji je problém založen na několika negativních faktorech. Věk budoucích rodičů ovlivňuje kvalitu vajíček a spermií. Čím starší jsou manželé, tím vyšší je pravděpodobnost opakovaného potratu v důsledku genetického faktoru. Tato rizika se také zvyšují u žen s předčasným selháním vaječníků.
Potrat – rizikové faktory
K určení příčin je pacientům poskytována celá řada ambulantních služeb:
- odborná diagnostika,
- individuálně vyvinuté komplexní programy léčby a řízení těhotenství,
- podíl na tvorbě programů předních specialistů – porodníků-gynekologů, reprodukčních specialistů, hemostasiologů, imunologů a genetiků.
Typy potratů
Vyšetření a diagnostika potratu
Komplexní vyšetření pacientky s opakovaným samovolným potratem a jejího partnera v Institutu reprodukční medicíny REMEDI je zaměřeno na identifikaci hlavních patologických faktorů (viz tabulka rizikové faktory). Plán vyšetření stanoví potratář při odběru anamnézy při konzultaci.
Komplexní vyšetření páru a příprava na těhotenství na základě výsledků vyšetření zahrnují:
- Genetické vyšetření páru – karyotypy manželů, vyšetření ženy na faktory dědičné a získané trombofilie, posouzení imunitního stavu
- Konzultace s genetikem – k posouzení dědičných příčin opakovaného potratu
- Posouzení hormonálních hladin, ovariální rezerva – se provádí k identifikaci nízké hladiny progesteronu a dalších hormonálních poruch.
- Vyšetření faktorů implantace a poruch placenty nám umožňuje zjistit příčiny potratu, jako jsou:
- Antifosfolipidový syndrom (cirkulace autoprotilátek v krvi ženy – protilátek proti buňkám tkání jejího těla)
- Genetická trombofilie (přenašeč „mutovaných“ genů krevního koagulačního systému, antikoagulačního systému, systému regulujícího cévní tonus)
- Faktory imunitní agrese (nadměrná ostražitost imunitního systému vůči jakékoli cizí látce)
Zásady léčby
Pokud známe důvod nebo důvody neúspěchu otěhotnění a včas a správně je napravíme, výrazně to zvýší šanci na úspěšné otěhotnění a narození zdravého miminka.
Lékaři v expertním centru pro zdraví žen Institutu reprodukční medicíny REMEDI využívají individuální přístup při diagnostice a léčbě potratu v Moskvě.
- Nejprve se provádí konzultace o potratu. V procesu sběru anamnézy lékař posuzuje rizikové faktory a dává doporučení k vyšetření a přípravě na těhotenství. Je předepsána komplexní diagnostika, která zahrnuje laboratorní, cytologické, instrumentální a další potřebné metody.
- Další fází je léčba před vysazením antikoncepce:
- Zlepšení počtu spermií partnera;
- Protizánětlivá léčba, včetně antibiotické terapie;
- Normalizace růstu endometria (hormonální terapie, fyzioterapie);
- Korekce genetických a získaných trombofilních faktorů, imunoglobulinová terapie.
Při léčbě lékaři naší kliniky používají pouze principy medicíny založené na důkazech. Při vývoji léčebného programu se berou v úvahu vlastnosti těla každého pacienta. Léčebný plán se sestavuje individuálně podle výsledků párového vyšetření.
Prevence potratu
Management pacientek s potratem je celá řada opatření ke snížení možných rizik. Pokud hrozí potrat nebo potrat, musíte kontaktovat odborníka.
Důležitou roli v prevenci potratu hraje:
- úplné vyšetření páru před plánovaným těhotenstvím;
- hodnocení rizikových skupin;
- eliminace rizik ICN;
- racionální psychologická podpora;
- všeobecná příprava na těhotenství (předtěhotenství);
- vedení těhotenství porodníkem-gynekologem se specializací na imunologické aspekty reprodukce s atestací z hemostaziologie v porodnictví a gynekologii.
Ve všech fázích přípravy na těhotenství jsou naši lékaři připraveni poskytnout psychickou podporu a jsou s pacientkou neustále v kontaktu.
Ceny za diagnostiku a léčbu potratu
Náklady na diagnostiku a léčbu závisí na souboru metod, které lékař předepisuje každému páru individuálně.
