Jak léčit kožní infekci.
Obsah [Zobrazit obsah]
Jak léčit kožní infekci
Jaký je nejlepší způsob léčby pacienta se stafylokokovou infekcí kůže? Jak může praktický lékař erysipel diagnostikovat a léčit? Jaká léčba je účinná pro erythrasma? Normálně je lidská kůže osídlena obrovským
Jaký je nejlepší způsob léčby pacienta se stafylokokovou infekcí kůže?
Jak může praktický lékař erysipel diagnostikovat a léčit?
Jaká léčba je účinná pro erythrasma?
Normálně je lidská kůže osídlena obrovským množstvím bakterií, které pokojně koexistují na jejím povrchu nebo ve vlasových folikulech.
Kůže má však určité vlastnosti, které ji chrání před infekcí patogeny. Patří mezi ně hustá a suchá stratum corneum, prakticky neprostupná pro mikroorganismy, a adhezivní mezibuněčná látka – komplexní směs lipidů, která těsně spojuje buňky malpighické vrstvy a navíc chrání pokožku tím, že ucpává vchod do vlasových folikulů.
Mezi další faktory, které zastavují průnik patogenních mikroorganismů, patří neustálý obrat kožních buněk, kyselé pH, přítomnost imunoglobulinů v potu a různé typy kožní flóry.
Kožní infekce se typicky vyvinou pouze tehdy, když zranění, přehydratace nebo zánětlivé kožní stavy naruší tyto ochranné vlastnosti. Organismy, které způsobují kožní infekce, mohou být součástí rezidentní flóry kůže nebo blízkých sliznic nebo mohou pocházet z vnějších zdrojů, jako je jiná osoba, životní prostředí nebo kontaminované předměty.
Impetigo je nejpovrchnější kožní infekce způsobená S. aulreuls a S. pyogenes. Existují dvě hlavní klinické varianty: bulózní impetigo, považované za stafylokové onemocnění, a nebulózní impetigo, způsobené S. aulreuls nebo S. pyogenes nebo oběma organismy.
Onemocnění se vyskytuje u dětí mnohem častěji než u dospělých, rozvíjí se na exponovaných částech těla, obličeje a končetinách, v místech škrábanců, oděrek a bodnutí hmyzem.
Zpočátku se objevují červené skvrny, které přecházejí v puchýřky a pustuly, které se snadno otevírají a tvoří na erytematózním podkladu silné přilnavé žlutohnědé šupiny (viz obr. 1). Jsou často četné a mohou svědit, ale jsou obvykle nebolestivé.
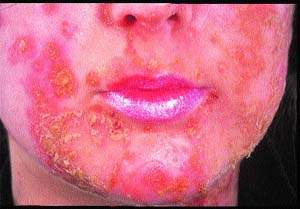
U bulózní formy se mohou vyvinout velké váčky a puchýře o průměru 1-2 cm Otevírají se pomaleji a přetrvávají dva až tři dny. Patogeny se obvykle identifikují kultivací, ale v klinicky zřejmých případech to není nutné.
Nejzávažnější komplikací impetiga je poststreptokoková akutní glomerulonefritida, jejíž celkový výskyt v posledních letech klesá.
Bulózní impetigo je způsobeno výhradně S. aulreuls, který vylučuje toxin exfoliatin, který způsobuje rozpad mezibuněčné látky v povrchových vrstvách epidermis. Tento toxin, absorbovaný ve velkém množství do krevního řečiště, způsobuje stafylokokový syndrom opařené kůže, který je v 5 % případů smrtelný.
U středně závažných a lokalizovaných infekcí se používá lokální antibiotikum, jako je mupirocin nebo kyselina fusidová, účinný je také lokální neomycin a bacitracin. Velmi účinné je použití licacinového gelu.
U těžkých a rozšířených forem je předepsáno systémové antibiotikum. Obvykle stačí erythromycin nebo cefalosporin první generace, jako je cefalexin.
Ekthyma označuje infekce, které se podobají impetigu, ale postihují hlubší vrstvy kůže. Je charakterizována tvorbou silných, přilnavých šupin (viz obr. 2) pokrývajících oblasti kožní ulcerace, které předchází tvorba pustul a puchýřů. Nejčastěji jsou postiženy hýždě, stehna a nohy. Onemocnění je běžné v tropech, kde k jeho rozvoji přispívá špatná hygiena a nedostatečná výživa. Původci mohou být S aulreuls nebo S pyogenes nebo oba mikroorganismy, ale ulcerace, které způsobují, se dostávají do dermis a hojí se jizvami, což není charakteristické pro impetigo. Léčba se provádí systémovými antibiotiky zaměřenými na S. aulreuls a S. pyogenes.
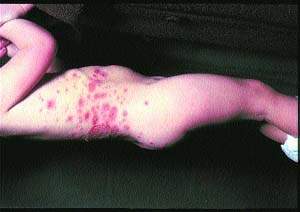
Povrchová folikulitida, vředy a karbunky. Folikulitida (zánět epitelu vlasových folikulů) je běžné dermatologické onemocnění, ne vždy primárně infekčního charakteru. Fyzikální nebo chemické trauma, stejně jako pracovní expozice dehtovým produktům používaným také pro lékařské účely, to vše způsobuje folikulitidu.
Když stafylokoky proniknou do hlubších vrstev vlasových folikulů, zánět se zmocní dermis, což způsobí tvorbu vředů a karbunků. Vznikne zánětlivý váček s hnisavou hlavičkou (furuncle) nebo infekce pokryje několik blízkých vlasových folikulů a vytvoří se zánětlivý konglomerát, ze kterého se uvolní hnis (karbuncle).
Vředy se nejčastěji nacházejí na obličeji a nohou a typickým umístěním karbunklů je zadní část krku; zpravidla doprovázejí diabetes mellitus. Velké vředy a karbunky jsou otevřeny a vypuštěny, čímž se předepíše antibiotikum odolné vůči penicilináze.
Opakované stafylokokové kožní infekce. Někteří pacienti jsou citliví na opakované stafylokokové kožní infekce.
Predisponujícími faktory jsou zde diabetes mellitus, chronické selhání ledvin a některé stavy imunodeficience, ale většina pacientů nemá výše uvedená onemocnění: tito pacienti jsou pravděpodobně chronickými nosiči stafylokoků a při sebemenším poranění kůže způsobují patogeny infekci.
Recidivám takových infekcí se snaží zabránit různými způsoby: mytím kůže různými antiseptiky, léčbou ostatních členů rodiny antistafylokokovými antibiotiky a prodlouženou terapií jinými lokálními nebo systémovými antibakteriálními léky. Všechny tyto metody jsou zaměřeny na zničení stafylokokové „stopy“.
Bohužel tato opatření jsou obvykle nespecifická a neúčinná, protože bakterie se znovu objeví brzy po vysazení antimikrobiálního léku. Proto je vhodnější dlouhodobé užívání lokálních antiseptik.
Erysipel a celulitida jsou akutní, rychle se šířící infekce kůže a spodních tkání.
Charakteristickým znakem erysipelu je dobře definovaný, zvýšený okraj, odrážející postižení povrchnějších (dermálních) vrstev (viz obr. 3). Celulitida však může být umístěna povrchově a erysipel hlouběji, takže v mnoha případech tyto dva procesy koexistují a je téměř nemožné je rozlišit.
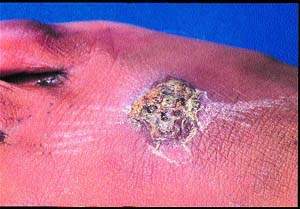
Předpokládá se, že erysipel je způsoben streptokoky, obvykle skupinou A a někdy skupinami G a C. U celulitidy se kultivuje buď S. aulreuls samostatně nebo společně se streptokokem. H. influlenzae typ b je důležitým etiologickým faktorem obličejové celulitidy u dětí do dvou let věku.
Erysipelas, který typicky postihuje obličej, je onemocnění starších osob, které se vyvíjí bez zjevné příčiny nebo někdy po traumatu obličeje.
Celulitida postihuje dolní končetiny, zejména oblast lýtek. Často mu předchází úraz, vřed nebo jiné poškození kůže, kde infekce vzniká.
Stejně jako u erysipelu může být celulitida doprovázena horečkou a zimnicí nebo jim může předcházet horečka, ale u mnoha pacientů se horečka nevyskytuje a nezdají se být vážně nemocní.
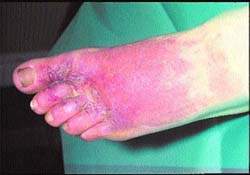
Kůže je zarudlá, horká a oteklá, okraje zanícené oblasti jsou nerovné, na povrchu se mohou vytvářet bubliny a puchýře (viz obr. 4). Ve vzácných případech je detekována lymfangitida a regionální lymfadenitida.
Bez léčby se mohou vyvinout komplikace jako fasciitida, myositida, subkutánní absces a septikopyemie. Periorbitální celulitida, obvykle způsobená traumatem, může být komplikována trombózou kavernózního sinu, tvorbou orbitálního, subperiostálního nebo cerebrálního abscesu nebo meningitidou.
Pacienti s těmito stavy musí být hospitalizováni.
Zde popsané stafylokokové a streptokokové pyodermie tvoří většinu kožních bakteriálních infekcí. Musíte být schopni rozlišovat mezi infekčními procesy, které jsou vlastní třem klinickým situacím:
- infekce nezapadá do typického klinického obrazu pyodermie nebo zcela nereaguje na standardní terapii;
- tělo pacienta je oslabeno a nemůže odolat boji proti infekci;
- epidemiologická anamnéza naznačuje expozici neobvyklým kožním patogenům.
- Infekce způsobené rezidentními korynebakteriemi
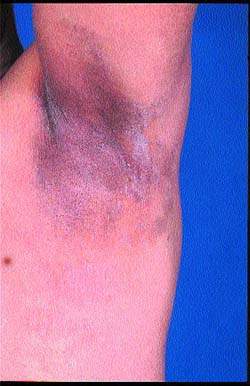
Erythrasma je charakterizováno červenohnědými šupinatými oblastmi kůže lokalizovanými v tříslech, podpaží a meziprstních prostorech (viz obr. 5).
Corynebacteriulm minultissimulm je považován za etiologický faktor tohoto onemocnění, které je asymptomatické a rozvíjí se zpravidla u diabetiků, obézních a starších lidí, jakož i u lidí žijících v tropickém klimatu.
Vzhledem k tomu, že tyto mikroorganismy produkují porfyriny, v ultrafialovém světle Woodovy lampy postižená místa fluoreskují od korálově růžové až po oranžovočervenou, což diagnózu potvrzuje. Obvykle není vyžadována žádná kultivace.
Někdy k vyléčení stačí intenzivní mytí mýdlem. Dalším přístupem je lokální léčba erythromycinem a klindamycinem nebo topickými azoly, jako je klotrimazol, které jsou účinné proti některým grampozitivním bakteriím a houbám. U rozsáhlých lézí je pravděpodobně nejúčinnější erytromycin.
Keratolýza neštovic je povrchová kožní infekce zjevně způsobená kmeny Corynebacteriulm a charakterizovaná přítomností váčků o průměru 1–7 mm na ploskách nohou. Netěsnosti, splývající, mohou vytvářet povrchové eroze.
Nemoc je obvykle asymptomatická, ale někdy si pacienti stěžují na svědění, bolest podobnou pálení nebo sýrový zápach.
Pockmarkova keratolýza se zdá být spojena s nadměrnou vlhkostí nohou v důsledku těsné obuvi, častého kontaktu s vodou nebo nadměrného pocení.
Léčba hyperhidrózy v kombinaci s metodami popsanými pro erythrasma je obvykle účinná.
Axilární trichomykóza je charakterizována voskovými uzlíky, které se tvoří ve vlasech v podpaží. Žluté, červené nebo černé, jsou tvořeny velkými koloniemi koryneformních bakterií pokrývajících vlasovou kutikulu.
V první řadě nemoc postihuje pacienty, kteří málo dbají na osobní hygienu a trpí nadměrným pocením.
Pro úspěšnou léčbu zpravidla postačí oholit si chloupky a použít deodoranty na podpaží. Účinná je i místní aplikace erythromycinu a klindamycinu.
Literatura
1. Ušlechtilá WC mikrobální kožní nemoc: její epidemiologie. Arnold, Londýn, 1983.
2. Hoor EW, Hooton TM, Horton CA a kol. Mikroskopické hodnocení kultaneoulní celulitidy u dospělých // Arch. Internovat. Med. 1986; 146: 295-297.
Kožní infekce – léčba
Obsah
Kožní infekce se dělí na bakteriální, virové, plísňové a parazitární. Mezi bakteriální patří folikulitida, impetigo, pyodermie, erysipel, celulitida a nekrotizující fasciitida. Kromě toho mohou bakterie způsobit exacerbaci acne vulgaris a difuzní neurodermatitidu.
Bakteriální infekce Edit
K systémovému použití se obvykle předepisují antimikrobiální látky, nejčastěji tetracyklin, doxycyklin, minocyklin, erytromycin, trimethoprim/sulfamethoxazol a klindamycin. Lokální antimikrobiální léčba se provádí především u akné vulgaris, rosacey a sekundárních bakteriálních infekcí. U acne vulgaris se lokálně předepisuje erythromycin, klindamycin a benzoylperoxid u rosacey, metronidazol; Sekundární bakteriální infekce způsobené grampozitivními bakteriemi dobře reagují na bacitracin zinek (masť). Mupirocin (krém) je účinný při povrchových stafylokokových infekcích. Sulfadiazin stříbrný působí na grampozitivní i gramnegativní mikroorganismy, ale u dětí může způsobit neutropenii.
Virové infekce Edit
Virové kožní infekce zahrnují bradavice (způsobené lidským papilomavirem), herpes (virus herpes simplex), genitální bradavice (lidský papilomavirus), molluscum contagiosum (stejnojmenný virus z rodiny poxvirů), plané neštovice a herpes zoster (virus varicelly). zoster). Účinných léků pro léčbu virových onemocnění je málo. Pro herpes, plané neštovice a pásový opar jsou obvykle předepisovány acyklovir, famciklovir a valaciklovir pro systémové použití. Acyclovir a penciclovir mohou být použity lokálně pro herpes na kůži a sliznicích. K léčbě genitálních bradavic se používá podofylin (25% roztok) a podofylotoxin (0,5% roztok). K léčbě genitálních bradavic je schválen imunomodulátor imikvimod, který stimuluje tvorbu interferonů. Lék dává dobré výsledky u bradavic, molluscum contagiosum a povrchové bazocelulární rakoviny kůže.
Plísňové infekce Edit
Tyto infekce patří mezi nejčastější kožní onemocnění ve Spojených státech. V posledních několika letech se objevilo mnoho antimykotik pro vnější použití a pro perorální podání. Z nich jsou nejúčinnější griseofulvin, azoly pro vnější použití a perorální podání a allylaminy. Doporučení pro použití antimykotik v dermatologii jsou shrnuta níže.
Antifungální látky doporučené pro kožní infekce
Přípravky pro vnější použití
Orální přípravky
Dermatofytóza trupu, lokalizovaná léze
Dermatofytóza trupu, rozšířená léze
Griseofulvin, terbinafin, itrakonazol, flukonazol
Griseofulvin, terbinafin, itrakonazol, flukonazol
Griseofulvin, terbinafin, itrakonazol, flukonazol
Kandidóza, lokalizovaná léze
Kandidóza, rozšířené léze nebo léze kůže a sliznic
Ketokonazol, itrakonazol, flukonazol
Pityriasis versicolor, lokalizovaná léze
Pityriasis versicolor, častý
Ketokonazol, itrakonazol, flukonazol
Lokální léčba azoly (např. mikonazol, ekonazol) a allylaminy (např. naftifin, terbinafin) je účinná u tinea pedis u jednotlivých lézí au nekomplikovaných tinea pedis. Použití terbinafinu (ve formě krému) může zkrátit dobu léčby, protože lék zůstává v kůži v koncentracích přesahujících fungicidní koncentrace po dobu 1 týdne po ukončení sedmidenní kúry. Lokální léčba azoly je preferována u kožní kandidózy a pityriasis versicolor, pokud je léze lokalizovaná.
U dermatofytózy vlasové pokožky je nutná systémová léčba. Pro toto onemocnění se již dlouho předepisuje orální griseofulvin. Studie perorálního terbinafinu (Krafchik a Pelletier, 1999; Elewski, 1997) ukázaly, že tento lék je bezpečný a účinný u dětí a poskytuje alternativu ke griseofulvinu.
Dermatofytóza nohou Edit
Toto onemocnění má tři formy. Interdigitální forma začíná suchou deskvamací interdigitálních prostor způsobenou dermatofyty a progreduje do macerace komplikované bakteriální infekcí. Plantární forma se projevuje olupováním a keratinizací: poškození tlustého stratum corneum plosek ztěžuje vytváření potřebných koncentrací léčivých látek v kůži. Dyshidrotická forma je charakterizována zánětem a tvorbou vezikul nebo puchýřů (Leyden a Aly. 1993).
Pro suchý peeling meziprstních prostor je účinná lokální léčba azoly a allylaminy. Macerace může vyžadovat další antimikrobiální terapii. V tomto případě je užitečný ekonazol nitrát, lék s úzkým spektrem antimikrobiálního účinku. Mohou být vyžadovány léky, které mají vysušující účinek a mají široké spektrum antimikrobiálního účinku, jako je 20 nebo 30% roztok chloridu hlinitého nebo genciánová violeť.
U plantárních a dyshidrotických forem tinea pedis je účinné systémové užívání griseofulvinu, terbinafinu nebo itrakonazolu s následnou dlouhodobou lokální léčbou azoly a allylaminy.
Onychomykóza Edit
Plísňové infekce nehtů jsou nejčastěji způsobeny dermatofyty, ale mohou být způsobeny i plísněmi nebo Candida spp. Smíšené infekce jsou rozšířené. Postižené nehty slouží jako rezervoár pro dermatofyty, snižují účinnost léčby a přispívají k relapsům tinea pedis. Před zahájením léčby je nutné provést kultivaci, protože ve 30 % případů se onemocnění nehtů zaměněné za onychomykózu skutečně ukáže jako psoriáza nebo jiná onychodystrofie (Achten a Wanei-Rou-ard. 1978).
Onychomykóza vyžaduje systémovou léčbu. Při léčbě onychomykózy nohou griseofulvinem po dobu 12-18 měsíců dochází k vyléčení u 50 % pacientů a u každého druhého člověka dojde rok po vysazení léku k relapsu (Davies et al., 1967). Terbinafin a itrakonazol mají obrovské výhody oproti griseofulvinu. Za prvé rychle dosáhnou vysoké koncentrace v nehtu, která přetrvává i po ukončení léčby. Mezi další výhody patří širší spektrum účinku u itrakonazolu a méně lékových interakcí u terbinafinu. Na onychomykózu nohou se předepisuje terbinafin (250 mg/den po dobu 3 měsíců) nebo itrakonazol v pulzní terapii – 200 mg 2x denně týden každý měsíc po dobu 3 měsíců. S oběma léky lze dosáhnout vyléčení v 75 % případů a více a zkrátit dobu terapie (Gupta et al., 1994a, b).
Iclopirox ve formě laku na nehty byl nedávno schválen pro léčbu onychomykózy. I přes nevýznamný podíl vyléčených (5,5–8,5 %) je iclopirox zcela oprávněnou alternativou pro pacienty s onychomykózou, u kterých je systémová léčba antimykotiky kontraindikována.
Lidští ektoparazité, jako jsou veš a svrab, jsou běžní po celém světě. Působením na kůži způsobují nesnesitelné svědění a sekundární infekce a tělesné vši navíc slouží jako přenašeč tak život ohrožujících infekcí, jako je tyfus. Pro onemocnění způsobená ektoparazity; Léky se používají jak pro vnější použití, tak pro perorální podání.
Snad nejznámější z těchto léků je Lindan (1% y-benzen hexachlorid lotion). Lindan se používá jako insekticid a jako lokální lék. Droga je mimořádně účinná proti onemocněním způsobeným ektoparazity (Shacter, 1981). Hlavní komplikací předávkování nebo nesprávného použití je neurotoxicita. Při správném použití lze riziko neurotoxicity minimalizovat. Pleťová voda se nanáší v tenké vrstvě od krku k chodidlům a nechá se 8-12 hodin nebo přes noc. Produkt je třeba nanášet velmi opatrně a dbát na to, aby oblasti, jako jsou nehtové záhyby a chodidla, nezůstaly bez ošetření. Po 8-12 hodinách se pleťová voda smyje. Aby se předešlo neurotoxickým účinkům, měl by být lotion aplikován ve velmi tenké vrstvě na suchou pokožku. V žádném případě by neměl být lék použit ihned po umytí; Zabraňte tomu, aby se vám Linda dostala do očí, úst nebo otevřených ran. Pokud se léčba provádí u kojence, musíte po aplikaci léku nasadit rukavice na ruce dítěte, aby se náhodně nedostalo do úst. U těžké dermatitidy se může zvýšit absorpce léku. Zákrok lze opakovat nejdříve po týdnu (Rasmussen, 1981). Během těhotenství je léčba lindanem povolena, ale během těhotenství se nedoporučuje provést více než dvě léčby. Lindan se vyrábí také ve formě 1% šamponu pro léčbu vší a ftiriázy.
Druhým lékem pro vnější použití, velmi účinným při onemocněních způsobených ektoparazity, je permetrip. Jedná se o syntetický analog pyrethrinů, přírodních insekticidů, které byly poprvé izolovány z heřmánku dalmatského (Tanacclum cinerariifolium). Pyrethriny se v zemědělství používají již více než století. Vyznačují se vysokou insekticidní aktivitou kombinovanou s velmi nízkou toxicitou pro savce (Taplin a Mcinking, 1990). Permethrin se téměř nevstřebává kůží a rychle se rozkládá na neaktivní metabolity, které jsou vylučovány močí. Tento lék má neurotoxický účinek extrémně zřídka. K léčbě svrabu se permethrin vyrábí ve formě 5% krému. Nechá se na pokožce 8-12 hodin nebo přes noc. Existuje také permethrin ve formě 1% krémového oplachu pro léčbu vší a ftiriázy.
Ivermectin, anthelmintikum, které vyléčilo více než 19 milionů pacientů z onchocerciázy, se také osvědčilo proti svrabu. Ivermektin se váže na GABA receptory, které se nacházejí ve svalových vláknech a nervových buňkách bezobratlých. V důsledku toho se otevírají chloridové kanály spojené s těmito receptory a dochází k hyperpolarizaci, což vede k paralýze a smrti parazita. Ivermektin neprochází hematoencefalickou bariérou, a proto nemá toxické účinky na centrální nervový systém.
Ivermectin je dostupný v 6 mg tabletách. Užívá se jednorázově v dávce 150-200 mcg/kg nalačno se sklenicí vody. U dospělých je jednotlivá dávka obvykle 12 mg; po 2 týdnech se může znovu užívat. Vyléčení je dosaženo v 70 % případů po jedné dávce a v 95 % případů po dvojnásobném užití léku s odstupem 2 týdnů (Usha et al., 2000). Ivermektin může sloužit jako levná, pohodlná a účinná náhrada topických léků při kontrole vzplanutí svrabu v domovech pro seniory (Wyatt, E. L., osobní sdělení).
Na svrab se používají i další léky na zevní použití – krotamiton (10% krém a 10% pleťová voda) a vysrážená síra (5% na vazelíně). Tyto léky je nutné aplikovat denně po dobu 5-7 dnů. Jejich účinnost je znatelně nižší než u permetrinu a lindanu. Crotamiton a vysrážená síra jsou obvykle předepisovány v případech, kdy jsou lindan a permethrin kontraindikovány.
Typy kožních onemocnění na obličeji
Nemoci obličeje mohou být způsobeny vnějšími i vnitřními příčinami. Je důležité si uvědomit, že může existovat několik faktorů, které vyvolávají výskyt kožních onemocnění. Přesné příčiny potíží může určit pouze dermatolog, který musí znát úplný obraz o vašem zdraví. Zejména exacerbace gastrointestinálních onemocnění je často doprovázena kožními vyrážkami a změnami pleti.
Příčiny kožních onemocnění

Hlavní příčiny, které způsobují nebo zhoršují kožní onemocnění:
- genetická predispozice;
- přítomnost chronických onemocnění;
- stres a přítomnost obsedantních stavů (dotýkání se obličeje, škrábání ran, neustálé používání antibakteriálního mýdla);
- infekce nebo virová infekce;
- hormonální poruchy;
- různé alergické reakce;
- infekce kožními parazity;
- neustálé vystavení negativním faktorům (nekvalitní voda, silný prach, vysoká vlhkost prostředí, znečištěné ovzduší atd.);
- přítomnost špatných návyků, porušení hygieny, výživy a spánku;
- používání nevhodné, nekvalitní nebo zkažené kosmetiky.
Důležité! Kožní onemocnění obličeje, která nejsou spojena s infekcemi a viry, mohou být vyvolána chronickými onemocněními, genetickými vlastnostmi nebo vnějšími faktory.
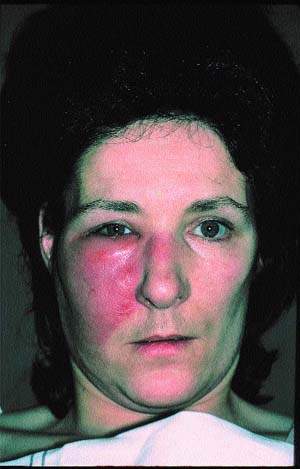
Couperose
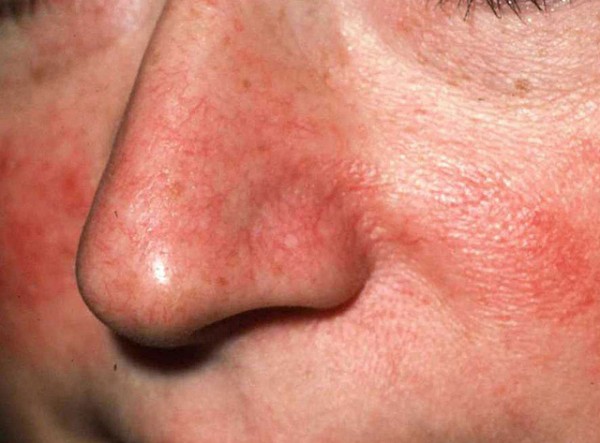
Toto onemocnění lze rozpoznat podle specifických kapilárních sítí nebo hvězd. Vyskytuje se v důsledku expanze cévních stěn a ztráty jejich elasticity, což způsobuje stagnaci krve. Kožní onemocnění se může projevit jako jeden „bod“ nebo celá síť, která se šíří podél křídel nosu, tváří a oblasti kolem očí. Rosacea často signalizuje predispozici k onemocněním kardiovaskulárního systému nebo onemocněním jater.
- trauma;
- vystavení UV záření;
- dědičnost;
- pití a kouření;
- dlouhodobé vystavení nízkým teplotám;
- peeling a další kosmetické procedury;
- přítomnost chronických onemocnění.
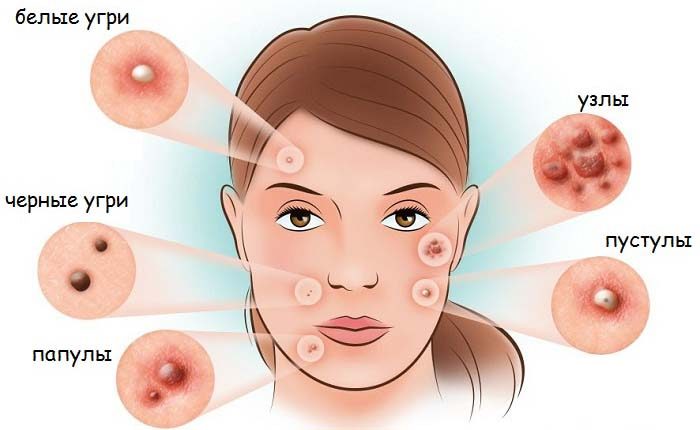
Příznaky: přítomnost akné, vředy, vnitřní pupínky. Příčina projevu: zánět mazových žláz. Existují tři stupně závažnosti akné: vysoká – více než 40 lézí, střední – od 10 do 40, mírná – až 20 formací.
- hormonální změny (související s věkem, menstruační a další);
- dědičnost;
- vedlejší účinek hormonální terapie.
Akné se obvykle vyskytuje u teenagerů, ale může se objevit i u dospělých. Ohroženi jsou lidé s mastnou pletí nebo hormonální nerovnováhou.
alergie
Alergická reakce se může objevit ve formě svědění, olupování, otoku, zarudnutí a vyrážky. Reakci lze pozorovat při vystavení vnějším a vnitřním faktorům: příjem potravy, používání kosmetiky, přítomnost pylu, kontakt s tkáněmi. Vyrážka se může objevit po celém těle a postihuje pouze obličej.
melanom
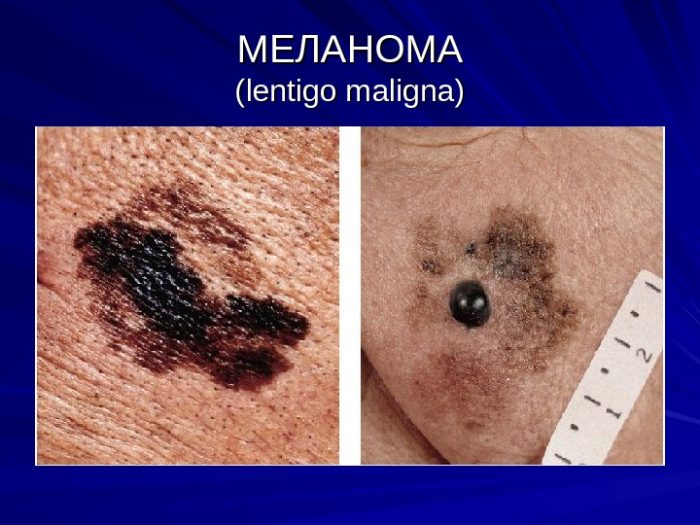
Jedná se o maligní nádor, který se může vyvinout z nevusu. Hlavní příznaky: bolest, změna obrysu nebo barvy, ztluštění, zvětšení névu. Dospělí pacienti nejčastěji trpí melanomem.
Keratóza
Projev: keratinizace, ztluštění, olupování oblasti kůže. Proces probíhá bez zánětu, ale přináší bolest během vývoje, protože kůže může prasknout, svědit a ulcerovat.
Vitiligo
Nedostatek pigmentace v oblastech kůže, což způsobuje, že se na těle a obličeji objevují bílé nebo růžové skvrny. Skvrny se mohou zvětšovat a vytvářet velké léze, které mají tendenci mít kulatý tvar. Příčiny nebyly zjištěny.
Chloasma
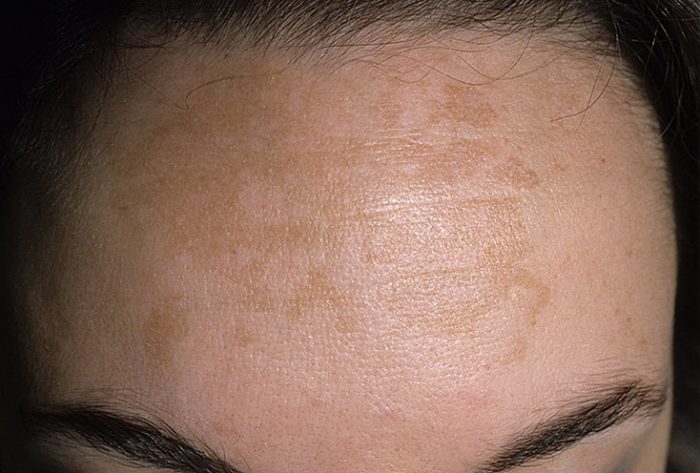
Protiklady vitiliga: nadměrná pigmentace. Oblast je tmavá, obvykle hnědá a postupně se zvětšuje. skvrny se mohou sloučit do jedné zaoblené léze. Může být způsobeno těhotenstvím nebo nemocemi: poruchami vaječníků, jater nebo hypofýzy.
Důležité! Dermatózy jsou skupina onemocnění, která se vyskytují se zánětlivými procesy. Mohou být vrozené nebo získané, včetně neurologických abnormalit, dysfunkce endokrinního systému, reakcí na parazity a snížené imunity.
Periorální dermatitida
Nejčastěji toto onemocnění postihuje ženy. Papulopustuly a malé papuly o velikosti ne více než 2 mm jsou lokalizovány v periorbitální a/nebo periorální oblasti. Často se objevuje po užívání kortikosteroidů předepsaných na jiná kožní onemocnění. Důležité: u tohoto onemocnění je pozorována úzká nepostižená oblast kůže kolem obrysu rtu.
Rosacea
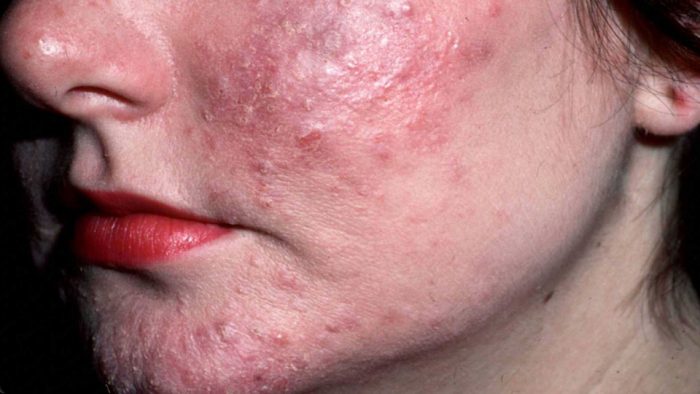
Léze postihují zpravidla pouze pokožku obličeje, ohrožený je dospělý pacient s genetickou predispozicí. Má polyetiologický charakter a etapovitý průběh. Projevy: hyperémie obličeje, pustuly, edematózní papuly, teleangiektázie. Důležité: charakteristická je hyperplazie pojivové tkáně a mazových žláz, nikoli zvýšená sekrece mazových žláz (na rozdíl od akné). Kožní onemocnění se zpravidla projevuje u pacientů ve věku 35-40 let, přičemž vrcholu dosahuje ve 40-50 letech. Onemocnění je vyvoláno změnami tonusu povrchových cév kůže způsobenými endogenními a exogenními faktory.
Demodecoza
Specifické vyrážky způsobené aktivitou roztoče Demodex folliculorum jsou pozorovány na bradě, tvářích, nosu a na čele. Stupeň zánětlivého procesu závisí na orgastické reakci na přítomnost parazita v pilosebaceózních folikulech. Diagnóza se provádí až po testech.
Malá nodulární sarkoidóza
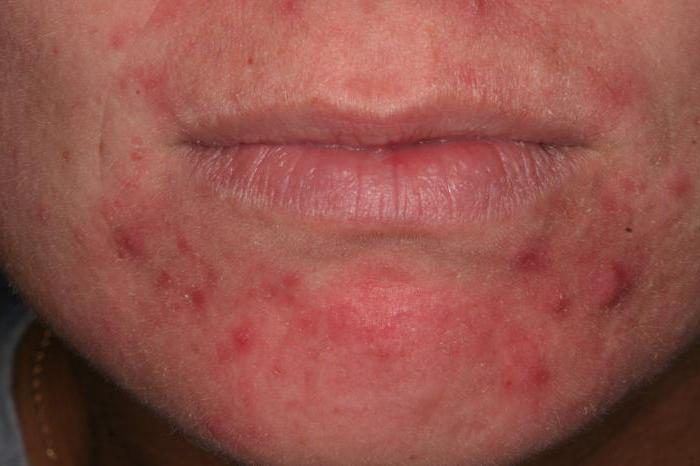
Projev: nodulární prvky s hustou konzistencí s ostrými hranicemi. Mohou mít barvu od růžové až po hnědožlutou. Na povrchu některých papulí se tvoří teleangiektázie. Místo vyřešených prvků se tvoří drobné atrofické jizvičky. Diaskopie odhaluje fenomén „prašnosti“ a malých nažloutlých skvrn. Vyřešené prvky mají tendenci vytvářet jizvy.
Důležité! Plísňová a infekční onemocnění kůže obličeje jsou vyvolána patogenními organismy. Infekce na obličeji mohou infikovat hluboké tkáně nebo se dostat do krevního řečiště a způsobit sepsi.
Seborrhická dermatitida
V tomto případě vyrážky postihují především nosoretní rýhy, pokožku hlavy, bradu a záhyby za uchem. Vyskytuje se častěji u pacientů se seboreou, jiným kožním onemocněním. Někdy léze postihuje tělo: kůži podél páteře, mezi lopatkami nebo na hrudi. Pozorovaná ložiska erytému mají jasné hranice, nažloutlé šupiny a malé folikulární uzliny. Pacient s onemocněním může pociťovat mírné svědění.
Streptokoková infekce
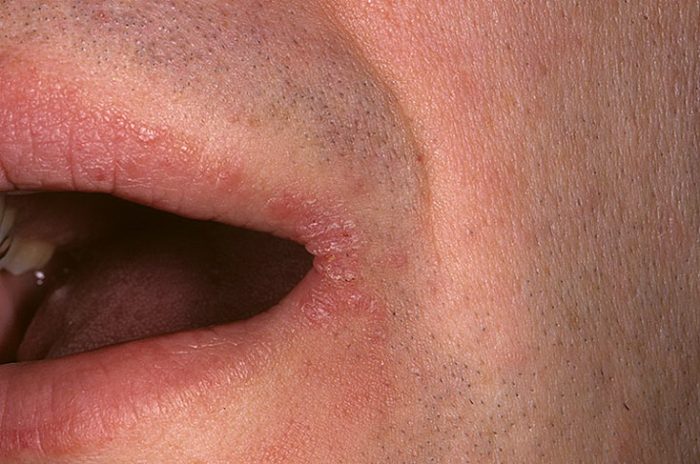
Léze se vyskytuje hlavně u žen a dětí, postihuje hladkou kůži a nemá žádné spojení s folikulárním aparátem. Projev: flekténa nebo impetigo, které se rychle otevírá a tvoří serózně-hnisavé krusty. Nejčastěji je pozorován v koutcích úst a očí.
Důležité! Pustulární onemocnění kůže obličeje se nejčastěji vyskytují vlivem streptokoků, plísňových infekcí, stafylokoků a dalších infekcí. Faktory přispívající k rozvoji onemocnění: zvýšená hladina cukru v krvi, mikrotrauma, hypovitaminóza. Existují povrchové a hluboké formy. Vředy s jedním purulentně-nekrotickým jádrem a karbunky jsou projevem hluboké formy.
Folikulitida
Častěji se vyskytuje u dospělých mužů. Při odstraňování chloupků z postižené oblasti je jasně viditelná hnisavá manžeta kolem vlasového kořínku. Nejčastěji jsou pustulózní léze povrchové. U folikulitidy se pustula nachází v ústí vlasového folikulu. Podobná odchylka – sykóza – je lokalizována v oblasti obočí, vousů a dalších zježených vlasů, s tvorbou poměrně velké pustuly.
Acne vulgaris
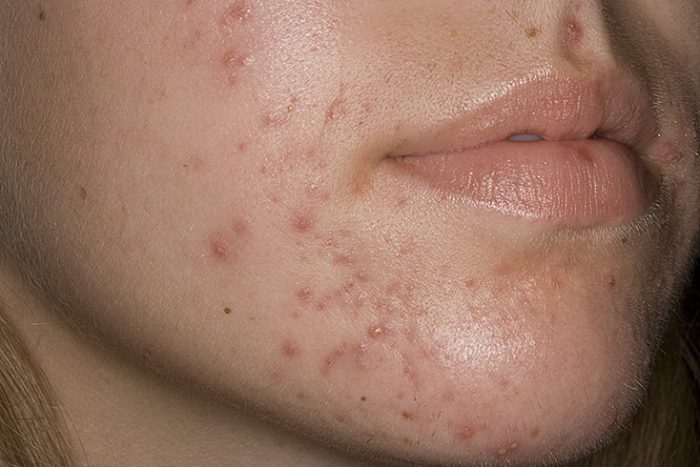
Hnisavý zánět vlasového folikulu a samotné mazové žlázy. Často způsobeno stafylokokovou infekcí. Obvykle jsou vyrážky pozorovány na obličeji, hrudníku a zádech. Průběh onemocnění obličeje: výskyt černých teček – komedonů, poté výskyt bolestivého červeného uzlu, po kterém – tvorba hnisavé pustuly.
Při infekcích je možné nekrotické akné, při kterém nekróza postupuje hluboko v prvku. V tomto případě se po zhojení vytvoří jizva. Šíření procesu zvyšuje riziko abscesů a acne conglobata.
Důležité: Virové kožní onemocnění se vyskytují u 3–4 % dospělých pacientů a až u 10 % dětí.
Herpes simplex
Vědci odhadují, že tato forma herpesu se vyskytuje u 90 % populace. Virus proniká do těla poraněnou kůží, sliznicemi a možná i pohlavním stykem. Herpes se nemusí projevit roky, ale stane se aktivnějším při stresu, jiných onemocněních nebo podchlazení. V tomto případě se puchýřová reakce vyskytuje v malé oblasti kůže, obvykle na obličeji.
Oblázky
V podstatě se jedná o těžkou formu herpesu. Častěji je diagnostikována u starších lidí s nízkou imunitou nebo u těch, kteří prodělali onemocnění nebo výrazný stres. Vyrážka není bolestivá, ale pokud se neléčí, může způsobit poškození centrálního nervového systému.
HPV – lidský papilomavirus
Způsobuje výskyt kondylomů a bradavic na sliznicích a kůži. Je známo více než 200 odrůd viru, z nichž 50 % je hlavní příčinou bradavic. Příčinou viru je nízká imunita a kožní mikrotraumata. Při infekci se virus nemusí objevit po dlouhou dobu, ale stane se aktivnějším, když tělo oslabí. Mezi infekcí HPV a některými formami rakoviny, včetně rakoviny děložního čípku, existuje určitá souvislost.
Důležité! Obvykle má každé onemocnění výrazné příznaky, ale často mohou být seskupeny kožní změny, což komplikuje diagnostický proces. Chcete-li zjistit důvody výskytu odchylek, je nutné podstoupit vyšetření a být velmi upřímný s dermatologem, bez skrytých návyků nebo nemocí. Samoléčba nebo užívání léků bez přesné diagnózy může situaci zhoršit.
Kožní onemocnění: jak rozpoznat a léčit?
Kůže je silnou a zároveň křehkou ochranou lidského těla a její zdraví je nepostradatelnou podmínkou pro pohodu. Není náhodou, že je považován za nezávislý orgán, protože stejně jako srdce, játra nebo žaludek má složitou strukturu a plní životně důležité funkce. A stejně jako ostatní orgány je zranitelný vůči patologickým procesům.
Zvláštností kožních onemocnění je, že jejich přítomnost je zřejmá již od nejranějších stádií. Částečně to pomáhá pacientovi – vždyť léčba může začít okamžitě. Na druhou stranu tato onemocnění způsobují lidem značné psychické nepohodlí, zvláště když není možné rychle odstranit příznaky. Přesto je diagnostika a léčba jakýchkoli dermatologických onemocnění nezbytnou podmínkou pro návrat do plnohodnotného života.
Typy kožních onemocnění
Příčin, které vedou k nezdravé pokožce, je mnoho – mohou být jak vnější, což znamená traumatický vliv prostředí, tak vnitřní, kdy je kůže postižena problémy imunitního a endokrinního systému, gastrointestinálního traktu atd.
Každá vrstva kůže je náchylná ke specifickým onemocněním. Patologie epidermis tedy zahrnují svrab a psoriázu, patologie dermis zahrnují furunkulózu a hidradenitidu a patologie podkožního tuku zahrnují celulitidu a lipom. Některé bolestivé stavy, jako jsou popáleniny, však mohou postihnout všechny vrstvy kůže najednou.
Kožní patologie lze rozdělit na infekční a neinfekční. Toto rozdělení ale není vždy spravedlivé: například seboroická dermatitida je způsobena houbou, která u zdravých lidí žije na povrchu epidermis, ale bez narušeného imunitního systému se nijak neprojevuje. Kromě toho se infekce často vyskytují již na vrcholu patologického procesu: u pacientů s psoriázou se často vyvinou hnisavé vředy, které jsou výsledkem bakteriálních kožních lézí.
Predispozice k některým kožním onemocněním může být zděděna – mnoho pacientů poznamenává, že problémy jako juvenilní akné se u dětí a jejich rodičů projevují podobným způsobem.
Chronická kožní onemocnění mají v dermatologii zvláštní význam. Na rozdíl od akutních infekčních procesů provázejí člověka po dlouhá období života a vyžadují důslednou terapii. Častěji se vyvíjejí pod vlivem různých vnitřních faktorů: od napadení parazity až po stres.
Statisticky nejčastější skupinou kožních onemocnění, která se stávají důvodem návštěvy lékaře, jsou dermatózy a dermatitidy – onemocnění neinfekčního charakteru, provázené svěděním, olupováním a změnami barvy kůže. Podobná onemocnění jsou pozorována jak u dětí, tak u dospělých trpících alergiemi a imunodeficity.
Příznaky kožních onemocnění: jak rozlišit jeden od druhého
Každý dospělý může mít podezření na kožní onemocnění u sebe nebo u svých dětí. Obvykle mají kryty karoserie jednotnou barvu, mírnou vlhkost a hladký povrch. Porušení některého z těchto stavů, stejně jako výskyt nepříjemných pocitů – svědění nebo bolesti – je důvodem k poplachu. A ještě před návštěvou lékaře chcete zjistit, jak nebezpečný je tento stav pro zdraví a zda stojí za to přijmout nějaká zvláštní bezpečnostní opatření, abyste situaci nezhoršili a nenakazili nikoho ve vašem okolí.
Nemoci ze skupiny dermatitid a dermatóz, kam patří i lupénka, nejsou nakažlivá, ale mohou výrazně zhoršit fyzický i psychický stav člověka, proto při prvních příznacích onemocnění navštivte kožního lékaře.
Dermatitida
- Atopická dermatitida je patologie alergické povahy, která se zpravidla objevuje u dětí v prvním roce života. Onemocnění se projevuje svěděním a různými vyrážkami na obličeji a krku, na pokožce hlavy a v přirozených kožních záhybech – podpaží, loketní a kolenní jamky, třísla atd. Onemocnění se může vyskytovat v mírné i těžké formě, která dítěti způsobuje vážné utrpení. Při léčbě atopické dermatitidy je důležitý integrovaný přístup: očista organismu, normalizace zažívání, dietoterapie, eliminace provokujících faktorů jak ze stravy, tak z vnějšího prostředí, zevní terapie k odstranění projevů na kůži.
- Alergická dermatitida, na rozdíl od atopické dermatitidy, se u dospělých často vyskytuje jako reakce na potravinové (potravinové alergie) nebo kontaktní (kontaktní alergie) dráždivé látky. Potravinové alergie se obvykle objeví do 24 hodin od okamžiku, kdy bylo snědeno jídlo, které alergickou reakci způsobuje. Lokalizace alergické vyrážky může být individuální, ale obvykle se vyrážka objevuje na stejných místech, se stejnou intenzitou a oblastí vyrážky. Při kontaktní alergii je zánětlivá reakce a změny na kůži pozorovány pouze v té části těla, která byla v přímém kontaktu s alergenem: například při reakci na barvu vlasů se na hlavě objeví zarudnutí, svědění a otok a v případě nesnášenlivosti některých kovů – na krku, kde osoba nosí řetízek, nebo v oblasti žaludku, která byla v kontaktu se sponou opasku. Klíčovým faktorem v léčbě alergické dermatitidy je identifikace a eliminace alergenu, stejně jako terapie lokálními léky – k odstranění svědění, zánětlivé reakce, k ochraně před infekcí a obnově poškozené kůže.
- Seboroická dermatitida je důsledkem nadměrné sekrece kožního mazu, která je doprovázena aktivní reprodukcí houby z rodu Malassezia v epidermis. Onemocnění se rozvíjí v oblastech těla bohatých na mazové žlázy – pokožka hlavy, nasolabiální trojúhelník, oblasti za ušima, hrudní kost a pupek, oblast zad mezi lopatkami a podpaží. Při seboroické dermatitidě se na povrchu kůže tvoří malé bělavé šupinky, které se snadno odlupují a odhalují lehce zanícený povrch. Terapie seboroické dermatitidy by měla být zaměřena především na odstranění příčiny (plísně na pokožce hlavy), stejně jako na obnovu poškozené struktury pokožky, aby se snížilo nadměrné olupování.
Dermatózy
- Ekzém je chronické, recidivující kožní onemocnění doprovázené záněty, vyrážkami a pocitem pálení. Vyskytuje se na symetrických oblastech těla a flexorových plochách kloubů. Nemoc je způsobena poruchami fungování imunitního systému, které se mohou dědit z generace na generaci. Charakteristickým rysem ekzému je vrtkavá povaha vyrážky: nejprve se na kůži objeví zánět, po kterém se pokryje malými puchýřky, které po vyprázdnění tvoří vlhký povrch rány. V průběhu času eroze na kůži vysychají a stávají se krustou, po které začíná období remise. Nemoc se může rok od roku zhoršovat a ke konečnému vyléčení ani při správné léčbě nemusí nikdy dojít.
- Neurodermatitida je výsledkem dvou patologických procesů najednou: alergické reakce a „zhroucení“ fungování autonomního nervového systému. Klíčovým příznakem onemocnění je silné svědění postižených oblastí těla, které narušuje normální život a spánek pacienta. Existují omezené a difúzní formy neurodermatitidy v závislosti na počtu a oblasti postižených oblastí. Kůže se vysuší, zanítí a zhrubne a i po úspěšné léčbě mohou být v postiženém místě viditelné pigmentové skvrny.
svrab
Ne náhodou se lupénka řadí do samostatné skupiny – jde o jedno z nejtěžších chronických kožních onemocnění, které se vyznačuje nepředvídatelným průběhem a nejasným mechanismem vzniku. Toto onemocnění se vyskytuje u lidí bez ohledu na jejich věk, pohlaví, sociální postavení a životní styl, i když je třeba poznamenat, že častěji se vyskytuje na pozadí silného stresu. Psoriatické plaky se objevují na loktech a kolenou, pokožce hlavy, chodidlech a dlaních a vnějších plochách kloubů. Značky mají velikost od několika milimetrů do několika centimetrů a často splývají do jednotlivých skvrn. Plaky u psoriázy mají šupinovitou strukturu, když se šupiny oddělí, kůže pod nimi se leskne a může krvácet. Onemocnění může postihnout nejen kůži, ale také nehty a klouby a způsobit psoriatickou artritidu.
Vlastnosti léčby
Existuje mnoho kožních onemocnění, ale principy léčby každého z nich jsou podobné: k poražení onemocnění je nutná kombinace systémové a lokální terapie. První zahrnuje užívání tablet a injekcí zaměřených na odstranění vnitřních patologických mechanismů: potlačení zánětlivých a alergických reakcí, normalizace fungování endokrinního a nervového systému a tak dále. Systémová léčba každé z výše uvedených onemocnění má své vlastní charakteristiky a zpravidla je předepisována během období těžkých exacerbací. Lokální terapie je zaměřena přímo na odstranění příznaků onemocnění, snížení frekvence relapsů a zlepšení kvality života pacienta. Jeho výhodou je absence systémových vedlejších účinků a také jeho cílené působení.
Hormonální vs nehormonální lokální léky
Přípravky určené k zevnímu použití při kožních onemocněních můžeme rozdělit na hormonální a nehormonální. Hlavní složkou mastí a krémů na bázi hormonů jsou glukokortikosteroidy, které mají schopnost rychle odstranit zánět a zpomalit imunitní odpověď. To zajišťuje potlačení příznaků většiny kožních onemocnění, ale neustálé užívání hormonálních léků – i když jsou aplikovány lokálně – je nebezpečné. Za prvé, inhibují lokální imunitu kůže, což ji činí zranitelnou vůči sekundární infekci, která snadno proniká poškozenou kůží. Za druhé vedou ke ztenčení a ztrátě ochranných vlastností epidermis. A za třetí, dlouhodobé užívání glukokortikosteroidů způsobuje kožní závislost a jejich vysazení může vyvolat novou exacerbaci onemocnění.
Příklady léků z této skupiny jsou Uniderm, Kenacort, Sinalar, Akriderm, Cortef a další.
Alternativou je použití nehormonálních lokálních prostředků, jako je Zinocap (na bázi pyrithionu zinečnatého), naftalan, ichthyol, dermatol, kartalinové masti, masti na bázi dehtu a další.
Mezi moderními přípravky, které svou účinností nejsou horší než hormony, zaujímají zvláštní místo přípravky s aktivním zinkem (pyrithion zinku). Na rozdíl od klasického oxidu zinečnatého, který má výhradně vysušující účinek, má aktivní zinek, neboli pyrithion zinečnatý, celou řadu důležitých vlastností: zmírňuje záněty, snižuje svědění, chrání pokožku před infekcí, obnovuje poškozenou strukturu a bariérovou funkci pokožky, zároveň je zcela bezpečný.
K léčbě kožních onemocnění se stále používají tradiční prostředky: masti na bázi kyseliny salicylové, dehtu, naftalanového oleje a dalších složek, které mají protizánětlivý účinek. Tradiční prostředky mají bohužel nízkou účinnost a ne všechny jsou bezpečné pro použití. Například masti na ropné bázi nelze použít na velké plochy poškození kůže a dehtové masti mají fotosenzibilizační účinek, proto se nedoporučují kombinovat s fototerapií – kvůli vysokému riziku popálení kůže. Tradiční výrobky mají také poměrně silný zápach a mohou znečistit oblečení, takže jejich použití není příliš pohodlné.
Dávno pryč jsou doby, kdy bylo možné se s kožními chorobami vyrovnat pouze s pomocí tradiční medicíny, která nemohla zaručit ani úplné odstranění nepříjemných příznaků, ani absenci abstinenčního syndromu. Na policích lékáren dnes existuje mnoho produktů, které vám mohou pomoci zmírnit svědění a zmírnit zánět na kůži. Nezapomeňte však, že je lepší zahájit léčbu konzultací s odborníkem, což vám pomůže zjistit přesnou příčinu kožního onemocnění a vyvinout léčebný postup zaměřený na rychlé uzdravení.
Aktivní zinek (pyrithion zinku): Zajímavý výzkum
Podle posledních vědeckých výzkumů jsou jedním z nejúčinnějších nehormonálních topických prostředků přípravky na bázi aktivního zinku (nebo pyrithionu zinku) – např. Zinocap od ruské společnosti OTCPharm. Zinek je organický a přírodní lék na pokožku – vždyť jeho koncentrace ve zdravé lidské pokožce je asi 20 % z celkového obsahu v těle a nedostatek tohoto cenného kovu je doprovázen různými kožními lézemi a narušenými ranami léčení. Léky s aktivním zinkem (pyrithion zinku) mají celou řadu specifických vlastností (protizánětlivé, antibakteriální, antimykotické), pomáhají snižovat svědění kůže, podporují tvorbu kožních ceramidů (lipidů), což vede k obnově její bariérové funkce. Studie prokázaly, že aktivní zinek má srovnatelnou účinnost s hormonálními léky a zároveň dobrý bezpečnostní profil. Z povrchu pokožky se prakticky nevstřebává, a proto nemá žádné dráždivé ani škodlivé účinky. Kromě pyrithionu zinečnatého obsahuje Zinocap také d-panthenol, který zabraňuje ztrátě vody z pokožky, podporuje obnovu mezibuněčných struktur pokožky a rychlé hojení.
Lék „Zinocap“ je k dispozici v lékárnách ve formě krému a aerosolu, který je vhodný pro aplikaci na těžko dostupné oblasti těla (jako je pokožka hlavy).
