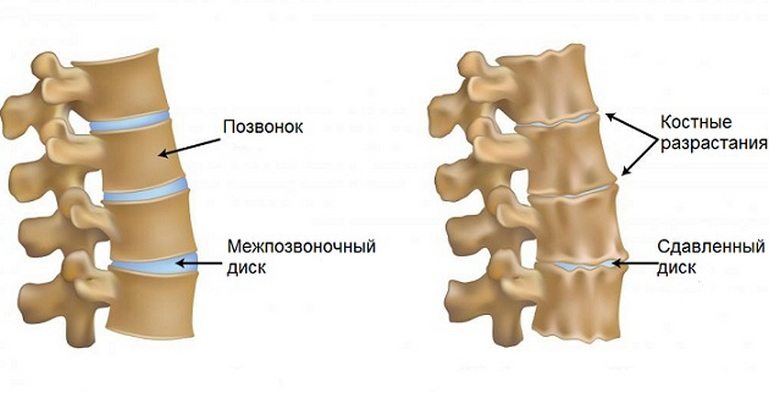
Příznaky léčby bederní osteochondrózy.
Obsah
- 1 Příznaky léčby bederní osteochondrózy
- 2 Příčiny a rizikové faktory
- 3 Formy onemocnění
- 4 Příznaky bederní osteochondrózy
- 5 diagnostika
- 6 Léčba bederní osteochondrózy
- 7 Terapeutická cvičení pro bederní osteochondrózu
- 8 Možné důsledky a komplikace
- 9 Předpověď
- 10 Prevence
- 11 Osteochondróza bederní páteře: příznaky a léčba
- 12 Lumbální osteochondróza: příčiny výskytu
- 13 Příznaky bederní osteochondrózy
- 14 Vertebrální syndrom – charakterizovaný následujícími příznaky:
- 15 Stupně bederní osteochondrózy
- 16 Diagnóza bederní osteochondrózy
- 17 Osteochondróza bederní páteře: léčba
- 18 Hrudní osteochondróza: fyzioterapeutická léčba
- 19 Terapeutické cvičení pro bederní osteochondrózu
- 20 Lumbální osteochondróza: příznaky a léčba, příčiny, diagnostika, stadia, prevence
- 21 Co je osteochondróza bederní páteře
- 22 Patologické fáze
- 23 Příčiny onemocnění
- 24 Charakteristické znaky a symptomy onemocnění
- 25 radikulární syndrom
- 26 Ischemický syndrom
- 27 Vertebrální syndrom
- 28 Bolestivý syndrom
- 29 Diagnostické metody
- 30 Jak léčba probíhá?
- 31 přípravy
- 32 Fyzikální terapie
- 33 masáž
- 34 fyzioterapie
- 35 Chirurgická intervence
- 36 Tradiční medicína
- 37 Důsledky žádné léčby
- 38 Preventivní opatření a prognóza
- 39 Osteochondróza bederní páteře: příznaky a léčba
- 40 Hlavní symptomy onemocnění
- 41 Charakteristické příznaky u žen
- 42 Příznaky, které se objevují během vyšetření
- 43 Obecné informace o bederní osteochondróze
- 44 Známky, příznaky a léčba cervikální osteochondrózy
- 45 Hlavní metody léčby
- 46 Farmakologické přípravky
Příznaky léčby bederní osteochondrózy
Lumbální osteochondróza je chronické onemocnění, které se vyvíjí v důsledku degenerativního procesu v meziobratlových ploténkách. Onemocnění je rozšířené a postihuje ve většině případů lidi ve věku 25 až 40 let. Podle statistik zažije bolesti zad alespoň jednou v životě každý druhý dospělý a v 95 % případů jsou způsobeny páteřní osteochondrózou.
Lumbální osteochondróza je závažným medicínským a společenským problémem, neboť onemocnění postihuje především lidi v produktivním věku a navíc při neléčení může způsobit vznik výhřezu meziobratlové ploténky.
Příčiny a rizikové faktory
Faktory predisponující k rozvoji bederní osteochondrózy jsou:
- anomálie ve struktuře páteře;
- lumbarizace je vrozená patologie páteře, charakterizovaná oddělením prvního obratle od křížové kosti a jeho přeměnou na šestý (další) bederní obratel;
- sakralizace je vrozená patologie, při které se pátý bederní obratel spojuje s křížovou kostí;
- asymetrické uspořádání kloubních prostor meziobratlových kloubů;
- patologické zúžení páteřního kanálu;
- uvedená spondiogenní bolest (somatická a svalová);
- obezita;
- sedavý životní styl;
- dlouhodobé vystavení vibracím;
- systematické fyzické přepětí;
- kouření.
Nepříznivá staticko-dynamická zátěž v kombinaci s jedním nebo více rizikovými faktory vede ke změnám fyziologických vlastností nucleus pulposus vazivové ploténky, která plní tlumicí roli a zajišťuje pohyblivost páteře. Tento proces je založen na depolymerizaci polysacharidů, která vede ke ztrátě vlhkosti z tkáně nucleus pulposus. V důsledku toho nucleus pulposus a spolu s ním vazivový disk ztrácejí své elastické vlastnosti. Další mechanické zatížení vyvolává vyčnívání vláknitého prstence, který ztratil svou elasticitu. Tento jev se nazývá protruze. Ve vazivovém jádře vznikají trhliny, kterými vypadávají úlomky nucleus pulposus (výhřez, výhřez meziobratlové ploténky).
Instabilita páteřního segmentu je provázena reaktivními změnami v tělech přilehlých obratlů a meziobratlových kloubů a vzniká průvodní spondyloartróza. Výrazná svalová kontrakce např. při fyzické aktivitě vede k posunu obratlových těl a sevření nervových kořenů s rozvojem radikulárního syndromu.
Další příčinou bolesti a neurologických příznaků u bederní osteochondrózy mohou být osteofyty – kostní výrůstky na výběžcích a tělech obratlů, způsobující radikulární syndrom nebo kompresivní myelopatii (komprese míchy).
Formy onemocnění
V závislosti na tom, které struktury se účastní patologického procesu, se bederní osteochondróza klinicky projevuje následujícími syndromy:
- reflexní – lumbodynie, lumboishalgie, lumbago; vyvíjet se na pozadí reflexního přepětí zádových svalů;
- komprese (spinální, cévní, radikulární) – jejich rozvoj je způsoben stlačením (smáčknutím) míchy, cév nebo nervových kořenů. Příklady zahrnují lumbosakrální radikulitidu a radikuloischemii.
Příznaky bederní osteochondrózy
Při bederní osteochondróze jsou příznaky určeny tím, které struktury se podílejí na patologickém procesu.
Lumbago se vyskytuje pod vlivem hypotermie nebo fyzického stresu a někdy bez zjevného důvodu. Bolest se objevuje náhle a má vystřelující charakter. Zesiluje při kýchání, kašli, otáčení těla, fyzické aktivitě, sezení, stání, chůzi. V poloze na zádech je bolest výrazně snížena. Citlivost a reflexy jsou zachovány, rozsah pohybu v bederní oblasti je snížen. Při palpaci si člověk všimne:
- bolest v bederní oblasti;
- spasmus paravertebrálních svalů;
- oploštění bederní lordózy, které je v mnoha případech kombinováno se skoliózou.
Syndrom napětí nervových kořenů s lumbago je negativní. Při zvedání rovné nohy pacienti zaznamenávají zvýšení bolesti v bederní oblasti, nikoli jejich vzhled v prodloužené dolní končetině.
Často s bederní osteochondrózou dochází k opakování záchvatů bolesti, které jsou pokaždé intenzivnější a delší.
U lumbodynie se klinický obraz podobá lumbagu, ale intenzita bolesti se během několika dní zvyšuje.
Při lumbální ischialgii si pacienti stěžují na bolest v bederní oblasti, která vyzařuje do jedné nebo obou dolních končetin. Bolest se šíří přes hýždě a zadní stranu stehna a nikdy se nedostane k chodidlům. Vazomotorické poruchy jsou charakteristické pro bederní ischialgii:
- změny teploty a barvy kůže dolních končetin;
- pocit horka nebo chladu;
- narušení krevního zásobení.
Rozvoj bederních kompresních syndromů se klinicky projevuje následujícími příznaky:
- dermatomální hypalgezie;
- vystřelující bolesti;
- oslabení nebo úplná ztráta hlubokých reflexů;
- periferní paréza.
U kompresních syndromů se bolest zesiluje při ohýbání těla, kýchání a kašli.
diagnostika
Diagnóza bederní osteochondrózy se provádí na základě údajů z klinického obrazu onemocnění, laboratorních a instrumentálních metod výzkumu.
Při krevních testech na pozadí bederní osteochondrózy lze zaznamenat následující:
- snížená koncentrace vápníku;
- zvýšení ESR;
- zvýšené hladiny alkalické fosfatázy.
Při diagnostice bederní osteochondrózy je velký význam přikládán rentgenovému vyšetření páteře.
Dlouhodobé stlačování nervových kořenů inervujících určité orgány dutiny břišní vede časem ke zhoršení jejich funkce.
Radiologické příznaky potvrzující diagnózu jsou:
- změna v konfiguraci postiženého segmentu;
- pseudospondylolistéza (posunutí sousedních obratlových těl);
- deformace koncových desek;
- zploštění meziobratlové ploténky;
- nestejná výška meziobratlové ploténky (příznak spaceru), která souvisí s asymetrickým svalovým tonusem.
Také při diagnostice bederní osteochondrózy, pokud je indikována, se používají následující:
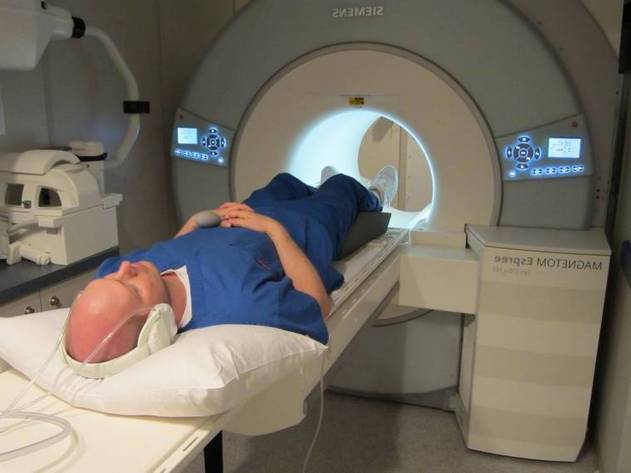
- myelografie, počítačová tomografie nebo magnetická rezonance – nezbytné pro přetrvávající symptomy a rozvoj neurologických deficitů;
- scintigrafie (studium akumulace fosforu v kosterním systému značeném techniem-99) – provádí se při podezření na nádor nebo infekční proces nebo poranění páteře.
Diferenciální diagnostika bederní osteochondrózy se provádí s následujícími onemocněními:
- spondylolistéza;
- dyshormonální spondylopatie;
- ankylozující spondylitida (ankylozující spondylitida);
- infekční procesy (zánět disku, spinální osteomyelitida);
- neoplastické procesy (primární nádor páteře nebo jeho metastatické léze);
- revmatoidní artritida;
- deformující osteoartróza kyčelního kloubu;
- odkazovaná bolest (onemocnění vnitřních orgánů a velkých cév).
Léčba bederní osteochondrózy
U bederní osteochondrózy se obvykle dodržují následující léčebné taktiky:
- odpočinek na lůžku po dobu 2-3 dnů;
- trakce postiženého segmentu páteře;
- posilování zádových a břišních svalů (vytvoření tzv. svalového korzetu);
- vliv na patologické myofasciální a myotonické procesy.
Lumbago se vyskytuje pod vlivem hypotermie nebo fyzického stresu a někdy bez zjevného důvodu.
Ve většině případů se provádí konzervativní léčba bederní osteochondrózy, včetně následujících opatření:
- infiltrační anestezie svalů roztokem lokálních anestetik, například 2% roztok novokainu;
- užívání nesteroidních protizánětlivých léků;
- užívání desenzibilizujících léků;
- vitaminová terapie;
- užívání trankvilizérů a antidepresiv;
- manuální terapie, masáže;
- terapeutické cvičení;
- akupunktura;
- post-izometrická relaxace.
Absolutní indikace pro chirurgickou léčbu bederní osteochondrózy jsou:
- akutní nebo subakutní komprese míchy;
- rozvoj syndromu cauda equina, charakterizovaný dysfunkcí pánevních orgánů, senzorickými a motorickými poruchami.
Terapeutická cvičení pro bederní osteochondrózu
Při komplexní léčbě bederní osteochondrózy hraje významnou roli fyzikální terapie. Pravidelné cvičení vám umožní normalizovat svalový tonus paravertebrálních svalů, zlepšit metabolické procesy v tkáních postižených patologickým procesem a navíc vytvořit dobře vyvinutý svalový korzet, který dokáže udržet páteř ve správné poloze a odstranit zbytečnou statickou zátěž. z toho.
Aby gymnastika pro bederní osteochondrózu přinesla co největší účinek, měli byste dodržovat následující zásady:
- pravidelnost výuky;
- postupné zvyšování intenzity fyzické aktivity;
- vyhnout se přepracování během cvičení.
Fyzikální terapie by měla být prováděna pod vedením zkušeného instruktora, který vybere nejúčinnější cvičení pro konkrétního pacienta a bude sledovat správnost jejich provádění.
Podle statistik zažije bolesti zad alespoň jednou v životě každý druhý dospělý a v 95 % případů jsou způsobeny páteřní osteochondrózou.
Kromě tříd s instruktorem byste měli denně provádět komplex ranních cvičení, který zahrnuje speciální cvičení pro bederní osteochondrózu.
- Uvolnění a stažení břišních svalů. Výchozí pozice: stoj, chodidla na šířku ramen, paže spuštěné po stranách těla. Plynule se nadechněte, uvolněte svaly přední břišní stěny. Při výdechu zatáhněte břicho co nejvíce dovnitř a napněte břišní svaly. Cvičení by se mělo opakovat, dokud se neobjeví mírná únava.
- Pohyby hlavy s prohnutím páteře. Výchozí pozice: kleč, opřený o podlahu s nataženýma rukama, rovná záda. Pomalu zvedněte hlavu a ohněte záda. Vydržte v této poloze několik sekund a poté se plynule vraťte do výchozí polohy. Opakujte alespoň 10-12krát.
- „Kyvadlo“. Výchozí poloha: leh na zádech, ruce podél těla, nohy pokrčené do pravého úhlu v kolenních a kyčelních kloubech. Otočte nohy doprava a doleva kolébavými pohyby podobnými kyvadlu a snažte se dosáhnout podlahy. V tomto případě nelze lopatky zvednout z podlahy.
- „Loď“. Výchozí poloha: vleže na břiše, paže natažené dopředu. Zvedněte horní část těla a nohy z podlahy a ohněte záda. Zůstaňte v této poloze po dobu 5-6 sekund a pomalu se vraťte do výchozí polohy. Proveďte 10krát.
Možné důsledky a komplikace
Hlavní komplikace bederní osteochondrózy jsou:
- tvorba intervertebrální kýly;
- vaskulární dystonie;
- spondylolýza, spondylolistéza;
- osteofytóza;
- spondylartróza;
- stenóza míšního kanálu, která vede ke kompresi míchy a může způsobit trvalou invaliditu a snížení kvality života.
Dlouhodobé stlačování nervových kořenů inervujících určité orgány dutiny břišní vede časem ke zhoršení jejich funkce. V důsledku toho se u pacientů objevuje dysfunkce střev (zácpa, průjem, plynatost) a pánevních orgánů (poruchy močení, erektilní dysfunkce, frigidita, neplodnost).
Předpověď
Bolestivý syndrom u bederní osteochondrózy se vyskytuje ve formě remisí a exacerbací. Lumbago trvá 10–15 dní, poté se stav pacienta zlepší a bolest ustoupí. Další sekundární onemocnění mohou interferovat s příznivým výsledkem. Často s bederní osteochondrózou dochází k opakování záchvatů bolesti, které jsou pokaždé intenzivnější a delší.
Při komplexní léčbě bederní osteochondrózy hraje významnou roli fyzikální terapie.
Pacienti s těžkou bederní osteochondrózou, s přetrvávající bolestí a dalšími projevy jsou považováni za dočasně invalidní. Pokud se jejich stav do čtyř měsíců nezlepší, je rozhodnuto o zřízení skupiny ZTP.
Prevence
Prevence rozvoje spinální osteochondrózy se skládá z následujících opatření:
- odvykání kouření;
- normalizace tělesné hmotnosti;
- zlepšení celkové fyzické kondice, aktivní životní styl;
- vyhýbání se provokujícím podmínkám (těžké zvedání, náhlé pohyby, zatáčky, ohyby).
Video z YouTube k tématu článku:
Osteochondróza bederní páteře: příznaky a léčba

Osteochondróza je degenerativně-dystrofické onemocnění páteře, jehož podstatou je poškození meziobratlové ploténky, její destrukce s následným zapojením do patologického procesu a destrukcí přilehlých obratlů. Během patologického procesu dochází k destrukci meziobratlových vazů a dochází k porušení cév a nervových zakončení v páteřních kanálech.
Průběh onemocnění je chronický, období exacerbací jsou nahrazována remisemi, nicméně při vystavení i menším provokujícím faktorům (stres, trauma, lokální hypotermie, zvedání těžkých břemen) se onemocnění opět zhoršuje. Osteochondróza bederní páteře (lumbosakrální osteochondróza) je jednou z nejčastějších forem osteochondrózy, častou příčinou dočasné a časem úplné ztráty pracovní kapacity u pacientů.
Lumbální osteochondróza: příčiny výskytu
Osteochondróza je považována za multifaktoriální onemocnění, mezi jehož příčiny patří dlouhodobé nefyziologické svalové napětí nebo naopak pokles svalového tonu. Taková nerovnováha vede k narušení rovnoměrného rozložení zátěže podél páteře, což má za následek zhoršení prokrvení meziobratlových plotének, jejich degeneraci a destrukci.
Kromě toho mohou být předpoklady pro rozvoj bederní osteochondrózy různé metabolické poruchy, úrazy (akutní i chronické mikrotrauma při sportu nebo těžké fyzické práci), anatomické odchylky ve vývoji páteře, dědičná predispozice k patologiím kostí a chrupavkové tkáně a nesprávné držení těla, sedavý způsob života a specifika profesní činnosti.
Příznaky bederní osteochondrózy
Hlavním příznakem bederní osteochondrózy je bolest. Zpravidla má bolestivou povahu a vyskytuje se po dlouhém pobytu ve stejné poloze po spánku. Často se však objevuje ostrá, vystřelující, intenzivní bolest, která se objevuje bez zjevné příčiny nebo při změně polohy. Odlišná povaha bolestivého syndromu je vysvětlena různými mechanismy bolesti. Bolestivý syndrom může být důsledkem jak poruch prokrvení tkání obklopujících páteř, otoků svalů a vazů, svalových křečí, tak i útlaku nervových zakončení procházejících v kanálech páteře.
Kromě toho je v klinické praxi obvyklé identifikovat řadu syndromů (souborů příznaků) doprovázejících bederní osteochondrózu.
Vertebrální syndrom – charakterizovaný následujícími příznaky:
- porušení anatomické struktury bederní páteře, zploštění nebo prohloubení jejích ohybů, zakřivení páteře;
- snížená pohyblivost páteře v bederní oblasti, změny svalového tonu v důsledku svalového spasmu nebo dystonie;
- bolest s jakýmikoli pohyby v bederní páteři (aktivní nebo pasivní) v důsledku svalové křeče;
- syndrom lokální bolesti obratlů – lokální zvýšená citlivost muskuloskeletálních struktur při palpaci v oblasti bederní páteře.
Také s bederní osteochondrózou je identifikována řada extravertebrálních syndromů, které se v klinické praxi obvykle dělí na reflexní a kompresní.
Reflexní syndromy vznikají drážděním nervových zakončení při stlačení kořenů míšních nervů procházejících meziobratlovými otvory. Komprese vyvolává otoky svalů obklopujících páteř, jejich křeče a záněty. Reflexní syndrom je zpravidla doprovázen intenzivní bolestí v oblasti komprese nervového kořene a podél nervového vlákna. Bolest může být akutní, ostrá nebo prodloužená, často je bolest doprovázena paresteziemi (brnění, pálení, pocit plazení, snížená citlivost) v oblasti kůže, která je inervována postiženým nervem.
V návaznosti na reflexní syndromy se rozvíjejí kompresivní syndromy – vznikají kompresí míchy, cév a nervů při destrukci obratlových těl a rozvojem výhřezu meziobratlových plotének. V tomto případě se rozlišují radikulární syndromy (kvůli skřípnutí nervových kořenů), vaskulárně-radikulární syndromy (kdy jsou cévy stlačeny současně s nervem) a myelopatie – syndromy, které doprovázejí sevření míchy. Kromě bolesti je kompresní syndrom doprovázen parézou nebo ochrnutím svalů dolních končetin (při ústupu bolesti). Klinicky se to projevuje únavou nohou, paresteziemi, poruchami chůze a necitlivostí nohou.
Stupně bederní osteochondrózy

Podle rozsahu poškození meziobratlových plotének se rozlišují čtyři klinické stupně osteochondrózy bederní páteře.
Lumbální osteochondróza 1. stupně – vyznačující se snížením elasticity meziobratlových plotének. Při náhlých pohybech se mohou ve vazivovém prstenci objevit praskliny, které jsou doprovázeny ostrou bolestí, připomínající průchod elektrického výboje. Dochází k reflexnímu spasmu svalů obklopujících páteř.
Lumbální osteochondróza 2. stupně – vyznačuje se nestabilitou páteře v bederní oblasti, je možný rozvoj výběžků meziobratlové ploténky. Mám obavy z chronické bolesti v kříži a nohou, která se zesiluje při dlouhodobém setrvání ve stejné poloze nebo po fyzické aktivitě. Bolest může být doprovázena paresteziemi a pocitem unavených nohou.
Lumbální osteochondróza 3. stupně – vyznačující se projevy intervertebrální kýly (bolest podél skřípnutého nervu, necitlivost nohou, poruchy chůze). Kromě toho se mohou objevit takzvané „vzdálené“ příznaky – známky onemocnění ledvin a dalších orgánů urogenitálního systému, střev, zejména poruchy stolice.
Lumbální osteochondróza 4. stupně – odpovídá úplné ztrátě vlastností meziobratlové ploténky. Těla obratlů se přibližují, kolabují, páteř ztrácí pohyblivost, stav provází těžký kompresní syndrom a myelopatie. Neurologické příznaky na nohou se stávají trvalými, až ke ztrátě schopnosti samostatného pohybu. Přetrvávají také „vzdálené“ příznaky z urogenitálního a trávicího systému.
Diagnóza bederní osteochondrózy
Diagnózu „bederní osteochondrózy“ stanoví lékař po úplném vyšetření pacienta. Je třeba si uvědomit, že příznaky osteochondrózy bederní páteře jsou nespecifické – proto je nutné konzultovat odborníka, který vyloučí jiné patologie, například novotvary míchy nebo obratlových těl, které mohou vyvolat klinický obraz podobná osteochondróze.
Aby bylo možné určit přesné umístění léze páteře, provádí se rentgenové vyšetření. Pro objasnění diagnózy se provádí zobrazování magnetickou rezonancí, které umožňuje získat snímky s vysokým rozlišením vrstvy po vrstvě.
Zvláštní pozornost by měla být věnována dlouhodobým příznakům osteochondrózy. Často se stávají příčinou falešné diagnózy a nesprávné léčby pacienta, takže komplexní vyšetření nejen u vertebrologa a neurologa, ale také u nefrourologa, gastroenterologa a chirurga, kteří pomohou stanovit přesnou diagnózu a identifikovat primární příčinu onemocnění ledvin nebo gastrointestinálního traktu, je velmi důležité.
Osteochondróza bederní páteře: léčba
Při bederní osteochondróze se hlavní destruktivní procesy vyskytují v tkáni chrupavky meziobratlových disků. Úplná regenerace zničené chrupavky je nemožná, proto je důležité zahájit léčbu již od prvních příznaků onemocnění – středně silné bolesti, nepohodlí v oblasti bederní páteře. Tedy v době, kdy ještě není poškozena struktura chrupavky a patologický proces lze ne-li zastavit, tak alespoň výrazně zpomalit.

K odstranění bolesti v prvních fázích osteochondrózy se mezi léčebnými metodami dobře osvědčilo použití nesteroidních protizánětlivých léků (NSAID). Lze je použít jak lokálně, ve formě mastí, gelů, tak i ve formě injekcí. Kromě protizánětlivých složek obsahují masti na odstranění bolesti v kříži často chladivé složky (mentol) nebo hřejivé složky (kapsaicin, včelí jed, hadí jed) – pomáhají uvolňovat svalové křeče a tím také tlumí bolest. NSAID zase odstraňují zánět a v důsledku toho bolest. Pokud je syndrom bolesti intenzivní, může lékař doporučit novokainové blokády, které mohou dlouhodobě odstranit syndrom bolesti.
V prvních fázích osteochondrózy je však důležité klást hlavní důraz na patogenetickou léčbu – tedy normalizaci metabolických procesů v tkáni chrupavky meziobratlových plotének užíváním chondroprotektorů. Jedná se o skupinu léků, která obnovuje metabolismus v chrupavce, normalizuje její strukturální a funkční stav a zabraňuje destrukci chrupavkové tkáně. Například chondroprotektor Dona® se dobře osvědčil při léčbě bederní osteochondrózy. Aktivní složkou léčiva je krystalický glukosamin sulfát. Je substrátem přirozených složek zdravé chrupavkové tkáně, bez které není normální metabolismus v ní možný. Jako součást chondroprotektoru glukosamin sulfát podporuje syntézu strukturálních proteinů (proteoglykanů) chrupavky.
S progresivní bederní osteochondrózou páteře se léčba NSAID a chondroprotektory stává nedostatečnou. V tomto případě může lékař doporučit přidání glukokortikosteroidů do léčebného programu k účinnému odstranění zánětlivého syndromu. Ke zmírnění otoků svalů obklopujících páteř a sevřených nervových kořenů se používají diuretika a antispasmodika k odstranění svalových křečí.
V případě, že se v důsledku pokročilé patologie vyvinula výhřez ploténky nebo došlo k destrukci obratlů, je jedinou možností léčby chirurgická léčba.
Hrudní osteochondróza: fyzioterapeutická léčba
Pokud je patologický proces v remisi, je pacient indikován k fyzioterapeutické léčbě. Během exacerbace je jeho použití zakázáno: fyzioterapeutické metody mohou vyvolat zhoršení patologického procesu, avšak v remisi je účinek takových metod mimořádně prospěšný, pomáhají stimulovat krevní oběh v tkáních páteře, výživu chrupavky, a normalizace metabolických procesů v něm. Doba trvání remise se tak výrazně prodlužuje. Pravidelnými, alespoň dvakrát ročně, individuálně zvolenými kursy fyzioterapie můžete dosáhnout stabilní, dlouhodobé remise bederní osteochondrózy.
Mezi účinné metody fyzikální terapie patří magnetická a laserová terapie, elektroforéza, darsonvalizace, akupunktura, ultrazvuková terapie, trakční terapie (trakce) páteře, bahenní terapie, parafinoterapie, masáže, manuální terapie. Jakékoli manipulace by měly být co nejšetrnější a nejopatrnější, aby nedošlo k dalšímu poškození tkáně meziobratlových plotének.
Jako preventivní opatření může lékař doporučit nošení korzetu. Umožňuje dočasně ulevit svalům a páteři a zabránit jejímu zakřivení. Nošení korzetu by však nemělo být trvalé, jinak po vyložení svalů ochabnou.
Terapeutické cvičení pro bederní osteochondrózu
Fyzikální terapie (fyzikální terapie) je důležitou součástí léčby bederní osteochondrózy. Fyzická cvičení pečlivě vybraná na individuální bázi pomáhají odstraňovat křeče svalů obklopujících páteř, posilují je a stimulují krevní oběh ve svalech, vazech a kloubech páteře. Mírná pohybová aktivita je obecně mimořádně prospěšná – přispívá k celkové stimulaci krevního oběhu, normalizaci metabolismu a pozitivnímu emočnímu naladění pacienta, což je také důležité.
Fyzickému cvičení by měla vždy předcházet rozcvička nebo horká sprcha – umožňují zahřát svaly, což je důležité pro prevenci zranění. Důležitá podmínka: jakékoli pohyby při provádění cvičení, zejména kroucení a ohýbání páteře, musí být jemné.
Lumbální osteochondróza je závažné chronické onemocnění, které výrazně snižuje kvalitu života pacienta. Léčba zahájená včas, od prvních příznaků patologie, však může výrazně zpomalit průběh patologického procesu a vyhnout se rozvoji nebezpečných komplikací.
Lumbální osteochondróza: příznaky a léčba, příčiny, diagnostika, stadia, prevence
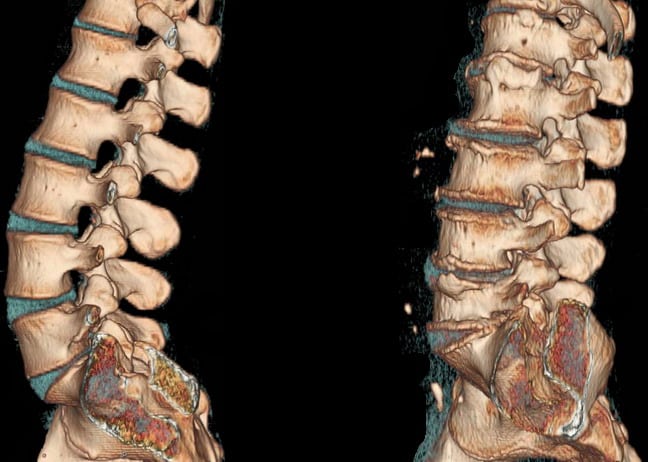
Lidé s osteochondrózou bederní páteře se vždy vyhýbají náhlým pohybům, opatrně se ohýbají a otáčejí do stran, pomalu se posazují a vstávají. Snaží se tedy zabránit akutní, pronikavé bolesti v dolní části zad, která člověka nutí ztuhnout v jedné poloze těla. Osteochondróza se projevuje také křupáním, klikáním a omezenou pohyblivostí. Léčba je často konzervativní, ale těžké poškození plotének a obratlů vyžaduje chirurgický zákrok.
Co je osteochondróza bederní páteře
Je důležité vědět! Lékaři jsou šokováni: „Existuje účinný a dostupný lék na OSTEOCHONDROZU. “ Přečtěte si více.
Lumbální osteochondróza je degenerativní-dystrofická patologie, která zpočátku postihuje intervertebrální disky. Kvůli nedostatečnému přísunu živin ztrácejí schopnost zadržovat vlhkost. Regenerační procesy se zpomalují, ploténky jsou ploché a křehké. Vzdálenost mezi sousedními obratli se zmenšuje, proto, aby se stabilizoval bederní segment postižený osteochondrózou, kostní tkáň roste. Vznikají osteofyty – kostní výrůstky, při přemístění dochází k poranění struktur měkkých tkání, nervových kořenů a cév.
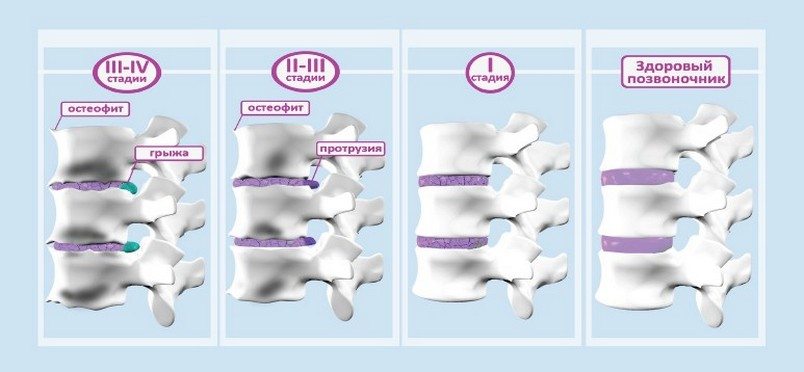
Patologické fáze
Stádium osteochondrózy je stádiem vývoje onemocnění, které se vyznačuje určitými destruktivními změnami na ploténkách a tělech obratlů. Stanovuje se pomocí radiografického vyšetření. Výsledné snímky jasně vykazují specifické známky destrukce obratlových struktur. Každá fáze odpovídá závažnosti osteochondrózy a souboru příznaků. Čím vyšší je, tím obtížnější je konzervativní léčba onemocnění.
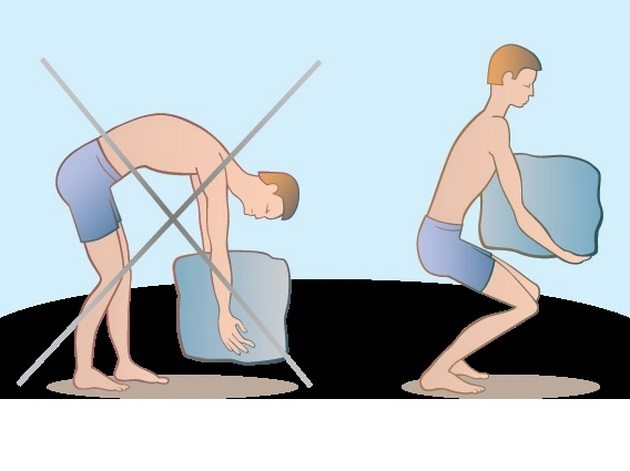
Příčiny onemocnění
Důvody pro rozvoj osteochondrózy jsou často zvýšené zatížení bederní páteře. Disky jsou neustále mikrozraněné a nemají čas se včas zotavit. Značná část z nich je postupně poškozena a dochází k deformaci kostních těl obratlů. Následující patologické stavy mohou také vyvolat destrukci bederního segmentu:
- vrozené nebo získané anomálie – ploché nohy, skolióza, kyfóza, hallux valgus, dysplazie kyčle;
- systémové patologie – revmatoidní artritida, sklerodermie, lupus erythematodes;
- endokrinní a metabolická onemocnění – dna, diabetes, hypo- a hypertyreóza, obezita;
- předchozí úrazy – subluxace a zlomeniny obratlů, poranění míchy;
- poruchy krevního oběhu, včetně těch, které jsou způsobeny sedavým způsobem života.
Jedním z hlavních důvodů rozvoje osteochondrózy je přirozené stárnutí těla. Po 50 letech se regenerační procesy zpomalují, produkce kolagenu klesá a stav vazů se zhoršuje.
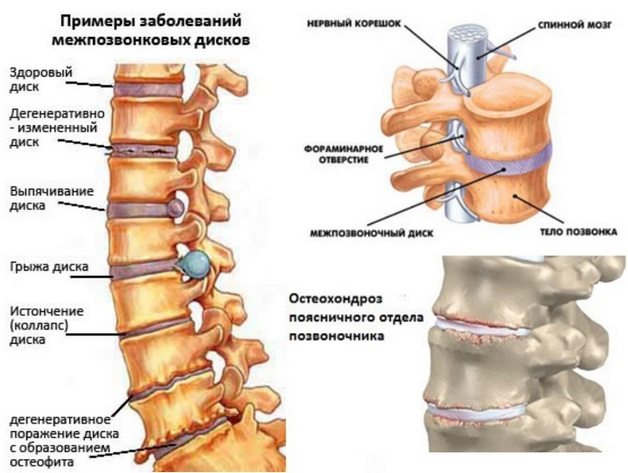
Charakteristické znaky a symptomy onemocnění
V počáteční fázi vývoje se osteochondróza klinicky neprojevuje. Člověk zaměňuje mírnou bolest v kříži za svalové napětí po pracovním dni a nekonzultuje s lékařem. Závažnost příznaků ale pomalu narůstá – brzy se k bolesti připojí křupání při ohýbání a otáčení těla, poruchy citlivosti, ztuhlost.
radikulární syndrom
To je název pro poškození míšních kořenů, které vede k motorickým, vegetativním a bolestivým poruchám. Radikulární syndrom se vyvíjí s osteochondrózou 3-4 stupňů závažnosti. V těchto fázích se vytváří meziobratlová kýla, která stlačuje míšní kořeny. Patologie se vyskytuje podle typu lumbaga, lumbodynie a lumboischialgie. Kromě silné bolesti je radikulární syndrom charakterizován pocity necitlivosti, brnění, plazení, snížené nebo úplné absence citlivosti.
Ischemický syndrom
V pozdějších stádiích bederní osteochondrózy je možná komprese velkých cév herniálním výčnělkem. Pánevní orgány přestávají dostávat dostatek živin, což vede k narušení jejich fungování. Trofismus míchy je také narušen, vzniká neurologický deficit – objevují se intermitentní klaudikace, mizí citlivost na teplotu a bolest.
Vertebrální syndrom
V důsledku zmenšování vzdálenosti mezi sousedními obratlovými těly a proliferací kostní tkáně dochází k postupné deformaci bederních obratlových segmentů. Situaci zhoršuje neustálé kompenzační napětí zádových svalů s jejich následnou atrofií. Chůze a držení těla se patologicky mění, a to i v důsledku nesprávného přerozdělení zátěže. Pravděpodobnost zapojení dalších částí páteře a kloubů nohou do destruktivně-degenerativního procesu se výrazně zvyšuje.
Bolestivý syndrom
V dolní části zad je velký ischiatický nerv tvořený sakrálními míšními kořeny. Při sevření kýlního výběžku, kostních výrůstků nebo křečí svalů vzniká ischias – typický příznak bederní osteochondrózy. Objevuje se akutní bolest, která se šíří podél ischiatického nervu do kyčlí, kolen a nohou (lumboischialgie). Dalším specifickým příznakem patologie je lumbago nebo „lumbago“ v dolní části zad po prudkém ohnutí nebo otočení nebo podchlazení.

Diagnostické metody
I „pokročilá“ OSTEOCHONDROZA se dá vyléčit doma! Nezapomeňte to aplikovat jednou denně.
Při stanovení diagnózy jsou nejinformativnější rentgenové snímky pořízené ve dvou projekcích. Pro podrobnější studium postiženého bederního segmentu se provádí MRI. Studie umožňuje posoudit stav míchy, struktur měkkých tkání, krevních cév a nervových kořenů. Stupeň poškození nervových kmenů lze určit pomocí evokovaných potenciálů, elektroneurografie a elektromyografie. Diskografie slouží k cílenému vyšetření postižených plotének.
Jak léčba probíhá?
Praktikuje se integrovaný přístup k léčbě bederní osteochondrózy. Léčba je zaměřena na odstranění bolesti, obnovení rozsahu pohybu a prevenci šíření patologie na zdravé ploténky a obratle.
přípravy
Použití nesteroidních protizánětlivých léků (Diclofenac, Nimesulid, Ibuprofen), glukokortikosteroidů (Diprospan, Triamcinolone), svalových relaxancií (Mydocalm, Sirdalud) vám umožňuje zbavit se bolesti dolní části zad. V terapii se používají léky na zlepšení krevního oběhu (pentoxifylin, kyselina nikotinová). Pacientům jsou nutně předepsány vitamíny B (thiamin, pyridoxin, kyanokobalamin), chondroprotektory (Structum, Dona, Teraflex).

Fyzikální terapie
Jedná se o nejúčinnější a cenově dostupnou metodu léčby osteochondrózy. Po 1-2 měsících každodenních fyzioterapeutických cvičení dochází k posílení svalů nejen dolní části zad, ale i celých zad, zlepšení držení těla a zrychlení prokrvení poškozených struktur pojivové tkáně. Lékaři cvičební terapie pacientům doporučují, aby prováděli pomalé, plynulé obraty a ohyby těla, mělké dřepy a výpady.
masáž
Pacienti s bederní osteochondrózou se doporučují pro všechny typy masáží – vakuové, akupunkturní, pojivové, segmentální. Nejžádanější je ale ta klasická. Během sezení masážní terapeut provádí základní masážní pohyby: hlazení, tření, hnětení, vibrace. Cílem procedur je odstranění svalových spasmů, zlepšení krevního oběhu v postiženém segmentu a posílení kosterního svalstva.
fyzioterapie
V akutním a subakutním období je pacientům předepsána elektroforéza nebo ultrafonoforéza s glukokortikosteroidy, anestetiky a vitamíny B Během fáze remise se často provádějí sezení laserové terapie, magnetoterapie, terapie rázovými vlnami a terapie UHF. Dále se využívá ozoceritová terapie, aplikace parafínu, hirudoterapie, bahenní terapie, radonové a sirovodíkové koupele.
Chirurgická intervence
Hlavní indikací k chirurgickému zákroku je porušení míchy herniálním výběžkem. Během operace se odstraní herniace disku a dekomprese páteřního kanálu. Nejčastěji používanými metodami chirurgické intervence u bederní osteochondrózy jsou mikrodiscektomie, punkční vaporizace nebo laserová rekonstrukce ploténky, instalace implantátu a stabilizace segmentu páteře.
Tradiční medicína
Po provedení hlavní terapie a dosažení stabilní remise se k léčbě používají domácí masti, bylinné čaje, obklady, olejové a alkoholové potírání. Lidové léky neovlivňují příčinu osteochondrózy, proto se používají k odstranění slabé, bolestivé bolesti, těžkosti v dolní části zad po hypotermii, náhlé změně počasí nebo zvýšené fyzické aktivitě.
Důsledky žádné léčby
Vývoj téměř všech komplikací bederní osteochondrózy je vyvolán výslednou intervertebrální kýlou. Nebezpečná je zejména diskogenní myelopatie, kterou nelze vždy odstranit ani chirurgickou léčbou. Projevuje se pánevními poruchami včetně poruch vyprazdňování a močení. Mezi komplikace osteochondrózy patří také radikulární syndrom, častá příčina akutní, pronikavé bolesti v dolní části zad.
Preventivní opatření a prognóza
Prognóza je příznivá, když je diagnostikována patologie 1-2 závažnosti. Dobře reaguje na konzervativní léčbu a u mladých pacientů je dokonce možná částečná obnova tkáně meziobratlové ploténky. Pokud se vyvinou komplikace, prognóza úplného uzdravení je méně příznivá.
Prevence osteochondrózy bederní páteře spočívá v kontrole tělesné hmotnosti, odstranění nadměrné zátěže a včasné léčbě endokrinních a metabolických onemocnění. Neurologové a vertebrologové doporučují návštěvu bazénu, vodní aerobik, pilates a nordic walking.
Osteochondróza bederní páteře: příznaky a léčba
Hlavní symptomy onemocnění
Osteochondróza sakrální páteře je příčinou posunutí vertebrálních disků v důsledku různých procesů, které způsobují ztrátu elasticity. Mezi nejčastější příznaky doprovázející sakrální osteochondrózu patří:
- ostrá a akutní bolest v bederní a křížové oblasti;
- pocit plnosti v oblasti sedacího nervu;
- vzhled lumbago běžícího od stehna k prstům;
- pocit chladu v nohou, doprovázený místním snížením tělesné teploty;
- krátkodobá necitlivost nohou;
- bolest v zadní části nohou, pohybující se k okraji chodidla nebo k patě.
Často je sakrální osteochondróza doprovázena patologickým poškozením motorických funkcí nohou nebo nedostatkem citlivosti jednotlivých svalů. Pocit chladu v oblasti holení a mrznutí nohou nastává v důsledku zhoršené cirkulace v důsledku mačkání cév.
Mezi obecné příznaky naznačující přítomnost osteochondrózy sakrální oblasti patří závratě, nevolnost, rozmazané vidění a bolesti hlavy různého typu. Také sakrální osteochondróza může být doprovázena příznaky brnění nebo akutní bolesti v zádech, tinnitem a někdy i sluchovými halucinacemi.
Charakteristické příznaky u žen
Vzhledem k vlastnostem ženského těla má osteochondróza sakrální páteře výrazné příznaky a léčba onemocnění by měla být prováděna s povinným zvážením celkového zdravotního stavu a hormonálních hladin. Vzhledem k anatomickým rysům struktury ženského těla jsou ženy, jejichž věk se pohybuje od 40 do 60 let, extrémně náchylné k výskytu patologie.
Známky sakrální osteochondrózy u žen jsou často velmi podobné bolesti v bederní oblasti. Bolestivé příznaky vyzařují do kostrče a dolní části zad zároveň. V tomto případě se téměř vždy vyskytují následující doprovodné projevy:
- časté močení;
- inkontinence;
- prudká exacerbace patologických procesů v genitourinárním systému a v konečníku.
Povaha bolesti je akutní nebo praskající. Ale zároveň je pro pacienty poměrně obtížné určit přesné místo jeho výskytu a ukázat místo jeho lokalizace při vyšetření lékařem.
Příznaky, které se objevují během vyšetření
Během vyšetření lékařem, aby stanovili přesnou diagnózu, mohou pomocí různých technik vyvolat výskyt příznaků charakteristických pro sakrální osteochondrózu. Patří sem následující faktory a procesy:
- Lasègueův příznak. Skládá se z ostré bolesti v hýždě, zadní straně stehna a dolní části zad na straně poranění. Tato bolest je vyvolána zvednutím natažené nohy nahoru z polohy vleže na zádech.
- Neriho symptom. Je charakterizován výskytem ostré bolesti v bederní oblasti a v noze na postižené straně. Projev příznaku nastává, když je hlava prudce nakloněna dopředu.
- Symptom ankylozující spondylitidy je zvýrazněn tím, že při pokusu o posazení z polohy na zádech pacient s sakrální osteochondrózou ohne nohu na úrovni reflexů.
- Dejerinův příznak zvýrazňuje zvýšený projev faktoru bolesti s napětím v oblasti zad a beder a také břišních svalů. Takže bolest zesílí při kýchání nebo kašli.
- Bonnetovo znamení určuje, že na postižené straně hýžďový záhyb prakticky chybí.
Je velmi vzácné mít všechny příznaky najednou. I 1 nebo 2 znaky však vyžadují povinnou návštěvu lékaře k vyšetření a předepsání účinné a bezpečné léčby.
Obecné informace o bederní osteochondróze
Osteochondróza je charakterizována progresivním vývojem dystrofických procesů v kloubní chrupavce. Patologie zpravidla postihuje meziobratlové ploténky, což vede k bolesti při chůzi a pokusu o pohyb, stejně jako špatné držení těla. V závislosti na lokalizaci degenerativních procesů se osteochondróza dělí na krční, hrudní a bederní. Poslední typ onemocnění je dnes nejčastější. Současně se rychle snižuje průměrný věk pacientů s touto patologií – onemocnění se stále častěji vyskytuje u lidí mladších 35 let.

Cvičební terapie je považována za jednu z nejúčinnějších metod léčby spinální osteochondrózy. Hlavními důvody, které vedou k rozvoji onemocnění, jsou slabé zádové svaly a zakřivení držení těla na pozadí nízké fyzické aktivity, zejména při sedavém zaměstnání. Terapeutická cvičení pro bederní osteochondrózu jsou nepostradatelná jak během akutního stádia onemocnění, tak během období remise. V druhém případě je předepsáno pro preventivní účely k udržení tónu svalových vláken.
Terapeutický tělocvik je výhodný především proto, že jej lze snadno provádět doma. Stojí však za zmínku, že je poměrně obtížné zotavit se z osteochondrózy, zejména v akutní fázi, pouze pomocí cvičební terapie. Moderní metody terapie znamenají integrovaný přístup k onemocnění, to znamená kombinaci několika léčebných metod. Zejména bederní osteochondróza je korigována podle následujících doporučení:
- užívání protizánětlivých léků a analgetik předepsaných lékařem;
- dodržování přísné diety, která zahrnuje vyhýbání se kořeněným a tučným jídlům, stejně jako soli;
- pravidelné návštěvy masáží;
- provádění cviků na záda doporučených lékařem.
Známky, příznaky a léčba cervikální osteochondrózy
Existují tři stupně nebo stadia cervikální osteochondrózy, které se od sebe klinicky liší symptomatickými příznaky a léčebnými metodami. Osteochondróza 1. stupně krční páteře je počáteční stádium osteochondrózy, charakterizované výskytem mikrotrhlin ve vazivovém prstenci a prasknutím pouzdra meziobratlového disku. V důsledku degenerativních-dystrofických přeměn v kloubech krční páteře dochází ke změnám ve struktuře tkáně, což má za následek narušení integrity nucleus pulposus. V této fázi osteochondróza prvního stupně reaguje příznaky naznačujícími začátek destruktivního procesu v muskuloskeletálním systému páteře takto:
- Pacient má obavy z bolesti šíje a ramenních kloubů (syndrom brachiální periartrózy), které se stávají nehybnými. Cervikální osteochondróza 1. stupně způsobuje sevření nervových zakončení, zúžení cév a nedostatečný krevní oběh.
- Při otáčení a naklánění hlavy v důsledku porušení funkce páteře člověk zažívá ostrou bolest v krku, což naznačuje kompresi nervových větví, dochází k takzvanému radikulárnímu syndromu.
- Bolesti hlavy, závratě, nepříjemné pocity bolesti v krku, zátylku a temporální oblasti hlavy jsou důkazem syndromu vertebrální tepny, kdy mozek není dostatečně zásoben hlavní krví.
- Již s osteochondrózou páteře 1. stupně si člověk stěžuje na zhoršení zrakového systému, když se před očima objevují skvrny nebo je náhle zakrývá závoj.
Léčba cervikální osteochondrózy poskytuje komplexní terapeutickou cestu, jak se zbavit neurologické kliniky. Ošetřující lékař předepisuje medikamentózní, fyzioterapii a restorativní rehabilitační terapii k prevenci dalšího stadia – 2. stupně onemocnění. Celý léčebný proces je zaměřen na odstranění bolesti, poskytnutí protizánětlivé terapie, uvolnění svalových spasmů a zlepšení prokrvení postižené krční páteře.
Osteochondróza 2. stupně krční páteře je pokračováním intranukleárního intervertebrálního rozkladu a destrukce vazivového kapsulárního prstence. Cervikální osteochondróza 2. stupně je určena stavem obratlů, kdy mezi nimi výrazně klesá střední výška. Tento klinický stav poskytuje kompresní sevření větví míšního nervu. Léčba neurologické patologie v tomto stavu je mnohem obtížnější a delší. V tomto zánětlivém období člověk pociťuje bodovou bolest, která se zintenzivňuje při jakékoli fyzické aktivitě, otáčení nebo záklonu hlavy.
Naštěstí u pacientů, kteří se včas obrátili na specialisty, s osteochondrózou 2. stupně zpravidla nedochází k hlubokému poškození vertebrální tepny. Léčba krční páteře 2. stupně se proto omezuje na terapeutické působení na postiženou oblast prostřednictvím farmakologických forem léčby, masáží, manuální terapie a fyzioterapeutických procedur. To znamená, že pacient je osvobozen od potřeby chirurgické korekce.
Osteochondróza 3. stupně krční páteře je chronická porucha muskuloskeletální funkce páteřního systému. Neurologické příznaky onemocnění jsou charakterizovány vizuální modifikací anatomické struktury páteře. U člověka je posunuta osa páteře, objevuje se částečná nebo úplná obrna krčních a ramenních kloubů, snižuje se citlivost horních končetin a vzniká posunutí nebo protruze nucleus pulposus, definovaná jako herniace disku.
Osteochondróza třetího stupně je navíc zbavení mozku úplného zásobení kyslíkem a krví, v důsledku čehož postižené oblasti mozkové kůry odumírají. Tento lidský stav, pokud je včas a/nebo nedostatečně léčen, může vést k mozkové mrtvici, závažné komplikaci neurologické patologie. Tento stav pacienta vyžaduje naléhavou chirurgickou intervenci, protože mluvíme o životě nebo smrti pacienta.
Hlavní metody léčby
Léčba osteochondrózy bederní oblasti 1. stupně je komplexní a dlouhodobá. Protože mnoho pacientů nepociťuje nepohodlí, někteří z nich zanedbávají lékařská doporučení. Opakovaně se proto obracejí na neurologa s přetrvávajícími bolestmi v kříži, svědčícími o poškození nejen plotének, ale i obratlových těl. Lékaři vždy varují pacienty před dlouhým terapeutickým kurzem. Prognóza zotavení bude příznivá, pokud se použije několik metod ke zlepšení krevního oběhu v bederní oblasti. To podporuje přísun živin do poškozených tkání, urychluje metabolismus a regeneraci.
Farmakologické přípravky
V konečné fázi osteochondrózy 1. stupně se objevuje mírná bolestivá bolest. Ve většině případů jejich odstranění nevyžaduje použití systémových léků – tablet a injekčních roztoků. Bolesti se můžete zbavit pomocí mastí nebo gelů. Jsou vtírány do spodní části zad, když se objeví nepohodlí 1-2krát denně.
