Symptomy a léčba Clostridium toxinů aab.
Obsah
- 1 Clostridium toxiny aab příznaky a léčba
- 2 Klostridióza. Příznaky, formy a léčba klostridiózy.
- 3 KLOSTRIDIÓZA.
- 4 LÉČBA KLOSTRIDIÓZY.
- 5 Clostridium toxiny aab příznaky a léčba
- 6 Klostridia (klostridióza)
- 7 Přehled
- 8 Patogeneze
- 9 Klasifikace
- 10 Příčiny
- 11 Příznaky
- 12 Analýzy a diagnostika
- 13 Léčba
- 14 Vlastnosti analýzy na klostridie a toxiny: pravidla přípravy a výsledky
- 15 Význam a informační obsah analýzy stolice na klostridie a toxiny
- 16 Co jsou toxiny A a v Clostridium difficile
- 17 Jak se připravit na odevzdání
- 18 Kde si mohu udělat test
- 19 Interpretace výsledků analýzy Clostridium difficile
Clostridium toxiny aab příznaky a léčba
Klostridióza. Příznaky, formy a léčba klostridiózy.
KLOSTRIDIÓZA.
Clostridium je akutní, antroponotická, anaerobní infekce s enterální cestou infekce, charakterizovaná různým stupněm závažnosti klinických projevů.
Hlavním důvodem rozvoje těžkých forem onemocnění je Clostridium difficile je antibiotická terapie. Je důvodem tzv Průjem spojený s antibiotiky.
Studie přitom dokazují, že i jediná dávka širokospektrého antibiotika, bez ohledu na dávku a způsob podání, může vést k rozvoji tzv. průjem и Pseudomembranózní kolitida, způsobené Clostridium difficile.
20 % komplikací klostridiózy je průjem související s antibiotiky a 90–100 % tvoří pseudomembranózní kolitida.
Otrava toxinem Clostridium perfringens dochází také po požití potravin kontaminovaných klostridiemi. Vyznačuje se těžkým průběhem a vysokou mortalitou.
Etiologie.
Patogen Clostridium difficile – přísně anaerobní, sporotvorný, grampozitivní bacil.
Spory Clostridium difficile vysoce odolné vůči faktorům prostředí a standardním dezinfekčním prostředkům a vegetativní formy jsou odolné vůči většině antibiotik.
Bakterie Clostridium perfringens – Jsou to velké grampozitivní tyčinky. Rostou v anaerobních podmínkách a jsou schopny tvořit spory.
Epidemiologie.
Clostridium difficile se často nacházejí v životním prostředí a lze je izolovat z půdy.
Hlavním mechanismem přenosu infekce je fekálně-orální.
Zdrojem infekce je člověk (častěji pacienti užívající širokospektrá antibiotika, stejně jako děti).
Infekce se může přenést na zdravé jedince rukama a pečovatelskými předměty, stejně jako lůžkovinami, nábytkem, sprchami, toaletami atd.
Riziková skupina také zahrnuje děti raného věku (oslabení), stejně jako pacientů, kteří jsou dlouhodobě hospitalizováni a zejména dostávají antibiotika.
Clostridium perfringens široce rozšířený v půdě, v exkrementech lidí a zvířat. To vše vytváří příležitosti pro kontaminaci potravin. K otravě dochází častěji při konzumaci doma vařených masných výrobků, masových konzerv a ryb. V některých zemích otrava toxiny C.L jsou registrovány poměrně často, zaujímají 3. místo po salmonelové gastroenteritidě a stafylokokové otravě jídlem.
Patogeneze a patomorfologie.
Vlivem antibiotik a dalších škodlivých faktorů dochází k narušení normální střevní mikroflóry a snížení anaerobní střevní mikroflóry. To vytváří příznivé podmínky pro reprodukci Clostridium difficile a jeho přechod do formy tvořící toxin.
Vegetativní formy Clostridium difficile produkují exotoxiny, z nichž enterotoxin (toxin A) a cytotoxin (toxin B) poškozují střevní stěnu.
Toxin A stimulací guanylátcyklázy zvyšuje sekreci tekutin do střevního lumen a podporuje rozvoj průjmu.
Toxin B má výrazný cytopatogenní účinek, působí na membrány střevních buněk.
To vede ke ztrátě draslíku a rozvoji poruch elektrolytů.
A samotný patogen nemá invazivní vlastnosti a nemá cytotoxický účinek na střevní sliznici.
V případě otravy produkovanými toxiny Clostridium perfringens, V patogenezi lidských onemocnění mají největší význam alfa toxin a beta toxin.
Ve střevech toxiny poškozují sliznici, dostávají se do krevního oběhu, pronikají do různých orgánů, vážou se na mitochondrie buněk jater, ledvin, sleziny a plic. Poškozují také cévní stěnu, což je doprovázeno hemoragickými jevy. Někdy samotný patogen proniká do krve, a to nejen toxiny; v těchto případech závažné Anaerobní sepse.
Klinické příznaky a průběh Clostridium difficile.
Klostridióza s Clostridium difficile může mít podobu:
- asymptomatický bakteriální nosič,
- Snadnýprůjem,
- Těžké formy onemocnění ve formě Pseudomembranózní kolitida.
Průjem spojený s antibiotiky u dětí kvůli Clostridium difficile často charakterizované klinickými příznaky mírné kolitidy nebo enterokolitidy.
Obvykle probíhá bez horečky a intoxikace.
V tomto případě se může objevit bolest břicha, ale častěji je bolest zjištěna pouze palpací střev. Dochází k mírnému nebo střednímu zvýšení frekvence stolice, což zpravidla nevede k výrazným poruchám vody a elektrolytů.
Příznaky Pseudomembranózní kolitida u dětí se obvykle vyvíjejí akutně a jsou charakterizovány nedostatkem chuti k jídlu, horečkou, intoxikací, průjmem, říháním, nadýmáním a křečovitými bolestmi břicha (břišní kolikou). Palpace břicha podél tlustého střeva je bolestivá.
Stolice je častá, ve stolici je příměs hlenu a krve (méně často). Někdy je většina stolice představována hustým bělavým hlenem a úlomky fibrinózních ložisek.
Při opakovaných průjmech se mnohem méně často rozvíjí exikóza s poruchami prokrvení;
Průběh pseudomembranózní kolitidy může být komplikován střevním krvácením, perforací a rozvojem peritonitidy.
Proto by u těžkých forem klostridiózy mělo být provedeno společné pozorování pediatrem a chirurgem.
Existují recidivující (opakující se) formy klostridiózy s rozvojem kolitidy s neúplným vyléčením klostridiózy a reinfekcí.
Klostridióza se může rozvinout 1–2 týdny po vysazení antibakteriální léčby.
Klinické příznaky a průběh CLostridium perfringens.
Onemocnění začíná bolestmi břicha, hlavně v oblasti pupku.
Celková slabost, rychle narůstá průjem, stolice se stává hojnou, vodnatou, někdy má podobu rýžové vody, stává se častější až 20krát denně, dochází k hojnému zvracení.
Začíná těžká dehydratace (křeče, charakteristický obličej, vrásčitá kůže na rukou, nezatažitelné kožní záhyby, cyanóza, afonie, suché sliznice atd.).
V případě otravy způsobené toxiny klostridií typu E a F může dojít k jejímu rozvoji Nekrotická enteritida (silné bolesti břicha, nevolnost, zvracení, řídká stolice s příměsí krve). Nemoc je velmi obtížná. Kromě dehydratace a hypovolemického šoku se může rozvinout akutní renální selhání a infekčně toxický šok.
diagnostika.
Především je nutné Bakteriologické vyšetření stolice.
K tomuto účelu se využívá metoda ELISA (enzyme-linked immunosorbent assay) a cytotoxický test na buněčných kulturách pomocí specifických antisér.
Ale „zlatý standard“ laboratorní diagnostiky Cl. obtížné – infekce je cytotoxický test zaměřený na detekci toxinu B.
Při endoskopickém vyšetření tlustého střeva s rozvojem nejtěžší formy onemocnění (pseudomembranózní kolitida) na pozadí výrazných zánětlivých-hemoragických změn ve střevní sliznici se nacházejí malé (obvykle do 2-5 mm, méně často do 20 mm nebo více v průměru) vyvýšené nažloutlé plaky.
Plaky se tvoří akumulací fibrinu, mucinu a buněk zapojených do zánětu. Slučování, tvoří se plaky pseudomembrány. Filmy mohou být odtrženy, čímž se obnaží ulcerovaný povrch střevní stěny.
Výsledky krevních testů: neutrofilní leukocytóza, posun vzorce leukocytů doleva, akcelerace ESR.
Při podezření na otravu jídlem způsobenou toxiny C. L. perfringens. , odebírat pacientům podezřelé produkty a materiál (zvratky nebo mycí vodu, krev, výkaly).
Diagnóza je také stanovena s ohledem na anamnézu, epidemiologické faktory a klinické projevy.
LÉČBA KLOSTRIDIÓZY.
Clostridium toxiny aab příznaky a léčba
Infekce Clostridium difficile, je v současné době vážnou hrozbou pro nemocniční prostředí, prodlužuje délku pobytu mnoha pacientů v nemocnici a způsobuje i smrt některých z nich.
) Příčiny a mechanismy vývoje. Přenášení C. difficile jako komenzálů je pozorováno u 2-3 % dospělých a dosahuje 10-20 % u starších lidí.
Infikován tímto mikroorganismus dochází při kontaktu rukou a jiných kontaminovaných povrchů. C. difficile je anaerobní, sporotvorná, grampozitivní tyčinka. Jedná se o velmi odolnou bakterii, která je odolná vůči mnoha dezinfekčním prostředkům, včetně gelu s obsahem alkoholu, ale umírá, když je vystavena dezinfekčním prostředkům uvolňujícím chlór.
Posloupnost událostízákladním onemocněním je kolonizace střeva hospitalizovaného pacienta toxigenním kmenem C. difficile, který se po předepsání antibiotik narušujících normální mikrobiální rovnováhu ze spór přemění na vegetativní formy.
Nejnovější, množící sezpůsobit klostridiovou bakteriální infekci. Patogenní kmeny C. difficile produkují enterotoxin (toxin A) a cytotoxin (toxin B), které se vážou na povrch buněk střevní sliznice. Mezi komplikace klostridiové infekce patří dehydratace, nerovnováha elektrolytů, rozvoj pseudomembranózní kolitidy, perforace tlustého střeva, toxický megakolon a smrt.
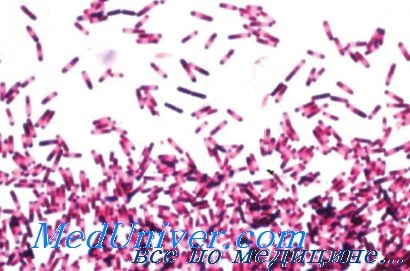
Původcem pseudomembranózní kolitidy je Clostridium difficile
b) Rizikové faktory. Některá antibiotika, zejména širokospektrá antibiotika a klindamycin, jsou obzvláště pravděpodobně příčinou tohoto sledu událostí.
Proto seznam preferovaných pro použití antibiotika doporučené mikrobiologem ve zdravotnickém zařízení. a antibiotika, která mají tendenci způsobovat klostridiové infekce, se předepisují pouze v nezbytně nutných případech.
Často pacienti hospitalizací Při refluxní ezofagitidě předepište inhibitory protonové pumpy. Tyto léky podporují růst C. difficile a jsou proto vážným rizikovým faktorem pro klostridiovou infekci. Mezi další rizikové faktory patří věk pacienta nad 65 let, léčba antibiotiky v posledních 3 měsících před hospitalizací, anamnéza hospitalizace, zánětlivá onemocnění střev a léčba cytotoxickými léky.
c) Příznaky a klinika. Kritériem pro diagnostiku klostridiové infekce jsou řídká stolice nebo toxický megakolon a pozitivní výsledky vyšetření stolice na klostridiový toxin metodou enzymové imunoanalýzy. U mírné formy infekce je zaznamenána pouze řídká stolice, ale u středně těžké formy se objevuje i hypertermie, intenzivní bolesti břicha, krvácení z dolní části trávicího traktu a neutrofilie.
Těžká forma je charakterizována zhoršením uvedených příznaků. Průjem se stává profuzním, snižuje se hladina albuminu v krevním séru, zvyšuje se v něm koncentrace laktátu a je narušena funkce ledvin.
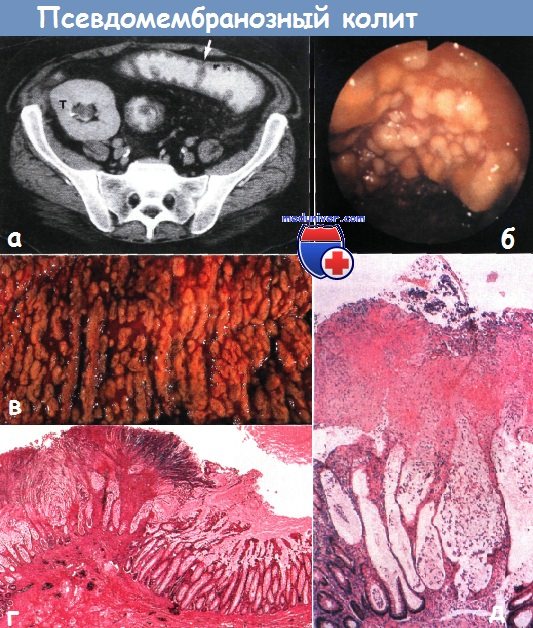
a – kolitida způsobená Clostridium difficile: ztluštění střevní stěny a záhyby mezi haustra (zobrazeno šipkou). Vpravo v horní polovině pánve je transplantace ledviny (T). CT vyšetření
b – těžká pseudomembranózní kolitida s viditelnou tvorbou pseudomembrán
c – makroskopický obraz sliznice tlustého střeva v konečné fázi tvorby filmu u pseudomembranózní kolitidy související s antibiotiky způsobené Clostridium difficile
d – pseudomembranózní kolitida související s antibiotiky způsobená Clostridium difficile. Mikroskopický obraz sliznice tlustého střeva. Je vidět devastující fokální poškození vyplývající z expozice toxinu.
Zpravidla je na počátku onemocnění přítomna normální sliznice mezi lézemi (obvykle 6-10 žláz v řadě)
e – pseudomembranózní kolitida spojená s antibiotiky je způsobena Clostridium difficile. Mikroskopický obraz jedné „vulkanické“ nekrobiotické léze.
Destrukce povrchu žláz je viditelná s únikem nekrotického epitelu, neutrofilů a fibrinu do lumen střeva, což vede k vytvoření „pseudomembrány“ nad místem léze
d) Léčba infekce Clostridium difficile. Důležitá je včasná diagnostika a včasná léčba.
Infekce Clostridium difficile, by mělo být podezření na průjem u hospitalizovaného pacienta, zvláště pokud se opakuje více než 3x během 24 hodin. Pacient by měl být do 4 hodin převezen na izolované oddělení a dodržována opatření zaměřená na prevenci infekce a šíření infekce ( mytí rukou po každém kontaktu s pacienty, používat rukavice a zástěru Místnost, kde pacient ležel, je dezinfikován roztokem chlornanu.
Během 4 hodiny dva vzorky stolice pacient je odeslán na mikrobiologické vyšetření a rozbor na enterotoxin a konzultován s infekčním specialistou.
Léčba zahrnuje nitrožilní náhradu ztráty tekutin. Předepište metronidazol nebo vankomycin perorálně po dobu 10 dnů. U těžkých infekcí jsou léky volby perorální vankomycin a intravenózní metronidazol. Všichni pacienti s podezřením na závažnou klostridiovou infekci by měli neprodleně podstoupit rentgenové vyšetření dutiny břišní a zavolat odpovědnému gastroenterologovi, chirurgovi a mikrobiologovi.
Po konzultaci s mikrobiologem je třeba vysadit inhibitory protonové pumpy a antibiotika.
Klostridia (klostridióza)

Přehled
Clostridium (clostridium spp) je infekční onemocnění s akutním průběhem. Nechává se vyprovokovat klostridie – Gram-pozitivní anaerobní bakterie, které mohou produkovat endospory. Díky tomu jsou dobře zachovány ve vnějším prostředí. Právě odrůdy těchto bakterií produkují nejtoxičtější jedy: botulotoxin, tetanospasmin, ε-toxin. Způsobují velmi závažná onemocnění: tetanus, botulismus, plynová gangréna atd. Nejčastěji ale k infekci dochází bakterií Clostridium difficile. Normálně jsou tyto bakterie součástí mikroflóry gastrointestinálního traktu a genitálního traktu u žen. Clostridium difficile je zástupcem normální mikroflóry, příčiny kolitida a enterokolitida s příliš aktivní reprodukcí. Toxin produkovaný bakteriemi Clostridium perfringens, může vyvolat otravu jídlem a toxin, který se tvoří clostridium botulinum, způsobuje botulismus.
Patogeneze
- Clostridium difficile jsou grampozitivní tyčinky, které produkují dva exotoxiny: enterotoxin A a cytotoxin B. Oba vyvolávají průjmový syndrom. Clostridium difficile ve formě spor vykazuje vysokou odolnost ve vnějším prostředí a může přežívat ve střevě i při vysokých koncentracích řady antibiotika. Clostridia difficile je hlavním původcem pseudomembranózní kolitidy, nebezpečného stavu pro novorozence a malé děti. Navíc vyvolávají další enterokolitidu a kolitidu po iracionální antibiotické léčbě. Patogen se přenáší kontaktem. Onemocnění způsobené tímto patogenem se vyvíjí během léčby širokospektrými antibiotiky nebo po ní. Pod vlivem některých antibakteriálních léků (např.linkomycin, clindamycin, ampicilin atd.) dochází ke změnám střevní mikroflóry a objevují se kolonie Clostridium difficile. Aktivně se rozmnožují a vyvolávají onemocnění. Onemocnění se také může vyvinout v důsledku exogenní infekce během nebo bezprostředně po antibakteriální léčbě. Onemocnění se rozvine ihned po přerušení léčby nebo po několika týdnech, může být vleklé nebo se stát chronickým.
- Clostridium perfringens – grampozitivní bakterie, původci toxických infekcí a plynaté sněti. Clostridium perfringens je zástupcem oportunní mikroflóry, dlouhodobě přetrvávají ve vnějším prostředí. Bakterie Clostridium perfringens způsobuje alimentární onemocnění. A když se Clostridium perfringens dostane do otevřené rány, produkují toxiny, které poškozují okolní tkáně a vytvářejí podmínky pro další šíření infekce. C. perfringens typ A je hlavním etiologickým faktorem plynaté gangrény.
- Clostridium botulinum – anaerobní bakterie, která se vyvíjí v nepřítomnosti kyslíku. Produkuje spory, které jsou široce distribuovány v půdě, vodě atd. Bakterie vstupují do potravin, rostou v nich a produkují toxiny. Po konzumaci kontaminovaných potravin, hlavně konzerv, se člověk nakazí botulismem.
- Clostridium tetani – grampozitivní anaerobní bakterie, která tvoří spory. Je to původce tetanu. Přenášeno kontaktem. Bakterie produkují tetanospasminovlivňující nervový systém a vyvolávající tonické kontrakce příčně pruhovaných svalů. Je neutralizován antitetanovým sérem. Bakterie také produkuje tetanolysin.
Klasifikace
K dnešnímu dni bylo identifikováno více než sto druhů klostridií. V medicíně je jejich klasifikace založena na několika principech. Podle morfologie se rozlišují tyto skupiny:
- tyčinky s kulatou, koncovou výtrusem (C. tetani);
- tyčinky s oválnou subterminální sporou (C. botulinum);
- se subterminální nebo centrálně umístěnou oválnou sporou (původci plynové gangrény).
Podle typu patologických procesů:
- enterální klostridiózy (C. botulinum, C. perfringens, C. difficile);
- traumatické a posttraumatické (C. tetani, C. perfringens, C. novyi, C. histolyticum, C. septicum);
- generalizované infekce: septikémie, sepse.
Příčiny
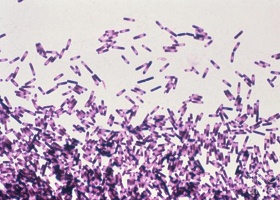
Normálně jsou klostridie přítomny ve střevní mikroflóře u dospělých a dětí. Clostridia ve stolici dospělého by neměla překročit 105 CFU/g. Pokud jsou však aktivovány, a proto se množí příliš rychle, vede to ke zhoršení pohody a rozvoji onemocnění. Aktivace těchto bakterií může být vyvolána některými vnějšími a vnitřními faktory:
- Konzumace nekvalitních potravin – sešívané, nekvalitní, zkažené výrobky, dále rychlé občerstvení a další nezdravé potraviny.
- Pravidelné stresové situace.
- Nepříznivé podmínky prostředí.
- Neustálý nedostatek spánku nespavost.
- Oslabený imunita.
- Užívání antibiotik, hormonálních léků, imunosupresiv.
- Infekce střev.
- Nezralost centrálního nervového systému.
- Časté nachlazení chřipka.
- Chirurgie
Příznaky
Klostridióza nemá typický klinický obraz. Projevy závisí na tom, v jakém systému patologický proces začal. Stále však existuje několik příznaků, které se objevují bez ohledu na typ patogenu:
- Zvýšená tělesná teplota – může dosáhnout 39 stupňů.
- Vzhled ostré bolesti břicha spastické povahy. Když se provádí palpace, bolest se stává výraznější, stěny břišní dutiny se napínají.
- Plynatost, nadýmání.
- Hubnutí v důsledku nedostatku chuti k jídlu a zhoršení zdraví.
- Průjem, krev a části potravy jsou někdy detekovány v tekutých výkalech.
- Nevolnost, časté zvracení, někdy přítomnost krve ve zvratcích.
Clostridiosis difficile se vyvíjí jako pseudomembranózní kolitida, ve vzácnějších případech – průjmový syndrom nebo nekrotizující enterokolitida.
Jako typ pseudomembranózní kolitidy se onemocnění nejčastěji rozvíjí u novorozenců a kojenců. Onemocnění začíná akutně – stoupá tělesná teplota, dítě plive, zvrací, vzniká průjmový syndrom. Vodnatá stolice obsahuje hlen a někdy krev. Často dítě vyprazdňuje hustý hlen s vláknitými skvrnami. Stolice může být i hnisavá. Kůže získává šedo-bledou barvu a na břiše je viditelná síť žil. Děti pociťují nadýmání a odmítají jíst. V souladu s tím děti hubnou. Je možné vyvinout krvácení ve střevech, což je extrémně život ohrožující stav.
Onemocnění je závažné u novorozenců, zejména u předčasně narozených dětí. Bez řádné léčby je možná smrt.
Analýzy a diagnostika

Pro stanovení diagnózy musí odborník prostudovat anamnézu pacienta a věnovat pozornost tomu, zda byla provedena antibiotická terapie.
Pro kontrolu přítomnosti Clostridium difficile a jejich toxinů je nutný laboratorní test stolice. V případě potřeby se provádí endoskopické vyšetření tlustého střeva, které odhalí charakteristické znaky – nažloutlé plaky na sliznici, silná vrstva překryvů, ulcerované oblasti, které mohou být důležité v procesu diferenciální diagnostiky. Může být provedena radiografie.
Provádí se také krevní test, ve kterém jsou zaznamenány nespecifické změny v manifestních formách infekce.
Léčba
Po potvrzení diagnózy se v závislosti na typu infekce provádí léčba klostridií ve stolici. Pokud se zjistí, že pacient je asymptomatický nosič Cl. obtížné, léčba se nepraktikuje.
Vlastnosti analýzy na klostridie a toxiny: pravidla přípravy a výsledky

Test stolice na klostridie a toxiny předepisuje gastroenterolog nebo terapeut při podezření na pseudomembranózní kolitidu, která je vyprovokována užíváním léků. Musíte podstoupit vyšetření, pokud máte negativní příznaky: intoxikace, průjem, krev ve stolici, akutní bolest v břiše. Aby byly výsledky rozboru na klostridie a toxiny orientační, musíte se 24 hodin před zákrokem vyvarovat užívání léků a projímadel.
Význam a informační obsah analýzy stolice na klostridie a toxiny
Imunochromatografická analýza stolice na toxin A a Clostridium difficile pomáhá určit přesnou koncentraci bakterie. Získaná data jsou nezbytná pro správnou diagnostiku a výběr léčby. Pozitivní výsledek na přítomnost klostridií ve stolici bude indikovat klostridiovou pseudomembranózní kolitidu způsobenou porušením koncentrace mikroorganismů ve střevě. Příčinou dysbiózy je užívání léků, které ničí bakterie.
Diagnostické testy pomáhají určit typy klostridií a toxinů ve stolici vylučovaných bakterií: enterotoxin (A) a cytotoxin (B). Než začnou komplikace, je nutné zjistit příčiny onemocnění v raných stádiích. Malé množství neovlivní fungování gastrointestinálního traktu a nezpůsobí příznaky intoxikace. Ale zvýšené koncentrace mohou vést k porušení:
- poškození gastrointestinálního traktu;
- klostridie v kombinaci s toxiny způsobují narušení centrálního nervového systému;
- krvácení na kůži, sliznicích a vnitřních orgánech.
Provedení imunochromatografického rozboru části stolice na klostridie a toxiny A a B je nezbytné pro sledování dynamiky rekonvalescence a zajištění účinnosti předepsaných léků. Vzhledem k odolnosti spor klostridií vůči antibiotikům je nutná dlouhodobá léčba a periodické změny léků.



Co jsou toxiny A a v Clostridium difficile
Klostridiové toxiny A a B jsou řazeny mezi grampozitivní mikroorganismy, které žijí v anaerobním prostředí – škodí jim kyslík.
Clostridium difficile se množí sporami, mohou existovat pod vlivem agresivních faktorů prostředí: zvýšené teploty, UV záření, chemická expozice, problémy s gastrointestinálním traktem. Bakterie clostridium je hlavní příčinou infekce průjmem spojeným s antibiotiky u pacientů podstupujících nemocniční léčbu. Onemocnění je charakterizováno tvorbou vodnaté stolice 2-3 dny po sobě. K identifikaci proveďte analýzu.
Klostridie a jejich toxiny jsou hlavní příčinou rozvoje klostridiózy a pseudomembranózní kolitidy. Bakterie difficile se může nakazit zevním prostředím: špinavým jídlem, dotykem a společným domácím nádobím. Virulence (stupeň schopnosti infikovat organismus) závisí na produkovaných proteinových molekulách:
- enterotoxin (A). Toxin narušuje funkce buněk střevní epiteliální vrstvy;
- cytotoxin (B) – poškozuje membrány buněčného epitelu.
Je nemožné detekovat toxiny vylučované klostridiemi ve stolici, pokud jsou ve formě spor. Je obtížné určit přítomnost jinými metodami, včetně testů, než se objeví první negativní příznaky. Spory, které jsou rezistentní vůči antibiotikům, mohou zůstat v pacientově gastrointestinálním traktu po dlouhou dobu a vyvolat recidivu onemocnění 1-2 měsíce po ukončení léčebného cyklu a zotavení.
Jak se připravit na odevzdání
Před absolvováním testu nemusíte držet přísnou dietu, měnit jídelníček nebo se nějak připravovat.
Den před vyšetřením na toxiny a přítomnost klostridií je vyloučeno užívání léků podávaných přes řitní otvor a vysazeny léky ovlivňující kontrakci střevních stěn:
- sympatomimetika;
- enzymatické přípravky.
V den klostridiového testu se stolice umístí do sterilní plastové nádoby. Vzorek, který spadl do toalety a byl v kontaktu s vodou, není vhodný. Pomocí plastové stěrky se vybere 5-6 dílů stolice a přenese se do nádoby vydané nemocnicí pro sběr biomateriálu. Vzorek by neměl obsahovat moč, krev nebo sekrety. Stolici odneste do laboratoře do 8-10 hodin, vzorek je nutné umístit do chladu. Optimální skladovací teplota: 3-7 °C.
Kde si mohu udělat test
Doporučení k analýze k identifikaci klostridií a toxinů ve stolici vydá gastroenterolog, pokud si pacient stěžuje na příznaky, které se objevily 1,5–2 měsíce po léčbě antibiotiky:
- naštvaná
- nevolnost a zvracení;
- vysoká tělesná teplota;
- akutní bolest v břiše;
- zvýšená tvorba plynu.
Jako doplněk ke studii může analýza části stolice zahrnovat rentgenový snímek dutiny břišní a diagnostiku tlustého střeva. Pacient dostává doporučení k vyšetření během hospitalizace.



Interpretace výsledků analýzy Clostridium difficile
Tabulka rozdílu v normálních hladinách klostridií a toxinů vylučovaných stolicí na základě věku pacienta:
Dysbakterióza a problémy s gastrointestinálním traktem se objevují v důsledku infekce klostridiemi a jsou indikovány jakoukoli odchylkou. Pokud je koncentrace bakterií a toxinů ve stolici vyšší nebo nižší než normální, pacient nepociťuje poruchy vyprazdňování, bolesti nebo zvýšenou tělesnou teplotu, což znamená, že neexistuje žádná patologie a není třeba podstupovat léčbu. Výsledek s rozborem části stolice je však lepší ukázat ošetřujícímu lékaři.
Pokud byla ve vzorku kontaminována krev, může interpretace výsledků chybně indikovat abnormality způsobené chybným odběrem vzorků.
Mezi faktory, které uměle zvyšují hladinu klostridií a jejich toxinů při analýze stolice u kojence nebo dítěte, patří:
- nedostatečný rozvoj centrálního nervového systému;
- vliv antibiotik;
- narození v méně než 37 týdnech.
Zvýšené hladiny klostridií při analýze části stolice u dospělých jsou vyvolány následujícími faktory:
- absolvování kurzu antibiotik;
- studená;
- užívání imunosupresiv;
- jiné infekce postihující střeva;
- použití hormonálních léků zkreslí výsledky testů;
- nevyvážená strava vede k toxinům;
- neustálé vystavení stresovým faktorům;
- porušení spánku a bdění;
- vliv agresivního vnějšího prostředí na úroveň klostridií;
- nedávný chirurgický zákrok.
Pokud je se známkami pseudomembranózní kolitidy test stolice na toxin negativní (ve vzorku není pozorován žádný antigen), je třeba provést opětovné vyšetření na další bakterie a parazity.
