Recidiva kýly, příčiny, metody chirurgické léčby.
Obsah [Zobrazit obsah]
Příčiny recidiv kýly a způsoby chirurgické léčby
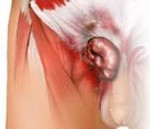
Recidivující tříselná kýla – opětovný výstup břišních orgánů tříselným kanálem po dříve provedené hernioplastice. Projevuje se přítomností výčnělku v oblasti posthernioplastické jizvy, otravnou bolestí v tříslech, nepohodlím při chůzi, dyspeptickými a dysurickými poruchami. Diagnostikováno pomocí fyzikálního vyšetření, herniografie, sonografie tříselného kanálu, MRI oblasti třísel. K léčbě se doporučují beznapěťové metody otevřené a endochirurgické hernioplastiky. Ve vzácných případech nepříznivého průběhu onemocnění u starších pacientů je tříselný kanál eliminován.
ICD-10
Přehled
Opakovaná tvorba kýly je jednou z nejčastějších komplikací operace tříselné kýly. Při použití tenzních metod opravy kýly dochází k relapsu onemocnění u 15-30% pacientů, přechod na protetické techniky snížil toto číslo na 1-5%. Muži jsou k onemocnění náchylnější, což je spojeno s větší prevalencí primární tříselné kýly u mužů a anatomickými rysy struktury jejich tříselného kanálu. Dutina kýlního vaku recidivujícího výčnělku obvykle zahrnuje kličku tenkého střeva, větší omentum, méně často – močový měchýř, slepé střevo, sigmoid, sestupný tračník, močovod, ledviny a u žen – vaječník, dělohu. Relevance včasné diagnózy onemocnění je způsobena rizikem porušení.

Příčiny recidivující tříselné kýly
Znovuvytvoření herniálního výběžku v třísle je usnadněno technickými nuancemi předchozí hernioplastiky, průběhem pooperačního období a individuálními charakteristikami pacienta. Odborníci v oboru herniologie, všeobecné chirurgie a gastroenterologie spojují vznik recidivující kýly s přítomností takových etiologických faktorů, jako jsou:
- lékařské chyby. Recidivující tvorba kýly je nejčastěji způsobena nesprávnou volbou metody opravy kýly bez dostatečného zvážení anatomických rysů struktury tříselného kanálu, délky trvání defektu a premorbidních charakteristik pacienta. Opakovaná kýla může být také způsobena porušením operační techniky, což vede k nesprávnému vyrovnání nebo napětí sešívaných tkání.
- Vlastnosti pooperačního období. Pravděpodobnost divergence stehů a výskyt jiných typů inkompetence stěn inguinálního kanálu po herniotomii se zvyšuje s rozvojem hnisavého zánětlivého procesu rány. Normální průběh období rekonvalescence brzdí rané zátěže – zvedání těžkých břemen, intenzivní sporty s napětím břicha.
- Reakce na vytvořený aloštěp. Recidivující kýly jsou při protetických metodách reparace tříselné kýly diagnostikovány zřídka, ale rostoucí popularita této metody vedla ke zvýšení celkového počtu takových komplikací. Opakovaná protruze kýly nastává v důsledku chronického zánětu v oblasti fixace syntetické protézy ke tkáním nebo výskytu autoimunitní reakce na materiál implantátu.
- Zachování předpokladů pro onemocnění kýly. Pokud existují důvody, které vyvolaly rozvoj primární tříselné kýly, je pravděpodobný pozdní relaps. Riziková skupina zahrnuje starší pacienty, astenickou postavu, trpící onemocněními zvyšujícími břišní tlak (zácpa, adenom prostaty, uretrální striktury, bronchopulmonální patologie s přetrvávajícím kašlem).
Podle observačních údajů hraje důležitou roli při vzniku recidivující kýly přítomnost vrozené systémové dysplazie pojiva u pacienta. Mezi pacienty s opakovanou tvorbou kýly má 45-47 % oboustranné tříselné kýly, herniální výběžky jiné lokalizace (umbilikální, femorální, jícnový otvor bránice). 19-20% pacientů trpí křečovými žilami dolních končetin, 3,5-4% – prolaps mitrální chlopně, do 5% – divertikly močového měchýře, divertikulóza tenkého střeva. U 7-8 % pacientů se strie nacházejí na kůži.
Patogeneze
Mechanismus vzniku recidivující tříselné kýly závisí na dříve používaném způsobu opravy kýly. U tenzních metod hernioplastiky je destrukce obnovené tkáně obvykle usnadněna proříznutím ligatur. Patogeneze recidivy kýly po plastické operaci tříselného kanálu pomocí syntetického implantátu je založena na posunutí protézy nebo jejím oddělení od fixačních bodů. Volba techniky zpevnění přední stěny kanálu se slabostí zadní, nedostatečné sešití transverzální fascie, použití vykloubené aponeurózy břišních svalů pro plastickou chirurgii, ponechání široké tříselné mezery, další taktické a technické chyby při provádění různých typů hernioplastiky přispívají k opakované tvorbě kýly s tvorbou nového kýlního vaku v nejvíce oslabené oblasti kanálu.
Klasifikace
Recidivující herniální výběžky třísel patří do kategorie získaných, klasifikovaných jako IV. typ moderní systemizace tříselné kýly. Na základě charakteristiky anatomického průchodu strukturami tříselného kanálu se rozlišují opakované kýly přímé (IVa), šikmé (IVb), femorální (IVc), kombinované (IVd). Stejně jako ostatní kýlní útvary mohou být redukovatelné a neredukovatelné, nekomplikované a komplikované. S ohledem na mechanismus tvorby kýly se rozlišují následující typy recidivujících kýl podle jejich lokalizace uvnitř tříselného kanálu:
- Laterální relaps. Defekt kýly se nachází vedle hlubokého tříselného prstence. Opakovaná tvorba kýly je způsobena porušením techniky šití spermatu.
- Medián relapsu. Kýla vstupuje do tříselného kanálu v jeho střední části. Recidiva je spojena s rozpadem aponeurózy nebo divergence stehů mezi ní a Pupartovým vazem.
- Mediální relaps. Výběžek zasahuje pod kůži z vnějšího tříselného otvoru. Vyskytuje se, když je přední stěna zesílena místo zadní stěny zeslabená. Detekováno u 50–51 % pacientů.
- Totální recidiva. Vyvíjí se v důsledku úplného zničení zadní stěny kanálu. Vyznačuje se velkou velikostí a umístěním po celé délce pooperační jizvy.
- Falešná recidiva. Projevuje se jako přímá recidivující kýla u pacientů, kteří byli před mnoha lety operováni pro nepřímou kýlu. Nalezeno u 20–22 % případů recidivující kýly.
Příznaky recidivující tříselné kýly
Recidiva onemocnění je nejčastěji pozorována během prvních 3 let po hernioplastice. Hlavním příznakem recidivující kýly je výskyt výčnělku v oblasti pooperační jizvy, který se v počátečních fázích může spontánně zmenšit do břišní dutiny. V oblasti třísel je neustálá otravná bolest a nepohodlí při chůzi. S přibývající kýlou progredují dyspeptické poruchy (nevolnost, ztráta chuti k jídlu, chronická zácpa, pocit neúplného vyprazdňování). Když se část močového měchýře dostane do kýlního vaku, rozvíjí se dysurické jevy a bolest při močení. Celkový stav pacientů s recidivující tříselnou kýlou obvykle není narušen.
Komplikace
Pod podmínkou neustálé traumatizace recidivující kýly může dojít k plastickému zánětlivému procesu s tvorbou adhezí, fúzí obsahu herniálního vaku s jeho stěnami. Dlouhý průběh onemocnění způsobuje narušení motorické funkce střev, retenci stolice, která je plná rozvoje akutní střevní obstrukce se silnými bolestmi břicha, nedostatkem stolice, plynatostí a opakovaným zvracením. Nejzávažnější komplikací je uškrcení tříselné kýly, což vede k narušení přívodu krve do střevní kličky, její nekróze a při absenci včasné pomoci je často komplikována zánětem pobřišnice.
diagnostika
Stanovení diagnózy není obtížné, pokud je přítomna typická protruze v oblasti třísel a anamnestická informace o hernioplastice. Potíže mohou nastat s rozvojem bolestivého syndromu neznámého původu, který není doprovázen tvorbou hmatatelné formace, což vyžaduje další diagnostická opatření. K ověření diagnózy recidivující tříselné kýly jsou nejinformativnější:
- Vyšetření. Pomocí palpace může lékař určit přítomnost nádorové formace v oblasti pooperační jizvy, která se zvyšuje při kašli nebo namáhání. Provede se digitální vyšetření tříselného kanálu, objeví se pozitivní příznak „kašlového impulsu“.
- Herniografie. Po zavedení kontrastní látky do pobřišnicové dutiny speciální jehlou s mandrelem je možné detekovat kýlu jakékoliv velikosti, včetně atypické lokalizace. Pro zlepšení vizualizace kýlního vaku se provádí Valsalvův manévr – pacient je požádán, aby se při pořizování rentgenového snímku namáhal.
- Ultrazvuk inguinálního kanálu. Při ultrazvukovém vyšetření se posuzuje lokalizace a velikost recidivující kýly a vizualizují se orgány umístěné v kýlním vaku. Pomocí sonografie můžete podrobně studovat rysy anatomických struktur oblasti třísel, abyste zvolili nejracionálnější metodu hernioplastiky.
- MRI oblasti třísel. Magnetická rezonance má vysokou senzitivitu a specificitu v 94 % případů spolehlivě vyloučit jiné muskulotendinózní, břišní a andrologické patologie. Metoda se používá, když je informační obsah jiných instrumentálních studií nedostatečný.
Laboratorní testy krve a moči mají nízkou diagnostickou hodnotu, změny indikátorů jsou pozorovány pouze s rozvojem komplikací recidivující kýly. K vyloučení patologie z pánevních orgánů se provádí ultrazvukové vyšetření. Provedení irrigoskopie, radiografie a MSCT dutiny břišní nám umožňuje posoudit stav trávicího traktu. Diferenciální diagnostika se provádí s femorální kýlou, inguinální lymfadenopatií, tuberkulózními studenými abscesy, u mužů – s hydrokélou, varikokélou, hematokélou, lipomem semenné šňůry, u žen – s cystou kulatého vazu dělohy. Kromě vyšetření herniologem chirurgem je pacientovi doporučena konzultace s gastroenterologem a onkologem.
Léčba recidivující tříselné kýly
Odstranění znovu vytvořeného defektu kýly se provádí chirurgicky. Zvláštností chirurgických zákroků u recidivující kýly je vysoká morbidita, potřeba hlubokého pronikání do oblasti třísla ke spolehlivému posílení nebo obnovení specifických struktur kanálu a široké použití aloplastických materiálů. Při výběru metody hernioplastiky se berou v úvahu příčiny relapsu, stav stěn, hluboké a vnější tříselné otvory a věk pacienta. Doporučené typy intervencí jsou:
- Otevřená extraperitoneální aloplastika. Určeno pro muže v reprodukčním věku s předchozí plastickou operací přední stěny. Zadní stěna kanálu je zpevněna síťovým aloštěpem. V tomto případě má spermatická šňůra minimální škodlivé účinky, což pomáhá předcházet atrofii varlat a zachovat plodnost. Alternativně se používá kompletní rekonstrukční obstrukční tříselná hernioplastika.
- Částečná obstrukční hernioplastika. Doporučeno pro pacienty s předchozí opravou zadní stěny a malými kýlními otvory. Vyznačuje se nízkým traumatem, schopností provádět v lokální anestezii a krátkou rehabilitační dobou. Jedná se o obturaci (utěsnění) kýlního otvoru simulovanou částí protézy a tím zabránění uvolnění břišních orgánů do lumen kanálu.
- Operace Lichtenštejnsko. Metoda volby u opakovaně recidivující tříselné kýly, velkých defektů břišní stěny a kombinovaných útvarů. Výhody intervence jsou absence tkáňového napětí díky instalaci síťované protézy vhodné oblasti, nízké riziko relapsu (až 1 %). V případě výrazné destrukce kanálku se jako alternativní operace doporučuje jeho auto- nebo aloplastická rekonstrukce.
- Eliminace tříselného kanálu. Předepisuje se ve výjimečných případech starším pacientům, kteří mnohokrát podstoupili hernioplastiku. První fází operace je orchiektomie a odstranění semenného provazce na straně recidivující kýly, poté se sešije kýlní otvor dle standardů pro léčbu pooperačních kýl. Radikální přístup zabraňuje opakovaným operacím kýly.
Bez ohledu na dříve používané metody plastické chirurgie mohou být otevřené metody, pokud jsou indikovány, nahrazeny endochirurgickými technikami (TAPP, TEP). Ve fázi předoperační přípravy se pacientovi doporučuje nosit speciální obvaz, eliminovat faktory, které mohou zvýšit intraabdominální tlak – odmítnout fyzickou aktivitu, zabránit zácpě a kašli.
Prognóza a prevence
Výsledek onemocnění závisí na přítomnosti souběžné patologie u pacienta a včasnosti diagnostických opatření. U malé tříselné kýly, která probíhá bez komplikací, je prognóza poměrně příznivá. Riziko mnohočetné recidivy se pohybuje od 18 % do 43 % v závislosti na typu prováděné operace. Prevence recidivujících kýl zahrnuje pečlivý výběr metody reparace kýly s přihlédnutím k anatomickým rysům a stavu tkáně, prevenci rozvoje pooperačních hnisavě-septických komplikací, léčbu onemocnění doprovázených zvýšením nitrobřišního tlaku a omezení fyzického aktivita.
Opakovaná operace k odstranění intervertebrální kýly v případě relapsu
Zavedení základních principů moderní chirurgie – atraumatickosti a minimální invazivnosti – umožnilo provádět více výkonů, včetně výhřezů meziobratlových plotének. Významné zvýšení počtu operací statisticky vede ke zvýšení počtu opakovaných operací k odstranění výhřezu ploténky. Z jakých důvodů se tyto opakované zákroky provádějí, jaké jsou pro ně indikace a jaké?
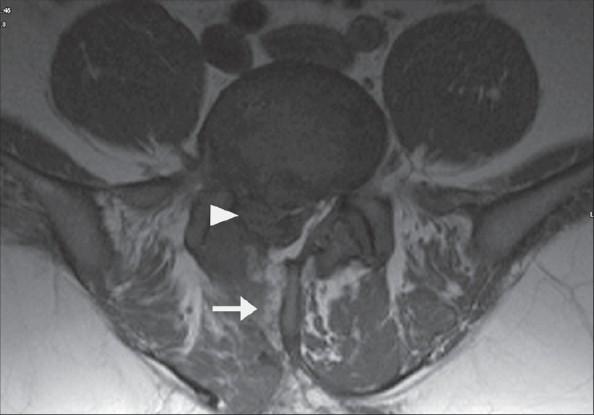
MRI. Horní šipka ukazuje opakování protruze, spodní ukazuje kanál stopy z předchozího zásahu.
Příčiny recidivy kýly
Herniovaný disk je patologický výčnělek chrupavky směrem ven, za prasklý vnější vazivový prstenec. Dochází ke stlačení a otoku okolních tkání, vzniku stabilního bolestivého syndromu a fokálních neurologických příznaků. Chrupavka, jakmile se roztříští nebo odstraní, kvůli charakteristikám difúzního krevního oběhu, není schopna obnovit svou integritu za žádných podmínek. Proto, když mluvíme o „recidivě kýly“, nemělo by se to brát doslova. V tomto případě hovoříme o vzniku takzvaného FBSS (Failure Back Surgery Syndrome) neboli „syndromu selhání zad. Nejčastěji se jedná o výskyt syndromu přetrvávající bolesti na pozadí absence objektivních důvodů pro jeho výskyt.
- fragmentární nebo neúplné odstranění kýly. Výsledkem je, že zbývající fragment nadále stlačuje okolní tkáň (27 %)*;
- minimálně invazivní, a zejména perkutánní chirurgii lze provádět na jiné úrovni, mimo postižený segment (2 %);
- opakované protruze vyhřezlé meziobratlové ploténky, a to na stejné úrovni (v tomto případě mluvíme o protruzi zbývající části ploténky, ale jiným směrem). Nejčastěji se tento stav rozvine do tří měsíců po úvodní chirurgické intervenci (30 %);
- tvorba kýly poblíž, v sousedním segmentu, se stejným bolestivým syndromem jako dříve (4 %);
- rozvoj masivních zadních osteofytů (4 %);
- rozvoj nestability pohybového segmentu (9 %);
- výskyt zánětu (2 %). V tomto případě mluvíme o spondylitidě nebo spondylodiscitidě;
- rozvoj postlaminektomického syndromu (pokud byly obratlové oblouky otevřeny s přístupem do centrálního kanálu, to znamená, že byla provedena laminektomie). Na mnoha stránkách Runet je mezi tímto syndromem a FBSS rovnítko, ale toto je nesprávné. Postlaminektomický syndrom je mnohem častěji spojen s nestabilitou, protože otevření několika oblouků narušuje podpůrnou funkci páteře (12 %);
- rozvoj epidurální fibrózy a výskyt adhezí nebo lokální poškození membrán míchy;
- porucha instalovaných kovových konstrukcí (10 %);
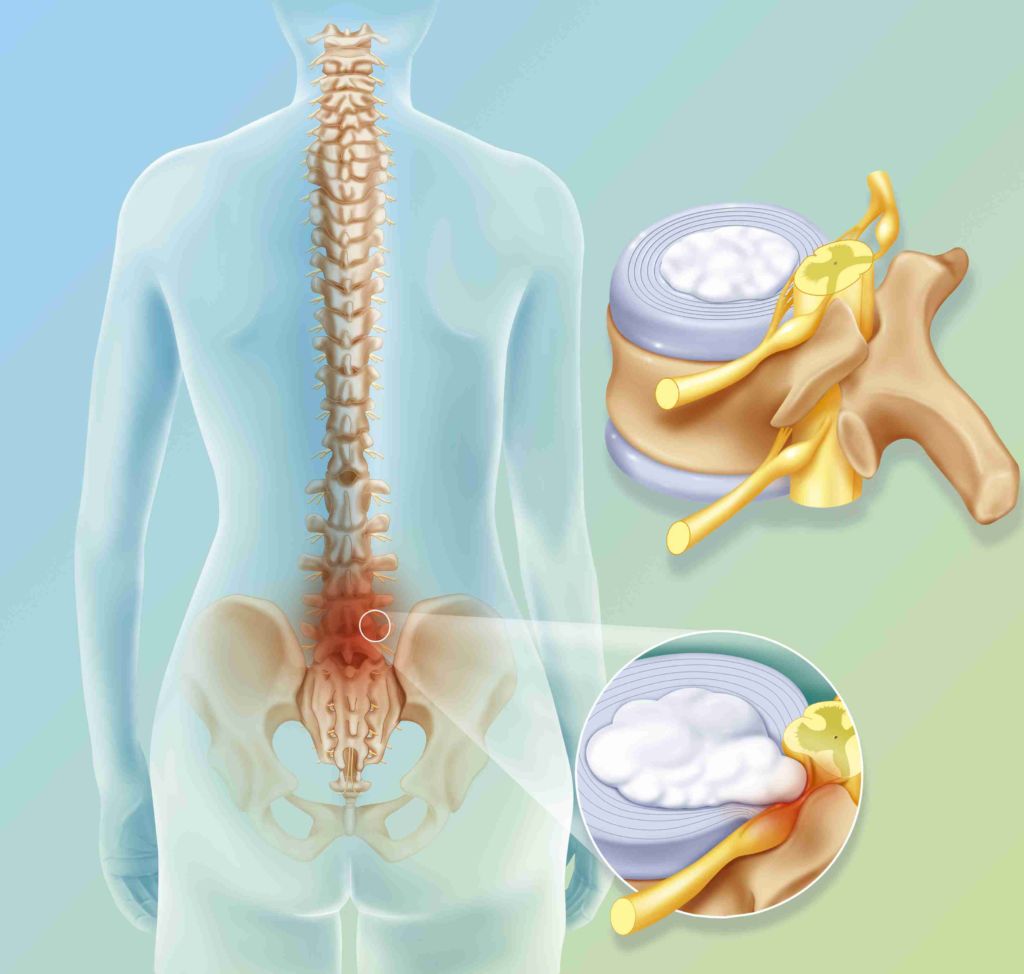
Schematické znázornění kýly.
Příčinou je také vytvořená sekundární stenóza centrálního kanálu, ale protože k ní mohou vést všechny důvody, není izolovaná samostatně.
A konečně, primární a sekundární psychogenní bolest stojí odděleně. Pokud není diagnostikována včas, může vést ke zbytečným revizním operacím. V tomto případě bude syndrom bolesti projevem přetrvávající poruchy somatoformní bolesti a bude ekvivalentem deprese.
Indikace k opakované operaci
Hlavním komplexem příznaků, který pacienta znepokojuje a přivádí ho zpět k chirurgům, je chronický, recidivující bolestivý syndrom, který není do dvou měsíců zmírněn předepisováním nesteroidních protizánětlivých léků (NSAID). Druhým důvodem je progrese neurologického deficitu. V tomto případě mluvíme o:
- o rozvoji periferních paréz, inhibici šlachových reflexů, rozvoji ochabování svalů končetin a poklesu síly;
- při postižení smyslových struktur bude progredovat zejména necitlivost v končetinách a parestézie.
Samozřejmě existují i speciální situace. Pokud se například v oblasti cauda equina rozvine adhezivní proces, pacient se bude obávat:
- ostré, vystřelující bolesti do nohou;
- necitlivost kůže perinea;
- urgence nebo inkontinence moči;
- U mužů je možná přetrvávající erektilní dysfunkce.
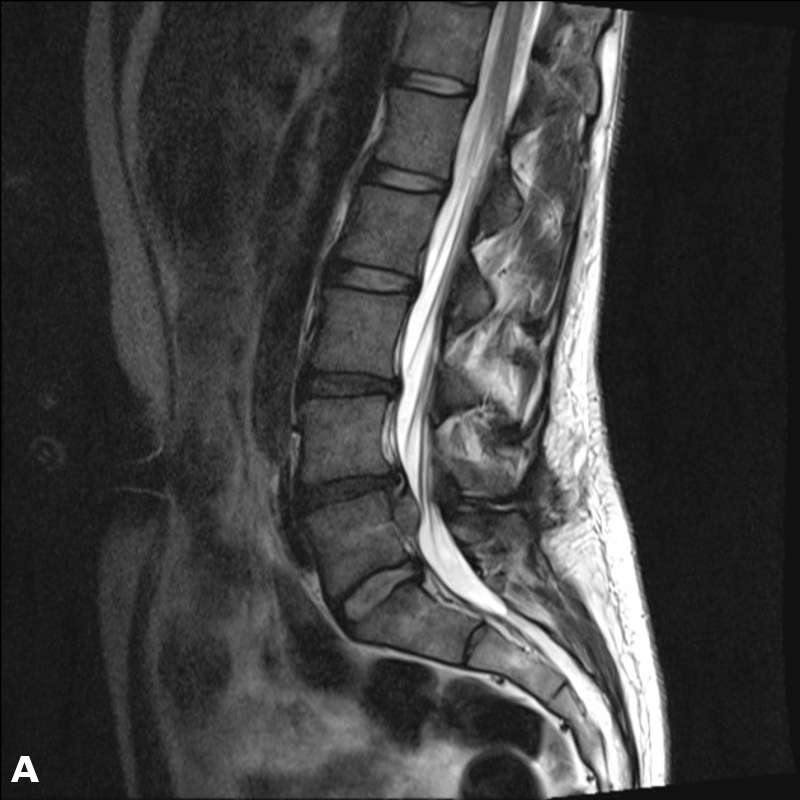
Výrazné překrytí páteřního kanálu. Sekvestrace.
Proto téměř všechny důvody pro vznik FBSS jsou indikací k opakované operaci, s několika výjimkami:
- psychogenní bolest;
- spondylitida a spondylodiscitida.
Ve většině případů je možné se vyrovnat se zánětem pomocí konzervativních metod. Pokud však dojde k významné destrukci obratlových těl, ke zhoršení kvality života a rozvoji silné bolesti s rizikem invalidity pro pacienta, je nutný urgentní chirurgický zákrok. Musí se však provádět ve fázi remise a vždy pod rouškou antibakteriální terapie.
Tento článek se nebude zabývat tak vysoce specializovanými metodami opakovaných intervencí, jako je fixace transpedikulárních šroubů, resekce obratlových těl, stejně jako spinální fúze s vytvořením stabilního kostního bloku z přilehlých obratlů. Zvažme minimálně invazivní metody používané v případě opakovaných operací k odstranění intervertebrální kýly.
Typy reoperací
Po stanovení indikací k opakované operaci a vyloučení psychogenní bolesti je nutné volit operační přístup s přihlédnutím k důvodům předchozí neúspěšné léčby. Jak ukazuje klinická praxe, zkušený chirurg vždy převezme riziko opakované operace. Z toho vyplývá, že první operace, kterou mnozí lékaři považují za jedinou, by měla být plánována s možností opakování operace. Neměli bychom si například myslet, že pokud v úrovni pod druhým bederním obratlem není mícha, pak to slouží jako ospravedlnění pro odstranění jakýchkoli herniálních výběžků pouze zadním přístupem. Ostatně právě u této možnosti dochází nejčastěji k proliferaci vazivové tkáně.
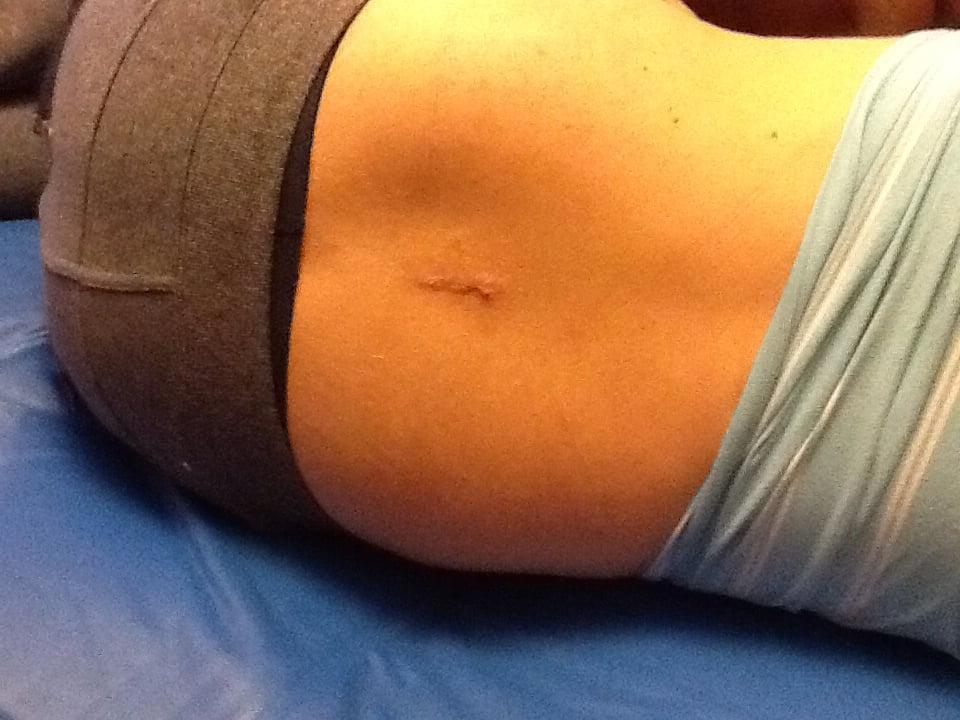
Chirurgická jizva po intervenci pomocí zadního přístupu.
Proto je třeba se při výběru zdravotnického zařízení zaměřit nejen na jeho oblíbenost, ale především na bohaté zkušenosti s chirurgickou léčbou výhřezu meziobratlových plotének s minimální statistikou vývoje FBSS. Jednou z možností je léčba komplikované osteochondrózy a výhřezu meziobratlových plotének v České republice.
Mikrodiscektomie
Mikrodiscektomie (neboli odstranění ploténky z minipřístupu) je nejběžnější metodou chirurgického zákroku pomocí operačního mikroskopu. V tomto případě není ploténka odstraněna spolu s kýlou, ale je eliminována pouze její část, která přímo stlačuje nervové struktury a způsobuje bolest. Samotný přístup se provádí malým řezem, měřeným v milimetrech. Pokud však byla také nejprve provedena neúspěšná mikrodiscektomie, pak ve druhém a dalších případech při provádění stejného zákroku bude riziko relapsu odpovídajícím způsobem vyšší.
Endoskopické odstranění (perkutánní mikrodiscektomie)
Celý název této metody je Perkutánní endoskopická bederní diskektomie (PELD). Její hlavní rozdíl od mikrodiscektomie je v tom, že chirurgové nepoužívají retraktory ani retraktory. Do rány se jednoduše zavede endoskop, a proto nedochází k poranění kůže, podkoží a svalů. Pokud se bavíme o bederní páteři, pak je nejlepší přistupovat ze strany, tzv. transforaminální přístup. Endoskop se pak zavede přes přirozený intervertebrální foramen. Ale pokud má pacient těžké osteofyty nebo destrukci, pak není možný boční přístup. V tomto případě se používá interlaminární verze endoskopu. Postižená část ploténky se odstraní endoskopem.
Na rozdíl od klasické mikrodiscektomie při endoskopickém odstranění nedochází k disekci svalů, ligamentum flavum zůstává intaktní a fasetové klouby nejsou resekovány, byť částečně. To vše umožňuje pacientovi sedět po 2-3 hodinách a nestabilita prakticky nehrozí. Po mikrodiscektomii může pacient sedět až po měsíci a předtím může pouze chodit a stát.
Laserová nukleoplastika
Pokud má pacient malý defekt disku, pak je docela možné odstranit nucleus pulposus, právě ten, který vede k nadměrnému tlaku a prasknutí vláknitého prstence. Tento typ operace nevyžaduje žádné stehy, ale pouze kontrolu rentgenem. Pod touto kontrolou se do disku vloží jehla a poté se aplikuje laserové světlo. Odpařuje tkáň chrupavky a poté ucpe kanál, když je tato laserová LED odstraněna zpět.
Pokud není možné zcela odstranit nucleus pulposus jedním průchodem, pak se postup provádí v několika přístupech. Výsledkem tohoto postupu je dekomprese, to znamená, že tlak uvnitř disku výrazně klesá, jeho objem se zmenšuje a vazivový prstenec přichází na své místo. Tato technika je samozřejmě účinná pouze v případě, že je vazivový prstenec neporušený a nedošlo k jeho prasknutí. Proto se nejúčinnější laser, stejně jako další možnosti nukleoplastiky, používá při léčbě výčnělků, které mohou také způsobit silnou bolest.
Endoprotetika meziobratlové ploténky
V současnosti je nejúčinnějším způsobem radikální léčby výhřezů plotének náhrada ploténky. Má řadu výhod oproti jiným typům chirurgické léčby a ještě více oproti spinální fúzi. Použití endoprotézy zlepšuje pohyblivost, zabraňuje rozvoji nestability, umožňuje rychlou rekonvalescenci po operaci a výrazně zlepšuje kvalitu života.
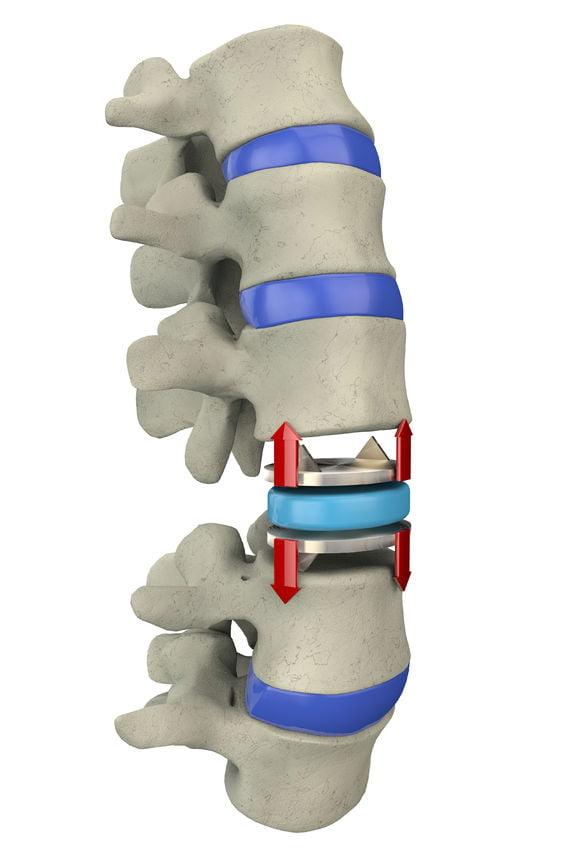
Implantát, který nahrazuje přirozenou ploténku, vydrží velmi dlouho a má možná ještě lepší biomechanické vlastnosti než přírodní ploténky. Koneckonců, i na pozadí úplného zdraví se v nich vyskytují procesy degenerace a dehydratace spojené s celkovým stárnutím těla.

Typy intervertebrálních implantátů.
I přes to, že endoprotetika je nejmodernější metodou, je třeba při hodnocení jejího provedení brát v úvahu kontraindikace. Bohužel právě jednou z těchto kontraindikací je předchozí operace. Protetiku nelze provést, pokud:
- byla provedena laminektomie nebo hemilaminektomie s odstraněním poloviny oblouku;
- pokud byly odstraněny fasetové klouby nebo byla provedena spinální fúze;
- Protetika se nedělá při výrazné nestabilitě v požadovaném segmentu, kdy je posun více než 3 mm v předozadním směru.
MRI po zákrocích.
Existují další kontraindikace, které jsou popsány v odborné literatuře.
Proto při výběru metody primární chirurgické intervence musíte vždy pamatovat na riziko rozvoje syndromu FBSS. Chirurgická léčba by měla být vedena tak, aby v případě nutnosti opakovaného zásahu měl chirurg co nejvíce možností radikální léčby.
Příčiny recidiv kýly a způsoby chirurgické léčby
Na začátek ► Metodická doporučení a vývoj v chirurgii ► Přednášky o chirurgii
Pooperační a recidivující kýly
Hlavní otázky tématu.
1. Charakteristiky klinických projevů u pooperačních a recidivujících kýl.
2. Rysy fungování vnitřních orgánů dutiny břišní a hrudní s p/o kýlou.
3. Metody diagnostiky a diferenciální diagnostika p/o a recidivujících kýl.
4. Zásady předoperační přípravy pacientů s p/o kýlou.
5. Zásady chirurgické léčby p/o a recidivujících kýl
Základní problémy s kontrolou.
1. Anatomie a funkce břišní stěny, její „slabá“ místa.
2. Lokalizace kýl břišní stěny.
3. Příčiny vzniku kýl břišní stěny.
4. Zásady léčby kýl břišní stěny.
Relevance problému. Přes 3 % laparotomií je komplikováno tvorbou pooperačních kýl a po 3 letech se jejich frekvence zvyšuje na 5 %. Často p/o kýla přináší pacientovi mnohem více utrpení než nemoc, pro kterou byl operován. Hlavní podmínkou pro vznik pooperační kýly jakékoli lokalizace je přítomnost defektu v břišní tkáni.
Anatomické a topografické znaky přední stěny břišní a její funkce.
Přední břišní stěna se nachází pod hrudníkem a začíná od okrajů žeberních oblouků. Vpravo a vlevo hraničí s předními axilárními liniemi. Zespodu ohraničený kyčelní kostí a stydkou kostí.
Břišní stěna je jakoby rozdělena na patra dvěma vodorovnými liniemi.
1. linie – probíhá po spodních okrajích žeberních oblouků, nad ní je epigastrická oblast, pod ní je oblast celiakie;
2. linie – spojuje horní vnější kyčelní trny, pod ní je oblast hypogastrická.
Břišní stěna se podílí na aktu dýchání, zajišťuje regulaci nitrobřišního tlaku, chrání břišní orgány před mechanickým poškozením a hraje podpůrnou roli.
Příčiny vzniku a výskytu p/o a recidivujících kýl.
Nejčastěji se p/o kýly rozvíjejí po laparotomii dolní střední části (18,8 %), trans- a pararektálních přístupech ke žlučníku (17,8 %), po operacích dělohy a přívěsků (Pfanenstiel, incize Cherny – 18,7 %), přístup k žlučník dle Kochera – 12,4 %, přístup s expanzí operační rány formou kotvy a dle Rio Branco – 16,8 %.
Na jejich vzniku se podílejí následující faktory: zvýšený nitrobřišní tlak, defekty ve tkáních břišní stěny, zhoršené reparační schopnosti makroorganismu, hnisání rány po předchozí operaci, ligaturní píštěle, eventrace.
Klasifikace.
1. Podle lokalizace:
2. Podle velikosti: malý do 10 cm, střední 11-20 cm, velký 21-25 cm, obří >25 cm.
3. Tvar: polokulovitý, zploštělý, typický;
4. Podle kliniky: volný, neredukovatelný, zdrženlivý.
5. Podle počtu kýlních ústí: 1, 2 a vícenásobné.
6. Podle počtu komor v kýlním vaku: 1, 2 a vícekomorová.
7. Rekurentní a rekurentní.
Klinika, diagnostika p/o a recidivujících kýl.
1. Klinický obraz závisí na stupni dysfunkce vnitřních orgánů, zejména těch obsažených v kýlním obsahu, a na přítomnosti srůstů mezi přední břišní stěnou a vnitřními orgány.
2. U velkých p/o kýl dochází k narušení funkcí břišní stěny. Což je doprovázeno dyspeptickými a dysurickými poruchami, hromaděním chymu v lumen střeva, endogenní intoxikací.
3. Při poruše funkce břišní stěny je nepřímo narušena funkce mimobřišních orgánů.
Diagnostika je založena na:
1. Anamnéza onemocnění 9 nám umožňuje identifikovat vztah příčiny a následku s předchozí operací).
2. Kontrola (identifikujte lokalizaci).
3. Palpace (objasnění lokalizace, redukovatelnost kýly. Počet a velikost kýlních ústí, diferenciální diagnostika s lipomy podkožního tuku). S výraznou podkožní tukovou tkání se snižuje informační obsah palpace.
Dodatečné vyšetření.
Všichni pacienti s p/o ventrální kýlou by měli být vyšetřeni lékařem. S vyšetřením hemodynamiky a funkčních schopností dýchacího systému.
Identifikace extraabdominální patologie diktuje potřebu její korekce před operací.
Předoperační příprava.
Při operaci velkých ventrálních kýl se objem břišní dutiny zmenšuje a úměrně tomu se zvyšuje nitrobřišní tlak. Zvýšení nitrobřišního tlaku v důsledku tlaku na bránici vede ke zvýšení nitrohrudního tlaku a snížení exkurze plic, změně elektrolytické osy srdce.
Na pozadí zvýšeného intraabdominálního tlaku a chirurgického traumatu se vyvíjí střevní paréza. Při paréze se zvyšuje intraluminální tlak v gastrointestinálním traktu a zvyšuje se tvorba a vstřebávání endotoxinů. Zvýšení intraluminálního tlaku v gastrointestinálním traktu vede ke zvětšení objemu střeva a v důsledku toho zhoršuje intraabdominální hypertenzi. Zvyšuje se také tlak v oblasti stehu přední břišní stěny, což může vést k recidivě kýly.
Předoperační příprava by měla zahrnovat:
1. Adaptace dýchacích a oběhových orgánů na zvýšený intraabdominální tlak;
2. Adaptace břišních orgánů a tkání přední břišní stěny na zvýšený intraabdominální tlak;
3. Úplné vyprázdnění gastrointestinálního traktu od obsahu;
4. Stimulace reparačních schopností makroorganismu.
Metody předoperační přípravy.
1. Zaměřeno na přizpůsobení se zvýšenému nitrobřišnímu tlaku:
a) bandážování břišní stěny;
b) piloty se zátěží v oblasti kýlního otvoru;
c) řízená pneumokomprese;
d) zvýšení pneumoperitonea (Mareno, 1953).
2. Předoperační příprava střev:
a) čistící klystýry;
b) antegrádní a retrográdní laváž;
Zajištění podmínek pro provoz.
1. Celková anestezie (s myorelaxancii, epidurální anestezie).
2. Složení operačního týmu.
3. po operaci pobyt na jednotce intenzivní péče nebo jednotce intenzivní péče.
4. Včasná aktivace pacienta a stimulace motoricko-evakuační funkce střeva.
5. Bandážování břišní stěny při časné aktivaci
Plastické metody.
1. Lokální tkáně.
3. Aloplastika: pobřišnice, fascie, aponeuróza, dura mater
4. Heteroplastika (kovová síť, polymery).
5. Xenoplastika (zvířecí tkáň – pobřišnice, dura mater).
Vlastnosti operace bez otevření kýlního vaku podle Banny.
Indikace pro drenáž podkožní rány.
Prevence komplikací z rány, břišních a hrudních orgánů.
Kýla: jak se vyhnout opakování?

Před rokem jste podstoupil operaci tříselné kýly. Stále mám bolestné vzpomínky na dny strávené v nemocnici, samotnou operaci, následnou rehabilitaci – převaz, dietu, uctivý postoj ke svému zdraví: nezvednout nic těžkého, nedělat prudké pohyby atd. Zdálo by se, že je vše za mnou, ale máme tu potíže – bolest je zpět! Po vyšetření lékaři řekli, že došlo k relapsu a je nutná druhá operace. Nejnepříjemnější zprávy! Nejvíc vás ale rozčílí zpráva, kterou jste slyšeli od svého přítele: musel si 3x operovat kýlu! Jaký je důvod? A jak se před takovou noční můrou chránit?
Každý chirurgický zákrok je samozřejmě stresující jak pro člověka, tak pro jeho tělo. Ale pokud dojde k relapsu, pak již není operace možná. Nejprve si ale ujasněme, co je to kýla?
Kýla nastává, když jsou „slabá“ místa v přední břišní stěně nebo v oblasti třísel. Druhá možnost je typická pro muže, což je vysvětleno anatomickým rysem silnějšího pohlaví: spermatická šňůra se nachází v oblasti jejich třísel, která se stává „slabým“ článkem pro tvorbu kýly.
Břišní stěna se skládá z několika vrstev tkáně: horní vrstva kůže, podkoží, omentum, dále aponeuróza (svalová tkáň), která se dělí na přední a zadní vrstvu. Za aponeurózou je pobřišnice. Kýla v břišní stěně vzniká, když aponeuróza praskne a vzniklým otvorem vypadnou střevní kličky. Nebezpečí je, že se mohou kdykoli skřípnout. Osoba pociťuje silnou bolest, nevolnost a možné zvracení. Ale hlavní hrozbou je, že doslova pár hodin po přiskřípnutí se může rozvinout nekróza nebo zánět pobřišnice. Aby se tomu zabránilo, je třeba kýlu včas operovat.
co vás čeká?
Operaci lze provést laparoskopicky, tedy šetrnou metodou. Po takové operaci nedochází k rozsáhlé ráně břišní stěny. A pokud podstupujete druhou operaci, nebo máte již vytvořené srůsty, pak bude nejoptimálnější laparoskopická metoda operace.
Pokud byla vaše počáteční operace provedena bez použití prolenové síťky, s největší pravděpodobností bude druhá operace provedena pomocí této technologie. Neměli byste se toho bát. Technologie je dnes již rozšířená, používá se v případech, kdy není dostatek vlastní tkáně pacienta k uzavření kýlního otvoru (často se to stává při opakované operaci). Potřeba instalovat síťovaný materiál je oprávněná, když je kýlní otvor velmi velký nebo břišní stěna je slabá. Výhodou tohoto přístupu je spolehlivost: do okrajů kýlního otvoru je všita speciální síťka z biologicky inertního materiálu, která jistě zvyšuje pevnost „zpevnění“.
Kdo je na vině?
Možná je na vině fyziologie, že je třeba opakované operace: slabost břišní stěny může být vrozenou vlastností. Jak známo, operace kýly se provádějí i u kojenců.
Obezita je také svým způsobem fyziologickým důvodem: v přítomnosti tukových zásob se svalová tkáň často rozbíhá podél tzv. bílé čáry – to je vertikální čára rozdělující břicho na 2 symetrické poloviny. V tomto místě je přímý břišní sval, jehož části se pod tlakem nadbytečných kilogramů začnou rozcházet v různých směrech.
Ohroženi jsou i starší lidé: síla svalových vláken v průběhu let klesá.
Dalším důvodem je nedodržování lékařských doporučení. V tomto případě si za nutnost opakované operace můžete sami. Běžná situace: po laparoskopické operaci se člověk do týdne cítí zdravý – rána se zahojila, nic nebolí, to znamená, že si můžete dovolit všechno! A to je nebezpečná mylná představa! Pokud byla operace provedena pomocí síťky, pak si můžete být plně jisti svým zdravím až poté, co síťka doroste do svalů. A to se stane nejdříve po určité době od 3 týdnů do 2 měsíců. Pokud se před uplynutím této doby začnete fyzicky zatěžovat, šitá síťka se v břišní dutině posune a poraní tkáň. Síťka má nižší pružnost než živé tkáně, a dokud pevně „nesedí“, neměli byste dělat prudké pohyby, fyzicky se namáhat nebo zvedat více než 5 kilogramů váhy.
To říká náš konzultant, praktikující chirurg na klinice Dostar Med, akreditovaný odborný chirurg Ministerstva zdravotnictví Republiky Kazachstán. Ruslan Zhylkybayuly Izbasarov: „Na rychlost rekonvalescence a absenci recidiv má velký vliv disciplinovanost pacienta: operovaný pacient musí striktně dodržovat všechna doporučení lékaře. Velmi důležitou podmínkou, kterou ne všichni pacienti dodržují, je nošení obvazu.
V praxi často dochází k případům, kdy pacienti porušují pokyny lékaře: někteří se po příchodu domů začnou sprchovat a vykonávat těžké domácí práce. Stehy se zanítí, zotavení se opozdí a v některých případech to končí recidivou.“
Pokud se vše výše uvedené netýká vás, respektujete lékařské příkazy a staráte se o sebe během dlouhých pooperačních měsíců, pak je možné, že příčinou relapsu byla lékařská chyba. Náš konzultant Ruslan Izbasarov k tomu říká: „Potřeba opakování operace často spočívá v neprofesionalitě chirurgů. Všichni praktikující lékaři musí mít nejen vysokoškolské vzdělání, ale také projít určitou školou a získat praxi. V současnosti bohužel panuje trend nedostatečné kontinuity: staří chirurgové odcházejí do důchodu a noví, většinou mladí, plně neovládají dovednost provádění operací. To se přímo týká operací využívajících pletivo, které vyžadují vysoce profesionální přístup. Pokud je síťka umístěna v podkoží, může dojít k odmítnutí – rána začne mokvat, onemocnění se opakuje.“
Jak snížit pravděpodobnost lékařské chyby?
Náš konzultant Ruslan Izbasarov odpovídá: „Algoritmus akce pro osobu, která potřebuje naléhavou operaci, je následující: pacient jde na okresní kliniku, obdrží doporučení přes portál do nemocnice nebo je odvezen sanitkou na chirurgické oddělení. nemocnice. V tomto případě nemá člověk na výběr: prostě musí situaci věřit. Ale pokud má pacient čas, měl by nezávisle shromažďovat informace o operujících chirurgech v této oblasti: navštěvovat fóra, hledat na internetu recenze o chirurgech určitých lékařských institucí. A teprve poté se můžete obrátit na okresní kliniku s žádostí o doporučení do konkrétní nemocnice. Zvláště důležité je to udělat, pokud mluvíme o opakované operaci. Podle Usnesení Ministerstva zdravotnictví a sociálního rozvoje Republiky Kazachstán má dnes každý občan Kazachstánu právo vybrat si nemocnici, kde se mu dostane pomoci v rámci garantovaného objemu lékařské péče.“
Po operaci
Operovaný pacient stráví v nemocnici zpravidla 5–6 dní, stehy se odstraňují 7. den. Pokud mluvíme o opakované operaci, pak se tato doba zvyšuje na 10 dní. Při stanovení doby pro odstranění stehu se bere v úvahu věk (ve stáří dochází k obnově tkáně pomaleji).
Pokud jsou v ráně nějaké zánětlivé změny, může lékař předepsat průběh antibiotické terapie, fyzikální terapie nebo doporučit užívání vitamínů ke zlepšení trofismu tkání.
Po propuštění z nemocnice se pacient musí zaregistrovat na své klinice. Pokud byla operace rozsáhlá, měl by být rozhodnutím lékařské poradní komise převeden na jednodušší práci. To bere v úvahu nejen objem operace, ale také doprovodné patologie: kardiovaskulární onemocnění, arteriální hypertenze atd.
Pokud dodržíte všechna výše uvedená pravidla, pravděpodobnost relapsu bude mnohem menší. Opatruj se!
