Kde léčit spondylodiscitidu.
Obsah [Zobrazit obsah]
Spondylodiscitida kde léčit
Spondylodiscitida: příčiny, příznaky, diagnostika, léčba
Nejčastější onemocnění páteře – osteochondróza – ničí meziobratlové disky, počínaje od okrajů, zvenčí. Existuje však onemocnění, které napadá centrální část „výstelky“ chrupavkové tkáně. Spondylodiscitida je zánětlivé onemocnění infekční povahy. Jeden z projevů nespecifické spondylitidy vede k destrukci koloidní struktury a narušení podpůrné funkce páteře.
Infekční onemocnění páteře se vyskytují ze dvou důvodů:
- pronikání bakterií přes oběhový systém (hematogenní infekce);
- posttraumatická infekce (tato metoda může zahrnovat komplikace po operaci páteře).
- Meziobratlové ploténky zřídka trpí zánětem způsobeným infekcí, protože tkáň chrupavky neobsahuje krevní cévy. Růst vazivového prstence se provádí dělením nespecializovaných buněk „chondroblastu“ na povrchu hyalinní vrstvy koncových destiček (tenké vrstvy mezi kostními tkáněmi obratlů a chrupavčitými tkáněmi disku). Chondroblasty pak dozrávají a diferencují se na chondrocyty. Prostřednictvím těchto stejných desek vstupují do vláknitého kruhu tekutina, glykoproteiny, proteoglykany a minerály. Husté buňky prstencových tkání (chondrocyty) jsou uloženy v mezibuněčné hmotě „matrice“, bohaté na vláknité molekuly kolagenu a amorfní koloidní látku. Ale nucleus pulposus se skládá z koloidního roztoku s vysokým obsahem vody, který poskytuje živné médium pro patogenní bakterie, izolované z oběhového systému, přes které imunitní buňky vstupují do místa infiltrace.
- V mnoha případech je důvodem pronikání patogenních bakterií do centrální části MP disku poranění vazivového prstence. Osteochondróza druhého a vyššího stadia (výskyt výběžků a intervertebrálních kýl) poskytuje bakteriím cestu k průniku přes radiální mikrotrhliny – ruptury ztenčené ploténky.
- Důsledky chirurgického odstranění intervertebrální kýly mohou být pro zdraví stejně nebezpečné jako neúspěšná operace: ve 34 % případů spondylodiscitidy dochází k infekci průtokem krve tkáněmi obklopujícími místo excize vyčnívající části pulposus nucleus .
Původci infekce MP disku jsou ve většině případů stejné pyogenní bakterie, které způsobují nejnebezpečnější léze kostní tkáně (osteomyelitida, tuberkulóza):
- Zlatý stafylokok;
- Pseudomonas aeruginosa;
- E. coli;
- Staphylococcus epidermidis;
- protey;
- Mycobacterium tuberculosis atd.
Hematogenní infekce míšní tkáně je sekundární povahy, protože Nejprve jsou vnitřní orgány hrudníku a břišních dutin a pánve vystaveny bakteriálnímu napadení.
Pro informaci: podle statistik se zánětlivý proces ve středu MP ploténky vyskytuje z nevysvětlitelné příčiny v každém třetím případě.
Spondylodiscitida nejčastěji postihuje děti a dospívající (od 7-8 let do 18-20 let) v období aktivního růstu páteře a také dospělé po 45-50 letech. Jako většina infekčních onemocnění páteře je spondylodiscitida častěji detekována u mužů (60–70 %). Infekční zánět MP ploténky může být (a je) mnohočetný: v případě hematogenní infekce jsou postiženy sousední obratle. Nejčastěji se takové léze vyskytují u dětí ve věku 8-10 let.
Mechanismus vývoje a symptomy
Patogenní mikroorganismy pronikají do centrální části meziobratlové ploténky přes sebemenší poškození vazivového prstence nebo krevních kapilár v hyalinní vrstvě koncové destičky, která se těsně dotýká tekutého „jádra“. Jakékoli porušení integrity matrice se může stát „otevřenou bránou“ pro pyogenní bakterie napadající chondroblasty a chondrocyty. Proteolytické enzymy vylučované bakteriemi ničí proteinovou membránu buněk, což umožňuje „agresivním“ mikroorganismům živit se produkty rozkladu nebo pronikat do cytoplazmy.
Zánětlivě-destruktivní proces začíná u koncových destiček. Poté se hnisavá tavenina, obsahující živé bakterie, lymfocyty, bakteriofágy, antigeny, protilátky a směs enzymů vylučovaných mrtvými bakteriemi a imunitními buňkami, šíří v hustších tkáních vazivového prstence a na nejtenčím místě (ve středu ploténky ) se rozpadá do nucleus pulposus.
Absces v meziobratlovém prostoru vytváří embolus (bublinu) se ztenčenými stěnami, uvnitř kterých zvýšený tlak tekutého obsahu způsobuje bolesti páteře: kořeny míšních nervů signalizují podráždění vytvořené vyčnívajícími okraji vazivového prstence (jako např. s výčnělkem osteochondrózy).
Hnisavý útvar může způsobit infekci zevních měkkých tkání periostu a vazů umístěných v paravertebrálním (paravertebrálním) prostoru.
Průnik exsudátů do míšního kanálu způsobuje vznik epidurálního abscesu, infekci míšních membrán a kompresi míchy. Možné důsledky: svalová paréza, dysfunkce vnitřních orgánů, zhoršená motorická funkce.
Tavení chrupavkové tkáně MP disku nezůstává pouze v meziobratlovém prostoru: aktivní baktericidní útok imunitního systému může poškodit kostní tkáň obratlových těl. Osteolytické enzymy vylučované určitými typy pyogenních bakterií a bakteriofágů ničí povrchové vrstvy osteocytů. Začíná eroze a demineralizace kostní tkáně sousedící s koncovými destičkami. To se může stát předpokladem pro hlubší infekci obratlových těl.
Resorpce abscesu po ukončení imunitní reakce se stává první fází procesu obnovy. Buňky pojivové tkáně nahrazují poškozenou vrstvu chrupavky, která neobnovuje meziobratlovou ploténku. Naopak se opotřebovává méně odolné vazivo a dochází ke kontaktu kostěných těl obratlů.
Povrchově umístěné osteoblasty (nezralé buňky kostní tkáně) se začínají aktivně dělit podél okrajů obratlového těla, diferencují se na plnohodnotné osteocyty a plní se sloučeninami vápníku. Výrůstky („osteofyty“) rostou, dokud nepřilnou k výrůstkům sousedního obratle a vytvoří pevné spojení. Proces vertebrální fúze je doprovázen blokádou míšních nervů, což vede k paralýze a silným bolestem zad a končetin.
Příznaky sekundárních infekčních onemocnění, mezi které patří spondylodiscitida, jsou z hlediska imunitní odpovědi podobné:
- zvýšení teploty (většinou na úroveň subfebrilií, 37,5-38,2o);
- nedostatek chuti k jídlu, ztráta hmotnosti;
- fyzická slabost, letargie;
- bolesti hlavy.
Bolest zad a částí těla závisí na umístění v páteři. V důsledku sevření horních kořenů dochází k zablokování nervových vzruchů ze smyslových receptorů (ostrost pocitů je oslabena až umrtvení). Zablokování dolních kořenů, které přenášejí povelové impulsy z míchy a mozku, má za následek oslabení motorických funkcí končetin a narušení dýchacího, kardiovaskulárního, trávicího, vylučovacího a reprodukčního systému.
Nejčastěji infekčními lézemi trpí bederní a hrudní obratle. Hematogenní infekce z infikovaných orgánů urogenitálního systému a plic (tuberkulózní infekce) je příčinou až 50 % všech známých případů spondylodiscitidy.
Zánět měkkých tkání v paravertebrální oblasti je dán otokem a zvýšeným prokrvením postižené oblasti. Bolestivý syndrom je vyjádřen v tupé otravné bolesti se záchvaty při otáčení a ohýbání. Křeče hlubokých svalů spojujících příčné výběžky narušují držení těla a omezují pohyby postižené části páteře. Dlouhotrvající křeče a dorzomyalgie (bolest zádových svalů) vedou ke špatné cirkulaci, což je místo, kde začíná degenerace svalových vláken.
Spondylodiscitida se může objevit tajně, „maskující se“ jako záchvaty bolesti charakteristické pro osteochondrózu, nespecifickou spondylitidu, spondyloartritidu. Všechny jsou charakterizovány radikulárním syndromem, těžkými záchvaty ischias a torakoalgie. Kromě toho infekční zánět ne vždy způsobuje aktivní imunitní odpověď v těle: zvýšení teploty o 0,5 stupně nebude považováno za plnohodnotný příznak. Lékař učiní závěr o přítomnosti infekce v páteři na základě testů a visoskopických studií.
Vyšetření měkkých tkání páteře pomocí radiografie dává nejednoznačné výsledky: není možné jasně rozlišit porušení integrity disků. Hnisavé tání a tvorbu abscesů lze určit pouze rozostřením obrysů koncových plotének a zkreslením obrysů obratlových těl.
Počítačová tomografie činí obraz vizuálnějším, prezentuje jej na obrazovce monitoru jako trojrozměrný obrázek a umožňuje přesněji posoudit velikost abscesu.
Průzkumné spondylogramy postižené oblasti, provedené pomocí rentgenové jednotky, poskytují vizuální informaci o erozi povrchových vrstev a sklerotizaci kostní tkáně podél okrajů obratlů.
V diagnostice onemocnění páteře je oblíbenější magnetická rezonance (přesněji „nukleární magnetická rezonance“), která je bezpečnější a citlivější než tvrdé rentgenové záření. Na fotografiích se kostní struktury zdají černé, ale měkké tkáně naplněné vodou přenášejí všechny odstíny šedé a bílé. To umožňuje detekovat nejmenší objekty (uzlíky, infiltrace) a sledovat dynamiku vývoje abscesu.
Prvořadým úkolem v případě infekčního zánětu je správně určit typ mikroorganismu, který onemocnění způsobuje. Přítomnost infekce je určena obecnými a klinickými krevními testy:
- zvýšení počtu leukocytů, zvýšení doby sedimentace erytrocytů – standardní testy na přítomnost imunitní reakce;
- zvýšení koncentrace C-reaktivního proteinu indikuje aktivní zánětlivý proces;
- „Pirquetova reakce“: analýza se provádí za účelem vyloučení sekundární tuberkulózy ze seznamu možných onemocnění (15% reakce dává zkreslené výsledky);
Biopsie nebo punkce s odběrem exsudátu z místa zánětu je nejúčinnějším způsobem, jak získat spolehlivé výsledky. Mikrobiologické studie odhalí abnormálně namnožené bakterie a určí koncentraci. Vyseté kultury jsou také testovány na citlivost na antibiotika.
Taktika léčby infekčních onemocnění páteře je založena na konzervativních metodách: medikamentózní terapie, šetrný motorický režim (v extrémních případech imobilizace, tedy klid na lůžku). Spondylodiscitida se léčí podle stejného schématu.
Zpočátku se k ničení agresivní mikrofauny používají antibiotika (cílená, pokud je patogen znám; širokospektrá, pokud je v testech zjištěno více druhů patogenních mikroorganismů a závěr je kontroverzní). Během prvních 2-4 týdnů jsou léky podávány intravenózně. Pokud pak krevní testy (ESR) vykazují pozitivní dynamiku, pacient dostává méně aktivní formy léků.
Když se lékaři domnívají, že infekční záchvat byl potlačen, jsou pacientovi předepsány regenerační léky (chondroprotektory) a nesteroidní protizánětlivé léky. Kromě toho jsou předepsány vitamíny a imunostimulanty.
Imobilizace se doporučuje u pacientů po operaci páteře nebo u těch, jejichž zánět dosáhl významného stadia destrukce ploténky. Pevná kolébka pomáhá udržovat nehybnost.
Chirurgické operace k odstranění abscesu a rekonstrukci disku MP jsou předepsány u 25 % pacientů. Odčerpání exsudátu (drenáž) z centrální oblasti meziobratlového prostoru je nejjednodušší operací u spondylodiscitidy. Drenáž vnitřních vícekomorových abscesů (uvnitř páteřního kanálu) trvá déle, protože je nutné vytvořit přístup přes měkkou nebo kostní tkáň.
Provádí se také laminektomie (odstranění kostních plátů), aby se uvolnily kořeny zpod pokleslých kloubních výběžků. Dekomprese míšních nervů je nejdůležitějším důvodem k provedení operace.
Diskektomie (odstranění zničené ploténky) a korpektomie (odstranění fragmentu obratlového těla) umožňují zcela vyčistit postiženou tkáň. Zavedení distančních štěpů (vyříznutých z kostních struktur odebraných z žeber nebo hřebene kyčelního kloubu) umožňuje, aby se tkáň chrupavky začala zotavovat a titanové struktury, které fixují páteř, dočasně uvolní zatížení postižených obratlů. Rehabilitace trvá od 3 měsíců do šesti měsíců. Prognóza vyléčení spondylodiscitidy je vždy pozitivní.
„NEIRODOC.RU“
„NEIRODOC.RU jsou lékařské informace, které jsou maximálně dostupné pro asimilaci bez speciálního vzdělání a vytvořené na základě zkušeností praktického lékaře.“
Spondylodiscitida

Terminologie.
Osteomyelitida nebo spondylitida páteře je zánět obratle s destrukcí kostní tkáně.
Discitida je zánět meziobratlového disku.
Spinální epidurální absces nebo epidurální absces páteře je absces nebo jednodušeji absces, který se nachází v epidurálním prostoru, to znamená v míšním kanálu, kde se nachází mícha se svými membránami a nervovými kořeny.
Spinální osteomyelitida se zřídka vyskytuje izolovaně a je často kombinována se zánětem meziobratlové ploténky, v takovém případě se hovoří o spondylodiscitidě. Toto je diagnóza, kterou můžete nejčastěji najít ve zprávě z magnetické rezonance nebo ji slyšet od svého ošetřujícího lékaře. U osteomyelitidy páteře jsou postižena nejprve obratlová těla a teprve poté dochází k postižení meziobratlových plotének a u diskitidy jsou zánětem primárně postiženy meziobratlové ploténky a následně se připojují obratlová těla. Spinální epidurální absces se často tvoří na pozadí spinální osteomyelitidy nebo spondylodiscitidy. O spinálním epidurálním abscesu si můžete přečíst v samostatném relevantním článku.
ICD kód 10 pro spondylodiscitidu: M46.2 (vertebrální osteomyelitida); M46.3 (infekce meziobratlové ploténky (pyogenní)); M46.4 (discitis neurčená); M46.5 (jiné infekční spondylopatie); M49.0 (spinální tuberkulóza); M49.1 (brucelózní spondylitida); M49.2 (enterobakteriální spondylitida); M49.3 (spondylopatie u jiných infekčních a parazitárních onemocnění zařazených jinde).
Klasifikace spondylodiscitidy.
V závislosti na morfologických charakteristikách infekčního procesu se rozlišují:
- Hnisavá spondylodiscitida, která podle charakteru průběhu může být akutní nebo chronická;
- Granulomatózní spondylodiscitida (nedochází k hnisání, ale tvoří se nová granulační tkáň), mezi nimiž se podle etiologie (příčiny) rozlišují tři klinické varianty: tuberkulózní spondylodiscitida (mykobakteriální), houbová spondylodiscitida (mykotická), syfilitická spondylodiscitida (spirochetal).
Podle typu vylučované bakteriální flóry:
- Nespecifická spondylodiscitida (stafylokoková, streptokoková, způsobená florou Coli);
- Specifická spondylodiscitida (tuberkulózní, tyfus, kapavka atd.).
Příčiny spondylodiscitidy.
Rizikové faktory:
- Diabetes;
- Intravenózní zneužívání drog;
- Chronické selhání ledvin;
- Alkoholismus;
- Onkologie;
- Infekce močových cest;
- HIV;
- starší pacienti, a to i při absenci jiných specifických rizikových faktorů;
- Jako komplikace operace páteře.
Patogeny.
Nejčastějším původcem spondylodiscitidy je Staphylococcus aureus. Následuje Staphylococcus epidermidis. Byla také popsána řada dalších patogenů. Může se také vyskytnout tuberkulózní spondylodiscitida – Pottova choroba.
Nejčastěji je postižena bederní páteř, dále hrudní, krční a sakrální.
Příznaky spondylodiscitidy.
- Bolestivý syndrom. Bolest v páteři je obvykle střední nebo silná, zhoršuje se při jakémkoli pohybu zad a je obvykle dobře lokalizovaná.
- Neurologické příznaky (pozorované u přibližně 17 % pacientů), které se skládají z poškození nervových kořenů a následně míchy (pouze pokud je zánět nad 1-2 bederními obratli, protože pod těmito obratli není žádná mícha, ale pouze nervové kořeny). Projevuje se v podobě radikulární bolesti, necitlivosti, snížené citlivosti, paréz (slabost končetin) až plegie (nedostatek pohybu v končetinách) a dysfunkce pánevních orgánů (močový měchýř a střeva). Neurologické příznaky u spondylodiscitidy jsou důsledkem komprese nervových struktur buď spinálním epidurálním abscesem nebo fragmenty obratlového těla a meziobratlové ploténky v důsledku patologické zlomeniny.
- Horečka (zvýšená tělesná teplota nad 37,0⁰), hojné pocení a silná zimnice se nevyskytují u každého, pouze u přibližně 30–50 % pacientů.
Diagnóza spondylodiscitidy.
Metody diagnostiky spondylodiscitidy:
- Přítomnost symptomů popsaných výše;
- Obecný krevní test: počet leukocytů je obvykle v normálním rozmezí, zřídka přesahuje 12,0×10, ESR (sedimentace erytrocytů) ve většině případů více než 9 mm/h;
- Hemokultura pro bakteriální flóru je v některých případech užitečná k určení patogenu;
- Zvýšený C-reaktivní protein v krvi;
- Diaskintet se používá k vyloučení tuberkulózních lézí páteře, zahrnuje provedení intradermálního testu, který u osob s tuberkulózní infekcí způsobí specifickou kožní reakci, je účinnější než test Mantoux;
- PCR diagnostika tuberkulózy (polymerázová řetězová reakce), velmi citlivá metoda, jejíž podstatou je identifikace v testovaném materiálu nikoli samotného infekčního agens, ale částice jeho DNA;
- MRI (magnetická rezonance) je metodou volby, povinná v diagnostice spondylodiscitidy, spinální osteomyelitidy a diskitidy, prokazuje postižení prostoru ploténky a obratlového těla, umožňuje vyloučit paravertebrální nebo epidurální spinální abscesy, je málo informací pro stanovení fúze kostí;
- CT (počítačová tomografie) – také umožňuje vyloučit paravertebrální nebo spinální epidurální abscesy, je informativnější pro spinální osteomyelitidu, která často doprovází spinální epidurální absces;
- Biopsie – pokusit se získat přímé kultury z disku nebo obratlového těla na postižené úrovni. Je možné provést buď perkutánní biopsii v lokální anestezii, nebo získat biopsii při otevřené operaci. Volbu optimální taktiky provádí váš neurochirurg.
Léčba spondylodiscitidy.
Konzervativní léčba spondylodiscitidy.
V 75 % případů stačí léčba antibiotiky a znehybnění páteře korzetem. Imobilizace pravděpodobně neovlivňuje konečný výsledek, ale obvykle poskytuje rychlejší úlevu od bolesti a umožňuje rychlejší návrat k aktivitě.
Ve většině případů je nejprve předepsán přísný klid na lůžku.
Pokud není původce a zdroj spondylodiscitidy neznámý, pak je nejpravděpodobnější Staphylococcus aureus. V tomto případě se antibiotika vybírají empiricky podle následujícího schématu: cefalosporiny III generace + Vankomycin + Rifampicin (mohou existovat kontraindikace, musíte se poradit s lékařem!). Vankomycin je předepsán pod povinným sledováním hladiny kreatininu v krvi. Antibiotika se mění v závislosti na výsledcích kultivace nebo detekci zdroje.
Léčba intravenózními antibiotiky se obvykle provádí po dobu asi 4–6 týdnů a poté se převede na tabletové formy antibiotik na dalších 4–6 týdnů nebo se léčba intravenózními antibiotiky provádí až do normalizace ESR a poté se přejde na tabletové formy antibiotik. Chtěl bych vás upozornit na skutečnost, že obvykle ESR zůstává po dlouhou dobu vysoká, i když patogen již není přítomen.
Chirurgická léčba spondylodiscitidy.
Vyžaduje se pouze v přibližně 25 % případů.
Indikace k chirurgické léčbě spondylodiscitidy:
- Je-li diagnóza nejasná, zvláště je-li silné podezření na nádor, lze provést biopsii perkutánní jehlou pod rentgenovým vedením nebo otevřenou biopsii.
- Nutnost dekomprese nervových struktur, zejména při výskytu spinálního epidurálního abscesu nebo reaktivních výrůstků granulační tkáně či patologické fraktury obratlového těla.
- V některých případech je nutná radikální sanitace a stabilizace páteře, např. při patologické zlomenině obratlového těla a/nebo vzniku kyfotické deformity páteře.
Operace se neprovádí u pacientů s těžkou vaskulární patologií, septickým stavem, těžkou doprovodnou patologií, u kterých je výsledek operace spojen s vysokým rizikem mortality
Metody chirurgické léčby.
pro zvětšení klikněte na obrázek  Přední discektomie a korpektomie. 1-tělo obratle; 2-klecový; 3-titanová deska. pro zvětšení klikněte na obrázek
Přední discektomie a korpektomie. 1-tělo obratle; 2-klecový; 3-titanová deska. pro zvětšení klikněte na obrázek  Laminektomie kliknutím na obrázek jej zvětšíte
Laminektomie kliknutím na obrázek jej zvětšíte  Laminektomie s transpedikulární fixací. 1-tělo obratle; 2-obratlový oblouk; 3-titanový šroub; 4-laminektomie.
Laminektomie s transpedikulární fixací. 1-tělo obratle; 2-obratlový oblouk; 3-titanový šroub; 4-laminektomie.
- Přední discektomie (odstranění meziobratlové ploténky) a korpektomie (odstranění obratlového těla) s radikálním odstraněním infikované tkáně a instalací autograftu z hřebene kyčelního křídla nebo resekovaného (odstraněného) žebra nebo speciální titanové klece ke stabilizaci páteř. Rozsáhlé odstranění přední části páteře často vytváří velké defekty a negativně ovlivňuje stabilitu páteře. Byla prokázána účinnost použití titanových klecí pro stabilizaci páteře u zánětlivých lézí. Neexistují žádné nežádoucí účinky spojené s používáním klecí v přítomnosti aktivní purulentní nebo tuberkulózní flóry. Radikální sanitace a obnovení stability páteře jsou nezbytnou podmínkou pro odstranění infekce a vytvoření kostního bloku.
- K nouzové dekompresi nervových struktur může postačovat zadní laminektomie (odstranění obratlového oblouku). Laminektomie je obvykle doprovázena stabilizací páteře, protože se může vyvinout nestabilita. Tedy provádí se transpedikulární fixace (TPF) – do obratlových těl se přes kořeny oblouků (pedikuly) zavádějí titanové šrouby, které se pak připevňují podélnými trámy a někdy i příčným. Pokud je detekován hnis, je nebezpečné provádět TPF, protože kovová struktura je stále cizí těleso a může vést k chronicitě hnisavého procesu. V tomto případě se TPF obvykle provádí jako druhý krok až po zhojení epidurálního abscesu. Při absenci průkazu vertebrální osteomyelitidy se nestabilita po jednoduché laminektomii nebo jednoúrovňové hemilaminektomii a antibiotické léčbě obvykle nevyvine. Pokud je zjištěn hnis, operace končí instalací drenážního a proplachovacího systému přítoku a odtoku. Pokud je identifikována pouze granulační tkáň, není nutná instalace proplachovacího systému.
Výsledek spondylodiscitidy.
Výsledek spondylodiscitidy je obvykle dobrý a je charakterizován úplným uzdravením.
Fatální následky spondylodiscitidy jsou pozorovány především u starších pacientů a pacientů s paralýzou před operací v důsledku rozvoje komplikací, jako je plicní embolie (PE), sepse, pneumonie, urologická infekce a další.
Zlepšení závažných neurologických deficitů je vzácné, i když je operace provedena do 6 až 12 hodin od jejího vzniku.
U mladých pacientů bez neurologického deficitu bývá výsledek příznivý.
- Neurochirurgie / Mark S. Greenberg; pruh z angličtiny – M.: MEDpress-inform, 2010. – 1008 s.: ill.
- Praktická neurochirurgie: Průvodce pro lékaře / Ed. B.V. Gaidar. – Petrohrad: Hippokrates, 2002. – 648 s.
- Ziyatdinov, K. M. Diagnostika a chirurgická léčba tuberkulózní spondylitidy / K.M. Znyatdinov, V.N. Lavrov, A.B. Kozhevnikov II So., vědecký. tr./ MNIIT.- M., 1998 P.
- Kornilov B.M., Ovchinnikov O.D., Minichev S.B. a další Hnisavá-zánětlivá onemocnění obratlů a meziobratlových plotének // Léčba pacientů s purulentně-septickými komplikacemi úrazů. Prokopyevsk, 1997 S.
- Lavrov, V.N., Nové technologie“ o chirurgické léčbě tuberkulózní spondylitidy / V.N. Lavrov // Problém. Tuberkulóza -2002 č. 2.-S.
- Morozov A.K., Vetrile S.T., Kolbovsky D.A. a další Diagnostika nespecifických zánětlivých onemocnění páteře // Vestn. traumatol. a ortoped. jim. N.N. Priorová. č. 2 2006 S.
Materiály na stránkách mají za úkol seznámit Vás s charakteristikou onemocnění a nenahrazují osobní konzultaci s lékařem. Mohou existovat kontraindikace pro použití jakýchkoli léků nebo lékařských postupů. Nemůžete se samoléčit! Pokud je něco s vaším zdravím, poraďte se s lékařem.
Máte-li dotazy nebo připomínky k článku, zanechte komentáře níže na stránce nebo se zapojte do fóra. Odpovím na všechny vaše otázky.
Přihlaste se k odběru novinek na blogu a také sdílejte článek s přáteli pomocí sociálních tlačítek.
Při použití materiálů z webu je aktivní reference povinná.
Proč vzniká spondylodiscitida? Jaké jsou její příznaky? Jak se vyléčit?
Infekční patologický proces v páteři, nazývaný spondylodiscitida, postihuje ploténky mezi obratli a poté kostní dřeň. Léčba by proto měla být zahájena již při prvních příznacích, jinak vzniknou komplikace.
Spondylodiscitida postihuje obratle umístěné na obou stranách nemocné meziobratlové ploténky. Toto onemocnění je obvykle komplikací chronického procesu v těle a objevuje se tam, kde disky umístěné mezi obratli již byly postiženy patologiemi.
Proč vzniká?
Příčiny spondylodiscitidy jsou:
- cizí předmět vstupující do páteře;
- chronická prostatitis;
- infekce traktu, které vylučují moč;
- operace;
- zranění.
Symptomatologie onemocnění
Spondylodiscitida se vyskytuje hlavně v důsledku komplikací po operaci, například po dokončení terapie lumbosakrálního syndromu. Příznaky onemocnění začínají pacienta obtěžovat 14 dní po odstranění kýly mezi obratli.
V místě odstranění kýly mezi obratli se může objevit zánět a aseptický proces. V některých případech se hnis hromadí v obratlích.
Nejčastěji se u tohoto onemocnění bolesti zad pociťují v křížové kosti a kříži, ale mohou vyzařovat do břišní dutiny, stehen nebo hýždí. Tento proces může trvat od 10 dnů do 1 měsíce.
Pokud nejsou léčebná opatření předepsána včas, spondylodiscitida může ovlivnit jiné orgány a jejich systémy. Pokud dojde k sepsi, patogenní bakterie se rozšíří po celém těle, což může způsobit smrt pacienta.
Jak se zotavit?
Abyste se vyhnuli komplikacím se spondylodiscitidou, měli byste se poradit se zkušeným lékařem. Osoba s diagnózou tohoto onemocnění musí co nejdříve jít do nemocnice. Protože klid na lůžku je nutný.
K úlevě od bolesti zad se používají analgetika. Svalové křeče uvolňují svalová relaxancia. Aseptická spondylodiscitida je léčena antibakteriálními léky.
Po ukončení terapie prováděné v nemocničním prostředí lékaři doporučují fyzioterapii a masáže. Pokud je však situace pokročilá, je indikován chirurgický zákrok.
Preventivní opatření
Každé nemoci je snazší předcházet, než ji léčit a eliminovat všechny její následky. Aby se zabránilo dlouhodobé léčbě páteře pro spondylodiscitidu, je třeba přijmout preventivní opatření.
V tomto případě je důležitá dostatečná hladina minerálů a vitamínů přijatých tělem. Po konzultaci s kvalifikovaným odborníkem můžete používat doplňky stravy.
Dobrou prevencí tohoto onemocnění je použití terapeutických cvičení. Speciální gymnastická cvičení vám umožní udržet páteř pružnou a chráněnou před nebezpečnými neduhy po dlouhou dobu. Závodní chůze je velmi užitečná. Důležitá je správně organizovaná plocha na spaní: poloměkká matrace a obdélníkový polštář.
Nevystavujte tělo průvanu a podchlazení. Přispívají totiž ke vzniku velkého množství závažných onemocnění. Aby se zabránilo rozvoji intervertebrální kýly, je nutné používat kontrastní sprchu, vést aktivní životní styl a být pozorný k vlastnímu imunitnímu systému.
Kromě všeho výše uvedeného je nutné urychleně léčit infekce, protože mohou způsobit zánět a výskyt hnisu na obratlích. Měli byste se vyhnout přílišnému namáhání páteře, proto je nejlepší nezvedat těžké předměty.
Spondylodiscitida je závažné onemocnění, které výrazně zhoršuje kvalitu života pacienta. Aby se zabránilo takovému vývoji, je nutné:
- prevence různých topologických procesů páteře;
- provádění fyzických cvičení;
- posílení imunitního systému.
Pokud se objeví příznaky tohoto onemocnění, měli byste se poradit s lékařem pro optimální léčbu.
Chronická spondylodiscitida páteře
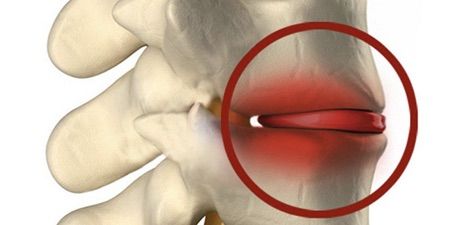
Spondylodiscitida je charakterizována zánětlivým poškozením chrupavkové tkáně meziobratlových plotének. Onemocnění je často spojeno s bakteriální nebo virovou infekcí nebo se vyskytuje na pozadí autoimunitních a traumatických procesů. Včasné vyšetření a komplexní léčba mohou odstranit příčinu patologie, identifikovat příznaky a zabránit relapsům onemocnění. Na klinice Dr. Dlina používáme moderní léčebné metody, které jsou schváleny předními odborníky světové praxe.
Mechanismus vývoje nemoci
Chronická spondylodiscitida se u lidí vyvíjí z určitých důvodů. Patří mezi ně poranění páteře, dlouhodobé virové a bakteriální infekce, osteochondróza, nestabilita obratlů, autoimunitní a revmatoidní patologie. Lékaři identifikují rizikové faktory, jejichž přítomnost zvyšuje pravděpodobnost vzniku onemocnění několikrát:
- Fyzická nečinnost, sedavý způsob života. Tyto stavy jsou charakterizovány dystrofií a atrofií svalů a chrupavkové tkáně v meziobratlových ploténkách.
- Chronická infekční onemocnění.
- Zakřivení páteře, poruchy držení těla, vedoucí k nesprávnému rozložení zátěže na jednotlivé segmenty páteře.
- Ortopedické patologie nohou, nerovnováha velkých kloubů.
- Těžké sportovní aktivity, nadměrná fyzická práce.
Identifikace konkrétní příčiny a rizikových faktorů je nezbytná pro stanovení správné léčby. Doporučuje se kontaktovat kliniku při prvních známkách poruch. Pokud symptomy pacienta přetrvávají delší dobu, je terapie méně účinná. V tomto případě může pacient zaznamenat časté recidivy bolesti.
Jaké příznaky jsou charakteristické pro onemocnění?
Chronická spondylodiscitida je konečným stádiem onemocnění, které má charakteristické příznaky. Hlavním příznakem je akutní bolest v zádech, která se zesiluje při jakémkoli pohybu a fyzické aktivitě. Kůže nad lézí je hyperemická v důsledku zvýšeného průtoku krve v kapilárách. To vede k mírnému otoku měkkých tkání, které jsou bolestivé při palpaci. V důsledku těžkého zánětu stoupá tělesná teplota pacienta a objevují se příznaky syndromu intoxikace: bolesti hlavy, celková slabost, nevolnost.
Příznaky chronické spondylodiscitidy závisí na tom, která část páteře je postižena. Při zánětu v cervikální oblasti pacient pociťuje převládající bolesti v oblasti krku a týlu a dochází ke snížení pohyblivosti hlavy. V důsledku zhoršené mozkové cirkulace má pacient celkovou únavu, ospalost, zhoršenou paměť. S progresí zánětu se rozvíjejí neurologické příznaky ve formě senzorických poruch a snížení svalové síly.
Poškození hrudní oblasti je často důsledkem plicních onemocnění. Hlavní stížností je bolest v oblasti lopatek, která se zesiluje hlubokým dýcháním, kašlem a fyzickou aktivitou. U pacientů s osteochondrózou je detekována spondylodiscitida bederní páteře. Degenerativní procesy v meziobratlových ploténkách vedou k zánětlivým změnám a útlaku obratlových těl. Stav je charakterizován bolestí.

Úspěšnost léčby závisí z 90 % na zkušenostech a kvalifikaci lékaře.
Bezplatná konzultace a diagnostika s lékařem
- Chiropraktik
- Vertebrolog
- Osteopat
- Neurológ
Při konzultaci provádíme důkladnou diagnostiku celé páteře a každého segmentu. Zjistíme, které segmenty a nervové kořeny jsou zapojeny a způsobují symptomy bolesti. Na základě výsledků konzultace poskytujeme podrobná doporučení léčby a případně předepisujeme další diagnostiku.
Provedeme funkční diagnostiku páteře
Provedeme manipulaci, která výrazně uleví od bolesti
Vytvoříme individuální léčebný program
Diagnóza onemocnění
Vyšetření na chronickou synovitidu je komplexní. Začíná se prohlídkou u lékaře. Odborníci na klinice předepisují následující studie:
- laboratorní krevní test (CBC, biochemické parametry a další);
- bakteriologické metody pro identifikaci původce onemocnění, stanovení jeho citlivosti na antibiotika;
- mikroskopické vyšetření patologického výtoku;
- ultrazvuková diagnostika postižené oblasti;
- Rentgenové vyšetřovací metody.
Obrovská role při stanovení diagnózy je věnována posouzení umístění léze, odborné analýze příznaků onemocnění a hlavních stížností pacienta. Lékaři studují anamnézu pacienta, zjišťují známky patologie, zkoumají důležitou lékařskou dokumentaci a výsledky minulých screeningů.
V případě potřeby se na diagnostice podílejí specializovaní specialisté. Na základě výsledků vyšetření můžete získat všechny potřebné informace, rozhodnout o další taktice léčby a vypracovat schéma prevence exacerbací chronické synovitidy.
Léčba onemocnění
Na naší klinice je léčba chronické reaktivní synovitidy prováděna kvalifikovanými lékaři pomocí složitých postupů. Taktika se volí podle stavu pacienta a diagnostických výsledků. V případě exacerbace se chronická forma onemocnění léčí povinnou imobilizací končetiny a udržuje ji v převážně zvýšené poloze.
Při identifikaci infekčních patogenů se používají metody tryskového oplachu hnisavého kloubu roztoky antibiotik. Při rozsáhlém patologickém procesu se provádí punkce, odsávání výpotku s další drenáží. Naše klinika má moderní vybavení, které nám umožňuje bojovat se synovitidou co nejúčinněji, minimálně traumaticky a pohodlně. Zkušenosti lékařů pomáhají poskytovat vysoce profesionální služby v oboru ortopedie.
Po určení příčiny onemocnění je léčba předepsána po dobu 2-3 měsíců. Postižená končetina je imobilizována. Mezi konzervativní metody patří léky proti bolesti, protizánětlivé, antibakteriální léky, fyzioterapie (terapie rázovou vlnou, terapie HIL, osteopatie, manuální techniky, masáže). V počáteční fázi jsou účinné intraartikulární injekce, lokální léčivé sloučeniny, elektroforéza s hydrokortisonem nebo novokainem a UHF.
V případě purulentní formy patologie se šlacha otevře a vypustí. Někdy je nutné lokálně podávat moderní antibakteriální látky, které rychle zmírňují zánět, snižují bolest a potlačují rozvoj infekčního procesu. Pokud je konzervativní terapie neúčinná, je indikováno použití chirurgických technik.
Vypreparují se zúžené kanály, otevřou se dutiny naplněné hnisem, vypustí se a napíchnou se tam antibiotika. Charakter operace je stanoven individuálně, na základě klinického obrazu. Hlavní věcí je včas odhalit synovitidu, aby se mohla léčit. V tomto případě se vyhneme masivní chirurgické intervenci.
Aby se zabránilo kontrakturám a omezení pohyblivosti kloubů po operaci, odborníci provádějí soubor rehabilitačních opatření k rozvoji šlach, obnovení výživy a krevního oběhu v tkáních. Kvalifikovaní fyzioterapeuti, rehabilitační specialisté a ortopedi pracují s pacienty a spolupracují, aby pomohli pacientům vrátit se k aktivnímu životnímu stylu a zabránili rozvoji komplikací v budoucnu.
Zdravotnický personál kliniky využívá fyzioterapii: elektroforézu s léky (novokain, jodid draselný), terapeutické kloubní punkce, fonoforézu, magnetoterapii, terapii rázovou vlnou, masážní techniky, cvičební terapii. Léčba zahrnuje korekci základních patologií, které vyvolaly rozvoj chronického zánětlivého procesu.
Terapie Di-Tazinem spočívá ve fixaci aplikace v místě bolesti. Při osvícení laserem proniká léčivá kompozice, kterou je aplikace impregnována, hluboko do postižených tkání, čímž podporuje regeneraci, normalizuje krevní oběh, lymfatickou drenáž a urychluje regenerační procesy.
Pokud dojde k nevratným změnám ve strukturách kloubu, provádí se chirurgické odstranění synoviální membrány. Tato operace je maximálně šetrná, málo traumatická a bezpečná. Lékaři organizují pro všechny své pacienty vysoce kvalitní rehabilitační opatření, která zkracují dobu zotavení, minimalizují rizika vzniku nepředvídaných situací a odstraňují jakékoli nepohodlí.
Schůzku a konzultaci na klinice si můžete domluvit hned teď, když nám zavoláte nebo zanecháte žádost na webových stránkách s uvedením vašich kontaktních údajů.
Doporučuje nás 94 % pacientů.
Děkujeme za Vaši důvěru a Váš výběr.
