Posttraumatická epilepsie způsobuje příznaky diagnóza léčba.
Obsah [Zobrazit obsah]
Posttraumatická epilepsie způsobuje symptomy diagnostika léčba
Fenomén, jako je epilepsie po úrazu hlavy, je bez problémů rozpoznán podle příznaků a křeče způsobené TBI vyžadují speciální léčbu.

Rozvoj bolestivých záchvatů po úrazu je typický pro osoby, které mají počáteční predispozici k epilepsii. Lékaři se setkávají s případy, kdy se takoví pacienti dříve setkali s epilepsií toho či onoho typu a po úrazu hlavy se záchvaty obnovily nebo zesílily. Těžké poranění mozku nebo „přesné“ poškození neuronů však vede ke vzniku epilepsie i u původně zdravých lidí.
Záchvaty, které se objevují v důsledku onemocnění, se liší v síle. Mohou být téměř neviditelné a nepřekáží, ale mohou být také silné a životu nebezpečné.
Příčiny
Traumatická epilepsie se nevyskytuje u každého s TBI po obdržení poranění hlavy, musíte podstoupit neurologické vyšetření, abyste zjistili, zda existuje riziko rozvoje onemocnění.
Záchvaty je třeba očekávat u lidí s následujícími charakteristikami:
- rozsáhlé oblasti neuronální smrti;
- ischemie určitých oblastí mozku;
- hematomy – subdurální, intracerebrální;
- depresivní zlomeniny kostí lebky;
- kóma;
- zranění od střelné zbraně.
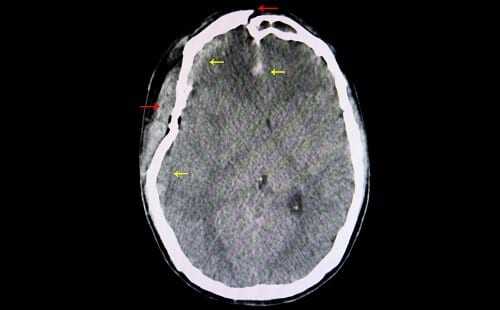
Záchvaty by neměly být očekávány bezprostředně po zranění. Zpravidla přicházejí po odeznění akutního stavu, kdy se místo odumřelé zdravé tkáně tvoří jizvy.
Kromě přímého výskytu epilepsie v důsledku traumatického poranění mozku, rizika rozvoje onemocnění a těžké léčby po úderu do hlavy jsou následující faktory:
- onemocnění endokrinního systému;
- alkoholismus;
- užívání určitých léků;
- genetická predispozice;
- onemocnění nervové tkáně;
- anomálie ve struktuře mozkových cév.
Osoba bez odchylek od normy, vedoucí zdravý životní styl, má nízkou šanci na rozvoj epileptického syndromu. Vše samozřejmě závisí na závažnosti poranění, ale obnova mozkových funkcí u takových pacientů je znatelně rychlejší.
Příznaky
Charakteristickým znakem onemocnění jsou záchvaty, které se vyskytují s různou frekvencí. Navíc mohou být spojeny s poraněním hlavy, a to i lehkým.

Pokud bylo zranění doprovázeno ztrátou vědomí nebo hematomem, pak jsou křeče po tomto s největší pravděpodobností způsobeny zraněním. Děti vyžadují pozornost: jejich lebeční kosti jsou měkké a po nárazu např. na roh postele je poškození navenek těžké postřehnout.
Křeče se mohou projevit jen nepatrně a nezasahují do života a rekonvalescence. Existují však i plnohodnotné křečovité záchvaty, které jsou zdraví i životu nebezpečné.
Z hlediska prognózy má hmotnost vliv na závažnost a délku trvání záchvatů. Pokud po úderu do hlavy epilepsie na konci období rekonvalescence nezmizí, bude její léčba nějakou dobu trvat.
Často se nějakou dobu před útokem (od 20 sekund do 1-3 hodin) objevují příznaky, které jsou předzvěstí bolestivého stavu. Říká se jim aura.
Běžné projevy aury:
- nevolnost;
- těžká úzkost bez zjevného důvodu;
- poruchy chuti k jídlu;
- bolest žaludku
- nespavost;
- bolesti hlavy;
- silná podrážděnost;
- deprese.

Každý člověk si vytvoří svůj vlastní seznam spouštěčů, které vyvolávají rozvoj záchvatu. Zpravidla se jedná o konzumaci alkoholu, hlasité zvuky, záblesky světla, silný stres, fyzické přetížení.
Samotné útoky se mohou lišit v síle a projevech. Ne vždy se najdou křečové projevy.
Možné příznaky epileptického záchvatu po poranění hlavy:
- ztráta vědomí;
- dočasná ztráta orientace v prostoru;
- krátkodobá amnézie;
- svalové záškuby;
- házení hlavou;
- nedobrovolné hlasité zvuky;
- pěna z úst;
- nedobrovolná defekace a močení;
- nedobrovolné záškuby končetin;
- dočasné zmrazení je absenční variantou epilepsie.
Epileptické záchvaty se mohou objevit měsíce po úrazu, takže lidé s TBI by měli být sledováni.

Jakákoli odchylka od obvyklého chování, pocitu vlastního těla, by měla člověka znepokojovat.
Následky
I když je epilepsie vyjádřena ve vzácných, život nezasahujících záchvatech bez křečí, musí být léčena. Protože, aniž by se to fyzicky projevilo, poškozuje fungování mozku a vyvolává degradující změny osobnosti.
Časté následky traumatické epilepsie:
- ostré časté změny nálady;
- postupně se zhoršující paměť;
- změny osobnosti;
- ztráta logického myšlení;
- vzhled mánie;
- demence.
Člověk přestává rozumně myslet, trpí jeho orientace v prostoru a čase. Často se rozvíjí agresivita nebo deprese.
Většině následků se lze vyhnout, pokud je léčba zahájena včas. A v budoucnu se vyvarujte faktorů, které záchvaty vyvolávají.
diagnostika
Lidé, kteří dostali TBI, musí být vyšetřeni nejen před léčbou, ale také po ukončení léčby. A pak pravidelně navštěvovat neurologa alespoň další rok, aby sledoval stav.
Když se u člověka objeví záchvaty, je vyžadováno široké neurologické vyšetření, které se skládá z následujících fází:
- Objasnění klinického obrazu. Během průzkumu se zjišťuje síla a frekvence záchvatů, jejich typické znaky a vyvolávající příčiny.
- EEG elektroencefalografie pomáhá zjistit fakt epilepsie i mezi záchvaty.
- MRI je neurozobrazovací metoda, která ukazuje degradační změny v mozkové kůře, nádory, cysty a nahromadění tekutin, které ovlivňují stav pacienta.
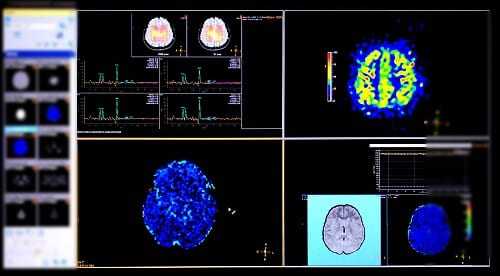
V akutním období, první hodiny po úrazu, je indikována echoencefalografie hlavy. Metoda je dostupná a informativní z hlediska identifikace intrakraniálních hematomů.
Po obdržení výsledků studie lze předepsat terapii.
Léčba
Léčba poúrazové epilepsie se liší od léčby jejích ostatních variant: je nutné korigovat vzniklé poškození mozku. Terapie se provádí konzervativními metodami a je zaměřena na odstranění záchvatů, které mohou ovlivnit funkci mozku. Pokud budete dodržovat všechna doporučení lékaře, můžete se spolehnout na úplné vyléčení.
Léky jsou předepisovány přísně každému pacientovi v dávkách přijatelných pro každý případ. Průběh léčby může trvat měsíce až 5 nebo více let.
Používají se antikonvulzivní léky:
- lamotrigin;
- levetiracetam;
- klonazepam;
- depakine;
- defenin;
- karbamazepin.
Kromě toho jsou předepisovány léky ke zlepšení zásobování krví a nápravě existujícího poškození.
Kromě pravidelného užívání léků musí pacient změnit svůj životní styl tím, že se vzdá škodlivých faktorů. Prospěšná je i přiměřená pohybová aktivita schválená lékařem a speciální dieta, urychlující rekonvalescenci.
Byl tento článek užitečný?
Můžete se přihlásit k odběru našeho newsletteru a dozvědět se spoustu zajímavých věcí o léčbě nemoci, vědeckých úspěších a inovativních řešeních:
Jak lze tento článek vylepšit?
Užitečné odkazy
Články a zprávy
Nadpisy
Tagy
O nás

Materiály zveřejněné na této stránce mají informační charakter a jsou určeny pro vzdělávací účely. Návštěvníci stránek by je neměli používat jako lékařskou radu. Stanovení diagnózy a volba léčebné metody zůstává výhradní výsadou Vašeho ošetřujícího lékaře! Medroz LLC nenese odpovědnost za možné negativní důsledky vyplývající z použití informací zveřejněných na webu newneuro.ru Přihlaste se ke konzultaci
Informace na webu slouží pouze pro informační účely. Veškeré materiály a ceny uvedené na stránkách nejsou veřejnou nabídkou definovanou ustanovením čl. 437 Občanský zákoník Ruské federace. Pro přesné informace kontaktujte prosím personál kliniky nebo navštivte naši kliniku.
Posttraumatická epilepsie

Lékaři považují poranění lidského mozku za možnou příčinu epilepsie. U 10 až 20 % pacientů, kteří utrpěli traumatické poranění mozku, se rozvine posttraumatická epilepsie.
Posttraumatická epilepsie
Toto onemocnění je závažným a závažným problémem, který může nemocnému výrazně zkomplikovat život. Posttraumatická epilepsie se vyznačuje sociálně-psychologickými důsledky.
Je třeba vzít v úvahu, že pokud užíváte antiepileptika dlouhodobě, existuje vysoká pravděpodobnost nežádoucích účinků, navíc náklady na takové léky jsou velmi vysoké a celá léčba může způsobit prodlouženou psychickou maladaptaci pacienta.
Dodání diagnózy
Pojem „posttraumatická epilepsie“ není schopen odhalit celou škálu epileptických stavů, které jsou spojeny s traumatickým poraněním mozku, protože se zásadně liší z hlediska prognózy vývojových mechanismů. Diagnóza „posttraumatické epilepsie“, která je založena pouze na souvislosti mezi traumatickým poraněním mozku a epileptickými záchvaty, které se po něm objevují, je často krajně pochybná. Odborníci se neshodnou na léčbě a prevenci epileptických záchvatů po traumatu.
Je třeba mít na paměti, že epileptické záchvaty po úrazech a posttraumatická epilepsie jsou různá onemocnění.
Epileptický syndrom traumatického původu neboli posttraumatické epileptické záchvaty zahrnuje jakýkoli záchvat epilepsie nebo několik záchvatů, které se rozvinuly po poranění hlavy.
 Posttraumatické epileptické záchvaty, časné i pozdní
Posttraumatické epileptické záchvaty, časné i pozdní
Odborníci rozlišují časné a pozdní posttraumatické epileptické záchvaty. Časné se objevují v akutním období traumatického poranění mozku, zejména během jednoho až dvou týdnů po poranění.
Pozdní se projevují atakami pozorovanými jeden až dva týdny po úrazu. V tomto případě je poškození způsobeno volnými radikály a excitotoxicitou, která je způsobena hromaděním glutamátu.
Diagnostiku posttraumatické epilepsie komplikuje skutečnost, že údaje z EEG vyšetření jsou neinformativní, není vždy možné určit prognózu rozvoje tohoto typu epilepsie.
Pokud se po úrazu hlavy začnou objevovat epileptické záchvaty, musíte nejprve odstranit podezření na intrakraniální hematom a kontuzi mozku. S tím pomůže elektroencefalografie.
Prevence a léčba

Nedávné studie zjistily, že pokud jsou antiepileptika užívána dlouhodobě jako profylaxe v akutním období traumatického poranění mozku, nijak to nesníží možnost budoucího rozvoje posttraumatické epilepsie. Pokud se tedy neberou v úvahu další faktory a charakteristiky poranění, je užívání antiepileptik nevhodné.
Podání antiepileptik v prvním týdnu po úrazu (akutní období) však prokazatelně snižuje riziko rozvoje časných záchvatů epilepsie. Taková léčba se často doporučuje po dobu 1-2 týdnů u lidí s vysokým rizikem rozvoje epilepsie:
- pokud se vyvine intrakraniální hematom,
- pokud existují pronikavé a střelné kraniocerebrální rány,
- pokud se vyskytují fokální hemoragické modřiny, stejně jako depresivní zlomeniny lebky,
- pokud pacient zneužívá alkohol.
Antiepileptika jsou účinnou a nezbytnou léčbou časných epileptických záchvatů. Toto doporučení je oprávněné, i když se výsledky traumatického poranění mozku (smrt, invalidita) významně nemění.
Posttraumatická epilepsie se rozvíjí v důsledku kortikálního poškození, je to druh nespecifické reakce na skutečný úder, který dopadá na jakýkoli lalok mozku. Časné epileptické záchvaty po úrazu pozorujeme přibližně u 3 % dětí (můžete číst zde) a 2 % dospělých.
Standardní přístupy k léčbě epilepsie jsou zohledňovány i v léčbě posttraumatické epilepsie.
Pokud se u člověka objeví první a jediný epileptický záchvat, nebo pravděpodobně poúrazový záchvat, je to důvod k provedení příslušného vyšetření a pozorování, ale ještě ne důvod k předepisování antiepileptické léčby.

Podle moderního pojetí farmakoterapie nemusí epilepsie nutně znamenat úplné odstranění záchvatů za každou cenu. Stojí za připomenutí, že přijatelné úrovně kontroly záchvatů se dosahuje hlavně léčbou posttraumatické epilepsie pomocí léků uvedených níže.
Léky používané k účinné léčbě a prevenci následných záchvatů posttraumatické epilepsie:
- Valproáty, například Depakine,
- karbamazepin,
- difenin.

Specializace: Neurolog, Epileptolog, Lékař funkční diagnostiky 15 let praxe / Lékař I. kategorie.
Posttraumatická epilepsie
- Sekce:Termíny začínající na E
- | Email |
- | Těsnění
Posttraumatická epilepsie jsou trvalé, opakované epileptické záchvaty vyplývající z traumatu, které jsou hlavními klinickými důsledky TBI. Obvykle jsou křečovité povahy.
Objevují se časné záchvaty a samotná posttraumatická epilepsie. Záchvaty, které se objevují po dobu několika týdnů. po TBI, významně nezvyšují riziko rozvoje posttraumatické epilepsie. Vyvíjí se přibližně u 11–20 % pacientů, kteří prodělali TBI. Za kritickou dobu pro vznik posttraumatické epilepsie se považuje prvních 18 měsíců. po TBI.
Jedním ze spouštěcích bodů rozvoje posttraumatického epileptického syndromu jsou ložiska primárního poškození, která vznikají převážně ve frontotemporálních oblastech mozku s následným zde vznikem epileptogenního ložiska. Strukturální změny v mozkové látce v oblasti epileptického ohniska se liší od ultrastrukturálních až po hrubé adhezivní jizvy.
Přítomnost pouze ložiska traumatického poranění mozku však nelze považovat za dostatečnou pro rozvoj epileptického syndromu. Přeměna primárních poranění na epileptické ložisko s jeho specifickými klinickými projevy je do značné míry dána výsledným komplexem faktorů TBI (útlum aktivačních systémů mozkového kmene a zvýšená aktivita synchronizačních systémů mozku).
Vznik posttraumatické epilepsie u pacientů, kteří prodělali uzavřený TBI, je doprovázen specifickým rozpadem struktury nočního spánku, který se projevuje výrazným prodloužením doby „pomalého“ spánku a také porušení jejich kvalitativní distribuce napříč cykly. Potlačení a „snížení“ paroxysmální aktivity během „rychlovlnného“ spánku nám umožňuje považovat spánkový systém „rychlých vln“ za jedinečný mechanismus jeho potlačení. Zjištěné rozdíly v intenzitě záchvatové aktivity v různých fázích nočního spánku umožňují doporučit polygrafický záznam nočního spánku jako jednu z metod pro určení lokalizace epileptického ložiska.
Posttraumatická epilepsie je charakterizována řadou klinických forem, které jsou do značné míry spojeny s charakteristikami poškození mozku (otřes mozku, modřina, komprese). U pacientů, kteří utrpěli kontuzi mozku, převládá fokální typ epileptických záchvatů; u pacientů, kteří utrpěli otřes mozku nebo kompresi mozku – generalizované a sekundární generalizované typy záchvatů. Jejich klinické projevy mají aktuální a diagnostický význam při určování lokalizace zóny traumatického poranění mozku (viz Konvulzivní syndrom u TBI).
Nejinformativnější pro diagnostiku posttraumatické epilepsie je EEG, které odhaluje charakteristické ložiskové a mozkové dráždivé změny. Subklinické epileptické poruchy na EEG jsou fokální vrcholy, „ostré“ vlny. Tyto změny mohou ustoupit, stabilizovat se nebo se přeměnit v epileptický syndrom. Takové změny na EEG mají velký prognostický význam. Riziko rozvoje posttraumatické epilepsie je vysoké, pokud komplexy vrchol-vlna, vrcholy nebo ostré vlny nahrazují fokální delta aktivitu nebo přetrvávají a zvyšují se během 3-6 měsíců. a další po TBI.
Když se rozvine posttraumatická epilepsie, na EEG není žádný alfa rytmus; Na pozadí polyfázických a monofázických pomalých vln je pozorována různá epileptická aktivita (špičky, ostré vlny, komplexy vrchol-pomalé vlny v kombinaci s pomalými vlnami). Fokální abnormality EEG jsou charakterizovány monofázickou delta aktivitou střídající se s rytmem theta a skupinami ostrých vln nebo polyfázickou pomalou aktivitou střídající se se skupinami ostrých potenciálů. K objasnění ložiskových změn a lokální diagnostice předního epileptického ložiska se používají aktivační metody (hyperventilace, světelná rytmická stimulace, aktivace nočním spánkem, farmakologické zátěže seduxenem, relanium, podpora synchronizace bioelektrické aktivity).
Pro predikci vývoje posttraumatické epilepsie se bere v úvahu: doba trvání kómatu (více než 24 hodin); topografie léze (poškození motorické zóny, mediobazálních oblastí frontálních a temporálních laloků); intrakraniální hematom; přítomnost subdurálního hematomu; epileptické záchvaty po dobu 2-3 týdnů. po TBI; vitální poruchy při přijetí; hrubé poruchy hemisféry a kranibazálního kmene po 1 měsíci. po zranění; modřiny převážně bazálních částí mozku nebo modřiny převážně parietotemporálních částí mozku; porodní patologie; depresivní zlomeniny; vysoký index paroxysmální aktivity na EEG po 1 měsíci. po zranění; generalizovaná theta aktivita po 1 měsíci. po zranění; vysoký index paroxysmální aktivity po 3 měsících. po zranění; přítomnost fokální theta aktivity po 3 měsících. po zranění; vysoký index paroxysmální aktivity po XNUMX měsících. po zranění; anamnéza zneužívání alkoholu.
CT znaky pro predikci rozvoje posttraumatické epilepsie: oblasti snížené hustoty mozkové hmoty po 3 měsících. po zranění; difuzní dilatace komorového systému po 3 měsících. po zranění.
Uvedené znaky by však neměly být brány v úvahu jako absolutní Pouze zvyšují riziko vzniku posttraumatické epilepsie a vyžadují preventivní antiepileptickou léčbu (pagluferal v noci a další) po dobu 1-2 let pod EEG monitorováním.
Medikamentózní léčba rozvinuté posttraumatické epilepsie by měla být prováděna nepřetržitě několik let a někdy i celý život. Při absenci epileptických známek po dobu 2-3 let a normalizaci EEG je přípustné postupné ukončení systematické antiepileptické terapie.
Mezi hlavní léky používané k léčbě poúrazové epilepsie patří barbituráty (deriváty kyseliny barbiturové – fenobarbital, hexamidin, benzonal, gluferal, pagluferal aj.); používají se téměř u všech forem epileptických záchvatů. Dále se používají benzodiazepiny (diazepam, nitrazepam, klonazepam). Diazepam se vyrábí pod různými názvy: seduxen, valium, relanium, sibazon, mandrozep a další.
Karbamazepin (finlepsin, stazepin, tegretol, mazetol) je lékem volby u psychomotorických a psychosenzorických záchvatů.
Kyselina valproová a její sodná sůl (Depakine, Konvulex) jsou zásadně novými léky volby u absenčních záchvatů, stejně jako u sekundárních generalizovaných epileptických záchvatů.
L-DOPA 200-500 mg denně se používá jako adjuvans k léčbě posttraumatické epilepsie (psychomotorické, psychosenzorické a sekundárně generalizované záchvaty). Metabolická terapie je vhodná, aby pomohla normalizovat trofismus změněných neuronů a ovlivnit stav neuronových membrán. Podle indikací se provádí protizánětlivá, absorbovatelná terapie. V některých případech se u často se opakujících epileptických záchvatů, které nejsou potlačeny medikamentózní terapií a zneschopňují postižené, používají stereotoxické léčebné metody.
Efekt léčby poúrazové epilepsie závisí nejen na správně organizované medikamentózní terapii, ale také na dodržování režimu a diety pacienta (omezení příjmu tekutin, kuchyňské soli, zvýšení příjmu bílkovin, zejména mléčných, vitamínů, vyhýbání se alkoholu příjem, který zvyšuje křečovou připravenost).
Posttraumatická epilepsie příčiny, příznaky, způsoby léčby a prevence
Obsah článku
Příznaky
Příznaky se mohou objevit buď bezprostředně po traumatickém poranění mozku, nebo po nějaké době, například o rok později. K útokům dochází častěji po intenzivní fyzické aktivitě, silném stresu a požití alkoholu. Existuje několik příznaků, které předcházejí útoku:
Příčiny
Provokujícími faktory pro rozvoj posttraumatické epilepsie jsou poranění hlavy, jako jsou:
- otřást;
- zranění;
- zranění, například v důsledku střely do hlavy;
- uzavřená zlomenina lebky;
- stlačení lebeční kosti;
- chyba chirurga při operaci mozku.
Epilepsie se rozvíjí v 15-20 % případů těchto lézí. Riziko výskytu se zvyšuje:
- mladý věk, protože nervový systém dětí není plně formován;
- závislost na alkoholických nápojích;
- onemocnění centrálního nervového systému, endokrinního systému;
- nedostatečná fyzická aktivita;
- onemocnění kardiovaskulárního systému;
- užívání drog;
- kóma po zranění;
- poruchy metabolismu.
Odrůdy
Epileptické záchvaty po úrazu hlavy jsou rozděleny do 3 kategorií.
- Při generalizovaném záchvatu se křeče šíří po celém těle. Doprovázeno ztrátou vědomí, možnými záškuby různých částí těla, házením hlavy dozadu, křikem, pěnou u úst, pomočováním. Když útok skončí, oběť může být dezorientovaná v prostoru.
- Fokální typ záchvatů je charakterizován záškuby části svalů, obvykle na jedné straně těla.
- Absenční epilepsie není doprovázena příznaky. Ke ztrátě vědomí dochází při nedostatečné reakci na jakékoli podněty.
Podle charakteru průběhu může být posttraumatická epilepsie:
diagnostika
Počáteční fází diagnózy je sběr anamnézy od pacienta. Jeho příbuzní kontrolují známky doprovázející záchvaty. Diagnózu ovlivňuje frekvence záchvatů a jejich délka. Dále lékař předepíše hardwarový test. Pomocí elektroencefalografie se zjišťují příznaky onemocnění v intervalech mezi záchvaty a ohniskem onemocnění. Kvůli nepřesnosti nebo nedostatečným informacím může být nutné, aby pacient podstoupil magnetickou rezonanci. Umožňuje identifikovat integritu mozkových struktur, přítomnost nebo nepřítomnost nádorů, nahromadění tekutin a abscesy.
