Léčba srdečního syndromu WPW.
Obsah [Zobrazit obsah]
Léčba srdečního syndromu WPW
Wolff-Parkinson-White syndrom (WPW syndrom) je klinický elektrokardiografický syndrom charakterizovaný preexcitací komor podél dalších atrioventrikulárních drah a rozvojem paroxysmálních tachyarytmií. WPW syndrom provázejí různé arytmie: supraventrikulární tachykardie, fibrilace nebo flutter síní, síňová a komorová extrasystola s odpovídajícími subjektivními příznaky (palpitace, dušnost, hypotenze, závratě, mdloby, bolesti na hrudi). Diagnostika WPW syndromu je založena na EKG datech, 24hodinovém monitorování EKG, EchoCG, TEE, EPI. Léčba WPW syndromu může zahrnovat antiarytmickou terapii, transezofageální stimulaci a katetrizační RFA.

Přehled
Wolff-Parkinson-White syndrom (WPW syndrom) je syndrom předčasné excitace komor, způsobený vedením vzruchů podél dalších abnormálních vodivých svazků spojujících síně a komory. Prevalence WPW syndromu je podle kardiologie 0,15–2 %. WPW syndrom je častější u mužů; ve většině případů se projevuje v mladém věku (10-20 let), méně často u starších lidí. Klinický význam WPW syndromu spočívá v tom, že v jeho přítomnosti často dochází k rozvoji závažných poruch srdečního rytmu, které ohrožují život pacienta a vyžadují speciální léčebné postupy.

Příčiny WPW syndromu
WPW syndrom je podle většiny autorů způsoben zachováním akcesorních atrioventrikulárních spojení v důsledku neúplné kardiogeneze. V tomto případě dochází k neúplné regresi svalových vláken ve fázi tvorby vláknitých prstenců trikuspidální a mitrální chlopně.
Normálně u všech embryí v raných fázích vývoje existují další svalové dráhy spojující síně a komory, ale po 20. týdnu vývoje se postupně ztenčují, zkracují a zcela mizí. Při narušení tvorby vazivových atrioventrikulárních prstenců jsou svalová vlákna zachována a tvoří anatomický základ WPW syndromu. Navzdory vrozené povaze akcesorních AV spojení se WPW syndrom může poprvé objevit v jakémkoli věku. U familiární formy WPW syndromu je pravděpodobnější výskyt mnohočetných akcesorních atrioventrikulárních spojení.
Klasifikace WPW syndromu
Podle doporučení WHO se rozlišuje fenomén a syndrom WPW. Fenomén WPW je charakterizován elektrokardiografickými známkami vedení vzruchu podél akcesorních spojek a komorové preexcitace, avšak bez klinických projevů AV reciproční tachykardie (re-entry). WPW syndrom označuje kombinaci komorové preexcitace se symptomatickou tachykardií.
S přihlédnutím k morfologickému substrátu se rozlišuje několik anatomických variant WPW syndromu.
I. S přídatnými svalovými AV vlákny:
- procházející akcesorní levou nebo pravou parietální AV junkcí
- procházející aortálně-mitrálním fibrózním spojením
- vycházející z úponu pravé nebo levé síně
- spojené s aneuryzmatem Valsalvova sinu nebo střední žíly srdce
- septální, paraseptální superior nebo inferior
II. Se specializovanými svalovými AV vlákny („svazky Kenta“) pocházejícími z rudimentární tkáně podobné struktuře atrioventrikulárního uzlu:
- atrio-fascicular – vstup do pravé větve svazku
- vstupu do myokardu pravé komory.
Existuje několik klinických forem WPW syndromu:
- a) manifestující – s trvalou přítomností delta vlny, sinusového rytmu a epizod atrioventrikulární reciproční tachykardie.
- b) intermitentní – s přechodnou komorovou preexcitací, sinusovým rytmem a verifikovanou atrioventrikulární reciproční tachykardií.
- c) skrytá – s retrográdním vedením přes přídavnou atrioventrikulární spojku. Elektrokardiografické známky WPW syndromu nejsou detekovány, existují epizody atrioventrikulární reciproční tachykardie.
Patogeneze WPW syndromu
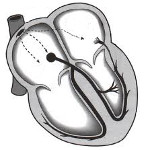
WPW syndrom je způsoben šířením vzruchu ze síní do komor podél dalších abnormálních vodicích drah. V důsledku toho dochází k excitaci části nebo celého komorového myokardu dříve, než když se impuls šíří obvyklým způsobem – podél AV uzlu, svazku a větví His. Předexcitace komor se na elektrokardiogramu projeví ve formě dodatečné vlny depolarizace – vlny delta. Interval PQ(R) se zkracuje a doba trvání QRS se prodlužuje.
Když do komor dorazí hlavní vlna depolarizace, zaznamená se jejich kolize v srdečním svalu ve formě tzv. konfluentního komplexu QRS, který se poněkud deformuje a rozšiřuje. Atypická excitace komor je doprovázena porušením sledu repolarizačních procesů, což se na EKG projevuje v podobě posunutí segmentu RS-T nesouhlasného s komplexem QRS a změnou polarity vlny T .
Výskyt paroxyzmů supraventrikulární tachykardie, fibrilace síní a flutteru u WPW syndromu je spojen se vznikem kruhové vlny vzruchu (re-entry). V tomto případě se impuls podél AB uzlu pohybuje v anterográdním směru (od síní ke komorám) a po dalších drahách v retrográdním směru (z komor do síní).
Příznaky WPW syndromu
Klinická manifestace WPW syndromu se vyskytuje v kterémkoli věku, jeho průběh může být asymptomatický. WPW syndrom je doprovázen různými poruchami srdečního rytmu: reciproční supraventrikulární tachykardie (80 %), fibrilace síní (15-30 %), flutter síní (5 %) s frekvencí 280-320 tepů. za minutu Někdy se s WPW syndromem vyvinou méně specifické arytmie – síňová a komorová extrasystola, komorová tachykardie.
Záchvaty arytmie se mohou objevit pod vlivem emočního nebo fyzického stresu, zneužívání alkoholu nebo spontánně, bez zjevného důvodu. Při arytmickém záchvatu se objevují pocity bušení srdce a srdeční zástavy, kardialgie a pocit nedostatku vzduchu. Fibrilace a flutter síní jsou doprovázeny závratěmi, mdlobami, dušností a arteriální hypotenzí; při progresi do fibrilace komor může dojít k náhlé srdeční smrti.
Paroxysmy arytmie u WPW syndromu mohou trvat několik sekund až několik hodin; někdy se zastaví samy nebo po provedení reflexních technik. Prodloužené paroxysmy vyžadují hospitalizaci pacienta a zásah kardiologa.
Diagnóza WPW syndromu
Při podezření na WPW syndrom se provádí komplexní klinická a instrumentální diagnostika: 12svodové EKG, transtorakální echokardiografie, Holterovo monitorování EKG, transezofageální stimulace, elektrofyziologické vyšetření srdce.
Elektrokardiografická kritéria pro WPW syndrom zahrnují: zkrácení PQ intervalu (méně než 0,12 s), deformovaný QRS komplex a přítomnost delta vlny. Denní monitorování EKG se používá k detekci přechodných poruch rytmu. Ultrazvuk srdce odhalí souběžné srdeční vady a kardiomyopatii.
Provádění transezofageální srdeční stimulace u WPW syndromu umožňuje prokázat přítomnost dalších převodních drah a vyvolat záchvaty arytmie. Endokardiální EPI umožňuje přesně určit lokalizaci a počet dalších drah, ověřit klinickou formu WPW syndromu, vybrat a zhodnotit účinnost medikamentózní terapie nebo RFA. Diferenciální diagnostika WPW syndromu se provádí pomocí bloků raménka.
Léčba WPW syndromu
Při absenci paroxysmů arytmie WPW syndrom nevyžaduje zvláštní léčbu. V případě hemodynamicky významných ataků doprovázených synkopou, anginou pectoris, hypotenzí a přibývajícími známkami srdečního selhání je nutná okamžitá externí elektrická kardioverze nebo transezofageální stimulace.
V některých případech jsou pro zastavení záchvatů arytmií účinné reflexní vagové manévry (masáž karotického sinu, Valsalvův manévr), nitrožilní podání ATP nebo blokátorů kalciových kanálů (verapamil), antiarytmika (prokainamid, ajmalin, propafenon, amiodaron). V budoucnu je pacientům s WPW syndromem indikována kontinuální antiarytmická léčba.
V případě rezistence na antiarytmika a rozvoje fibrilace síní se provádí katetrizační radiofrekvenční ablace přídatných drah vedení pomocí transaortálního (retrográdního) nebo transseptálního přístupu. Účinnost RFA u WPW syndromu dosahuje 95 %, riziko relapsu je 5–8 %.
Prognóza a prevence WPW syndromu
Pacienti s asymptomatickým WPW syndromem mají příznivou prognózu. Léčba a pozorování jsou vyžadovány pouze u osob s rodinnou anamnézou náhlého úmrtí a profesních indikací (sportovci, piloti apod.). Pokud se vyskytnou stížnosti nebo život ohrožující arytmie, je nutné provést celou řadu diagnostických vyšetření k výběru optimální léčebné metody.
Pacienti s WPW syndromem (včetně těch, kteří podstoupili RFA) vyžadují dohled kardiologa-arytmologa a kardiochirurga. Prevence WPW syndromu je sekundární a spočívá v antiarytmické terapii k prevenci rekurentních epizod arytmií.
WPW syndrom
Přehled
WPW syndrom popř Wolff-Parkinson-White syndrom spojené s předčasnou excitací komor, která je způsobena vedením impulsů podél dalších abnormálních srdečních drah, které spojují síně a komory. Syndrom předčasné ventrikulární excitace je častější u mužů a poprvé se objevuje hlavně v mladém věku (10-20 let). Mnohem méně často se syndrom projevuje u lidí vyšší věkové skupiny. Prevalence je 0,15-2%.
Klinický význam Wolff-Parkinson-Whiteova syndromu spočívá ve vysokém riziku rozvoje závažných poruch rytmu, které při absenci vhodně zvolené terapie mohou vést ke smrti.
Je obvyklé rozlišovat mezi dvěma pojmy – Fenomén WPW и WPW syndrom. Při WPW fenoménu pacient nemá žádné klinické příznaky a pouze na EKG je patrné předbuzení komor a vedení vzruchů přídavnými spoji. Se syndromem jsou změny na EKG doprovázeny symptomatickou tachykardií. Kód WPW syndromu podle MKN 10 je I45.6.
Patogeneze
Histologicky se další vodivé dráhy jeví jako tenká filamenta umístěná v pracovním myokardu síní. Vlákna spojují myokard síní a komor přes atrioventrikulární rýhu a obcházejí strukturu normálního převodního systému srdce.
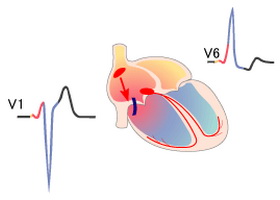
U WPW syndromu dochází k excitaci části nebo celého komorového myokardu dříve, než když impulsy procházejí standardní cestou přes větve a svazky His, přes atrioventrikulární uzel. Na elektrokardiogramu se komorová preexcitace odráží jako delta vlny – další vlny depolarizace. Zároveň se zvětšuje šířka QRS komplexu, zkracuje se PQ interval.
Srážka hlavní depolarizační vlny a další vlny delta vede k vytvoření konfluentního komplexu QRS, který se rozšiřuje a deformuje. Po atypické excitaci komor dochází k narušení sledu repolarizačních procesů, což vede ke vzniku diskordantního QRS komplexu na EKG. Tím se změní polarita vlny T a posune se segment RS-T.
Vznik kruhové vlny excitace (re-entry) vede k takovým poruchám rytmu jako fibrilace и flutter síní, paroxysmální supraventrikulární tachykardie. V tomto případě se impuls pohybuje v anterográdním směru podél AV uzlu ze síní do komor a podél dalších drah v retrográdním směru – z komor do síní.
Klasifikace
Existují 4 klinické formy WPW syndromu:
- Projevující se forma. Charakterizovaná přítomností konstantní delta vlny, která je zaznamenána u 0,15-0,20 % běžné populace. Zaznamenává se retrográdní a antegrádní vedení podél dalších drah.
- přerušovaná forma. Charakterizované přechodnými známkami preexcitace, nejčastěji detekovanými klinickými údaji.
- latentní forma. Známky preexcitace jsou zaznamenány pouze tehdy, když jsou síně (hlavně levá síň) stimulovány přes koronární sinus během invazivní EPI (elektrofyziologické studie). Při masáži karotického sinu nebo injekci může dojít ke zpomalení vedení vzruchů AV uzlem Propranolol, verapamil.
- Skrytá forma. Charakteristická je pouze retrográdní síňová preexcitace. Paroxyzmy fibrilace síní a antidromické tachykardie vedené dalšími vodivými cestami nejsou pozorovány. EKG v sinusovém rytmu nevykazuje žádné známky WPW syndromu.
Existují 3 fáze onemocnění:
- I – krátkodobé ataky (trvající méně než půl hodiny) ortodromické tachykardie. Útoky jsou reflexivně zastaveny.
- II – frekvence a trvání záchvatů se zvyšuje (z půl hodiny na 3 hodiny). Záchvaty se zastavují užitím jednoho antiarytmika spolu s užitím vagové testy. Aby se zabránilo vzniku paroxysmální tachykardie, používá se léková terapie.
- III – časté ataky ortodromické tachykardie, trvající déle než 3 hodiny.
Zaznamenávají se ataky fibrilace síní nebo komor a ataky komorové tachykardie. Poruchy převodního systému srdce se objevují ve formě bloků raménka, syndrom nemocného sinusu, antiventrikulární blokády. Je zaznamenána rezistence na antiarytmika.
Existuje několik anatomických variant syndromu s ohledem na morfologický substrát:
Syndrom s přídatnými svalovými atrioventrikulárními vlákny:
- procházející vazivovým přechodem z aorty do mitrální chlopně;
- procházející akcesorním parietálním atrioventrikulárním spojením (vlevo nebo vpravo);
- spojené s aneuryzmatem střední žíly srdce nebo sinus Valsalva;
- vycházející z ouška síně (vpravo nebo vlevo);
- probíhající podél paraseptálních, septálních, dolních nebo horních vláken.
Syndrom s Kentovými snopci (specializovaná svalová atrioventrikulární vlákna). Svazky jsou tvořeny z rudimentární tkáně podobné struktuře AV uzlu:
- vstup do myokardu pravé komory;
- vstup do pravé větve svazku (atriofascikulární).
Příčiny
Patologie je způsobena přítomností dalších abnormálních impulzních drah, které vedou excitaci ze síní do komor. Wolff-Parkinson-White syndrom není v žádném případě spojen se strukturálními změnami v srdci. Pacienti však mohou vykazovat některé vrozené anomálie vývoje srdce spojené s dysplazií pojivové tkáně:
V některých případech je syndrom spojen s vrozenými srdečními vadami:
V literatuře je popis rodinných variant WPW. Onemocnění se může projevit v jakémkoli věku, nebo se neprojeví v průběhu života vůbec. Některé faktory mohou vyvolat nástup syndromu:
- závislost na pití kávy;
- stres;
- kouření;
- zneužívání alkoholických nápojů;
- časté emoční přebuzení.
Onemocnění musí být odhaleno co nejdříve, aby se zabránilo rozvoji komplikací.
Příznaky WPW syndromu
Průběh onemocnění může být zcela asymptomatický. Klinické příznaky se mohou objevit náhle v jakémkoli věku. Syndrom předčasné ventrikulární excitace je doprovázen různými poruchami srdečního rytmu:
- reciproční supraventrikulární tachykardie (80 %);
- fibrilace síní (15-30 %);
- flutter síní s frekvencí 280–320 tepů za minutu (5 %).
Mohou být také zaznamenány méně specifické arytmie:
Arytmie může být vyvolána fyzickým nebo emočním stresem, konzumací alkoholu nebo specifických látek. Porušení se může vyvinout spontánně, bez zjevného důvodu. Při záchvatu se dostavuje pocit nedostatku vzduchu, bolest, chlad končetin, pocit propadání srdce nebo naopak zrychlený tep. Při flutteru síní a fibrilaci se objeví následující:
Při progresi ventrikulární fibrilace může dojít k náhlé smrti.
Paroxysmální arytmie může trvat několik sekund až několik hodin. Někdy se útoky zastaví samy, v některých případech jsou účinné reflexní techniky. U déletrvajících záchvatů je poskytována pomoc ve 24hodinové nemocnici.
Testy, diagnostika a instrumentální příznaky WPW syndromu
Při biochemickém krevním testu je nutné stanovit hladinu elektrolytů: draslíku a sodíku.
Příznaky WPW syndromu na EKG:
- zkrácení PR intervalu (méně než 120 ms);
- nesouhlasné změny v T vlně a ST segmentu ve vztahu ke směru QRS komplexu na EKG;
- rozšíření komplexu QRS v důsledku jeho konfluentní povahy (více než 110-120 ms);
- přítomnost známek vedení podél dalších drah na pozadí normálního sinusového rytmu (přítomnost vlny delta).
Transtorakální echokardiografie provádí k vyloučení vrozených vad a anomálií srdce, k vyloučení/potvrzení přítomnosti krevních sraženin v dutinách srdce.
Invazivní EPI. Elektrofyziologická studie se provádí pro:
- ověření klinické AVRT;
- určení způsobu jeho indukce a odlehčení;
- diferenciální diagnostika s fibrilací síní, flutterem síní, intraatriální tachykardie, zkušební tachykardie, AVNRT (atrioventrikulární nodální reciproční tachykardie).
Transezofageální stimulace umožňuje vyvolat záchvaty arytmie, prokázat přítomnost dalších cest. U endokardiálního EPS lze přesně určit počet dalších převodních drah, jejich lokalizaci, ověřit klinickou formu onemocnění a zvolit další taktiku léčby (medikace nebo radiofrekvenční ablace).
V případě AVRT s aberací raménka a v případě antidromické tachykardie se provádí diferenciální diagnostika s komorovou tachykardií.
Léčba WPW syndromu
Speciální léčba při absenci paroxysmů arytmií u Wolff-Parkinson-Whiteova syndromu se neprovádí. Transesofageální stimulace a externí elektrická kardioverze se provádějí u hemodynamicky významných záchvatů, které jsou doprovázeny:
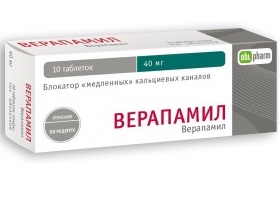
V určitých případech je možné ataku arytmie samostatně zastavit pomocí reflexních vagových testů (Valsalvův manévr, masáž karotického sinu). Efektivní aplikace verapamil, nitrožilní podávání ATP, užívání antiarytmik (propafenon, Novokainamid, Amiodaron). U pacientů s anamnézou záchvatů arytmie je indikována kontinuální antiarytmická léčba.
Příčiny, příznaky, komplikace a znaky léčby WPW srdečního syndromu
Jakékoli poruchy spojené s fungováním kardiovaskulárního systému vyžadují pozornost a podrobné vyšetření při prvních příznacích. Patří mezi ně WPW syndrom. Tento fenomén Wolff-Parkinson-White je vzácný. Vyskytuje se především u dětí a mladých lidí do 20 let. Pravděpodobnost setkání s patologií po 20 letech je minimální.

Jev má své vlastní číslo podle Mezinárodní klasifikace nemocí (ICD). Toto porušení má kód podle MKN 10 I45.6.
Patologické funkce
Všechny nemoci známé medicíně jsou konvenčně rozděleny do 3 kategorií:
- rozšířené a dobře známé;
- nejnovější formy onemocnění;
- vzácný.
WPW syndrom má třetí kategorii. Onemocnění je velmi vzácné, a proto nebyla vyvinuta účinná diagnostika a léčba. To ale neznamená, že by lékaři postrádali metody, které mohou pomoci se s poruchou vyrovnat.
WPW syndrom je vrozená vada charakterizovaná tvorbou extra svalových snopců na srdečních svalech u dětí a starších pacientů. Nervový elektrický impuls prochází těmito svazky a obchází obvyklou cestu, jako u člověka bez této patologie.
Při tomto typu obejití impulsu je narušen srdeční rytmus a objevují se známky tachykardie. Po dlouhou dobu pacient nepociťuje žádné stížnosti a cítí se dobře.
Příznaky syndromu SVC se vyskytují hlavně u mladých lidí. To komplikuje otázku diagnózy, protože organizace vyšetření ve školách a školkách ponechává mnoho přání. Potenciální pacienti, kteří o přítomnosti patologie nevědí, k lékařům nechodí a na přítomnost onemocnění se většinou přijde náhodou při běžném kardiogramu.
Syndrom se nemusí projevit po mnoho let. Ale nemoc bude okamžitě detekována na EKG. Z preventivních důvodů se proto rodičům doporučuje pravidelně brát své děti na vyšetření.

tvar
Kvalifikovaní specialisté nemohou vždy přesně diagnostikovat syndrom SVC, protože tento jev má mnoho společného s:
- hypertenze;
- ischemické onemocnění;
- myokarditida atd.
Patologie nemá žádné specifické příznaky, pacienti se cítí normálně a občasné zvýšení srdeční frekvence je obvykle připisováno únavě nebo stresu. Není možné přesně určit, co onemocnění způsobuje.
Z tohoto důvodu je WPW syndrom klasifikován podle dvou kritérií:
- lokalizace paprsků (Kent beams), tedy obtokové cesty impulsů;
- klinické projevy.
Lze je vyšetřit pouze na EKG a pomocí pomocných opatření, která se provádějí v nemocnici. To je hlavní problém, protože pouze v případě jasně projevených příznaků onemocnění člověk hledá pomoc.
V závislosti na umístění paprsků nebo obtokových cest dochází k jevu:
- pravostranné (u pacientů jde do pravých komor z pravé síně);
- levostranný (jde do levých komor z levé síně);
- paraseptální (prochází v oblasti srdeční přepážky).
Určení typu srdeční poruchy je nesmírně důležité. To je vysvětleno potřebou provést operaci vhodným způsobem. Chirurg použije žílu nebo stehenní tepnu v závislosti na umístění svazků srdečního bypassu.

Pokud jsou klasifikovány podle povahy projevu nebo symptomů, pak existují tři formy fenoménu SVC:
- Skrytý syndrom WPW. Nejtěžší forma z hlediska stanovení přesné diagnózy. To je vysvětleno možnou absencí charakteristických symptomů a změn EKG obrazců.
- Projevující se forma. V důsledku záchvatů tachykardie se elektrokardiografický obrazec mění, i když je pacient v klidu.
- Přechodný WPW syndrom. V tomto případě zvýšená srdeční frekvence nekoreluje s hodnotami EKG, protože mohou být specifické a normální.
Z tohoto důvodu je extrémně obtížné přesně rozpoznat příznaky jevu a provést přesnou diagnózu. Problém identifikace necharakteristických příznaků je dán tím, že na EKG, jako hlavním diagnostickém nástroji kardiologie, změny lékaři nic neřeknou.
Symptomatologie
U syndromu SVC mohou symptomy také poskytnout minimální užitečné informace pro diagnostiku. Seznam příznaků je bezvýznamný. To je komplikováno skutečností, že fenomén WPW není charakterizován přítomností specifických projevů.
Můžete mít podezření na přítomnost syndromu na základě následujících příznaků:
- mění se frekvence srdečního svalu (srdeční tep může být rychlý nebo nepravidelný a může mít záchvatovité projevy);
- v hrudníku jsou cítit intenzivní vibrace;
- existují známky dušení a nedostatek kyslíku;
- dojde k závratě;
- objevuje se celková slabost;
- někteří lidé mohou omdlít.
Poslední 4 body se vyskytují ve vzácných situacích. Proto takové omezené příznaky zřídka nutí člověka konzultovat kardiologa. A ne každý odborník na základě stížností pacienta a indikátorů kardiogramu bude schopen přesně stanovit diagnózu.
Ve skutečnosti je fenomén WPW zaznamenán ve výjimečných situacích během vyšetření. Porušení lze zjistit během operace.
Metody diagnostiky
K identifikaci tohoto přechodného jevu srdce u člověka je nutné provést soubor diagnostických opatření.
Patří sem následující postupy:

- Rozhovor s pacientem. Nejprve musí lékař s člověkem promluvit, zjistit jeho aktuální stav a pochopit, co ho přimělo vyhledat pomoc na kardiologickém oddělení.
- Analýza stížností a charakteristik těla. Lékař musí zjistit, na co si pacient stěžuje, jaké pocity zažívá a zda má nějaké specifické individuální vlastnosti.
- Sbírka anamnézy. Tato fáze je považována za klíčové kritérium, protože rizikové faktory srdečních poruch mohou být skryté v pracovní aktivitě, genetické predispozici nebo prostředí. Sport je považován za jeden z faktorů vzniku a projevu syndromu. Profesionální sportovci často končí jako pacienti na kardiologickém oddělení.
- Vyšetření. V rámci tohoto vyšetření lékař vyšetří stav kůže, vlasů a nehtů. Provádí se měření srdeční frekvence, poslouchají se srdeční šelesty a případné pískoty na plicích.
- Obecná a biochemická analýza krve a moči pacienta. S jejich pomocí se zjišťuje hladina cholesterolu, cukru a draslíku v krvi.
- Studie hormonálního profilu. Pomocné laboratorní vyšetření nutné ke zjištění aktuálního poměru mezi hormony štítné žlázy.
- Kardiologický obraz. Za tímto účelem je pacient odeslán na EKG, echokardiogram a elektrofyziologickou studii. Někdy jsou doplněny transezofageální elektrofyziologickou studií. K tomu se do těla zavede speciální sonda přes jícen a provede se řízené spuštění krátkého záchvatu tachykardie. Tímto způsobem můžete přesně potvrdit diagnózu a zahájit účinnou léčbu.
Taková vyšetření poskytují dobrou šanci na stanovení přesné diagnózy. Jediný problém je, že málokdo se odhodlá podstoupit takový komplex diagnostiky při absenci charakteristických znaků a v dobrém zdravotním stavu.
S tímto jevem je důležité upozornit na problematiku odvodů do armády. Jakékoli porušení kardiovaskulárního systému je závažným argumentem pro odmítnutí služby. Ale ne všechny patologie umožňují osvobození.
V případě syndromu WPW armáda odvedence nepřijme a branci je přidělena kategorie B. K tomu budete potřebovat minimálně EKG a sérii dalších vyšetření, která diagnózu oficiálně potvrdí a předají odvodní komisi příslušné závěry.
Vlastnosti léčby
Tuto patologii nelze považovat za smrtelnou, protože statistiky naznačují minimální pravděpodobnost úmrtí v důsledku ERV. Ale kvůli tomu nemůžete zanedbávat své vlastní zdraví.
Léčba může a měla by být provedena, pokud byla potvrzena příslušná diagnóza. Zásah lékařů bude povinný, pokud je spolu se syndromem SVC zjištěna jakákoli jiná patologie kardiovaskulárního systému.
Poskytovaná léčba závisí na aktuálním stavu pacienta a přítomnosti dalších komplikací. Terapie se provádí dvěma způsoby:
Pokud lékař rozhodne, že pacient nepotřebuje operaci, pak se používá medikamentózní přístup. Tato léčba spočívá v užívání antiarytmik, které obnovují srdeční rytmus a zabraňují možným novým záchvatům.

Problémem je přítomnost kontraindikací řady léků. Proto se téměř nikdy nepoužívají při léčbě takového jevu. To nás často nutí uchýlit se k radikálním opatřením v podobě chirurgického zákroku.
Podstatou chirurgické intervence je katetrizační ablace. Metoda je založena na zavedení tenkého kovového vodiče femorální tepnou, kterým je dodáván elektrický impuls. Zničí Kentovu buchtu. Tato operace je prakticky bezpečná a má nejvyšší úspěšnost.
Katetrizační ablace může být předepsána pacientům, pokud:
- fibrilace síní se vyskytuje často a pravidelně, to znamená alespoň jednou týdně;
- tachykardické záchvaty narušují fungování kardiovaskulárního systému, což vede ke slabosti, ztrátě vědomí a rychlé ztrátě vlasů;
- nelze dosáhnout žádného účinku užíváním antiarytmik užívaných podle pokynů lékaře;
- Existuje věkový faktor, protože operace srdce je u mladých lidí extrémně vzácná.
Podle současných statistik je léčba úspěšná v 95 % případů. Proto je prognóza pro pacienty často příznivá.
Komplikace a prognóza
Léčba syndromu SVC může vyvolat některé komplikace, jako jsou:

- přetrvávající nerovnováha elektrolytů;
- těžké těhotenství s pravděpodobností komplikací;
- pokud byly útoky závažné, pak to může vyvolat náhlé změny normálního krevního oběhu v různých vnitřních orgánech.
Ale to se stává zřídka. Základem úspěšné léčby je včasná léčba a preventivní elektrokardiogram. Tento syndrom je opět objeven většinou náhodou, protože je zřídka provázen závažnými příznaky, které by u většiny lidí byly důvodem k obavám.
Tento jev není klasifikován jako smrtelné onemocnění, protože pravděpodobnost úmrtí je maximálně 0,4%. Pokud je pozorován nejnepříznivější průběh onemocnění, může dojít k fibrilaci komor v důsledku fibrilace síní. Zde již 50 % případů končí nečekaným úmrtím pacienta.
To je důvod, proč při sebemenším podezření na poruchy fungování kardiovaskulárního systému musíte vyhledat radu a provést komplexní vyšetření.
Preventivní opatření
K prevenci vzniku syndromu SVC nebo k prevenci opakujících se poruch srdečního rytmu se každému doporučuje dodržovat několik jednoduchých pravidel.
- Periodické prohlídky. Navštivte kardiologa alespoň jednou ročně. Ujistěte se, že získáte elektrokardiogram, protože je to nejinformativnější nástroj pro identifikaci srdečních problémů.
- Instrumentální výzkum. Je třeba je provádět jako komplex, pokud zaznamenáte jakékoli změny nebo poruchy srdečního rytmu. Neignorujte signály svého těla. Zejména při častém opakování záchvatů nebo náhlém zhoršení stavu, i když po krátké době samy odezní.
- Vést zdravý životní styl. Ačkoli je doporučení banální, zdravé návyky jsou prostě nezbytné pro normální fungování kardiovaskulárního systému. Není nutné přecházet na profesionální sporty, protože zde je zatížení srdce ještě vyšší. Jednoduchá gymnastika, ranní cvičení, ranní jogging a cvičení v tělocvičně, včetně povinné sady kardio tréninku, budou vynikajícím preventivním opatřením pro řadu nemocí. Kromě toho nezapomeňte opustit všechny své špatné návyky. I pasivní kouření má extrémně negativní dopad na lidské zdraví.
Preventivní opatření, zdravý životní styl a pravidelné prohlídky vám pomohou sledovat váš zdravotní stav a včas reagovat na patologické změny. Návštěvy klinik by neměly být považovány za výhradu starých lidí. To je užitečné pro každého člověka bez ohledu na jeho věk.
Děkujeme, že nás čtete! Přihlaste se k odběru, zanechte komentáře a pozvěte své přátele k diskuzi!
SVC syndrom
Co je SVC syndrom?
SVC syndrom (syndrom vlk–Parkinson–Bílý nebo WPW syndrom) je vzácná vrozená srdeční vada charakterizovaná abnormalitami v elektrickém systému srdce. U lidí se syndromem WPW existuje abnormální alternativní elektrická dráha (přídavná dráha) mezi síní a komorou, která má za následek nepravidelný srdeční tep (arytmie) a zvýšenou srdeční frekvenci (tachykardii).
Srdce normálního zdravého člověka má čtyři komory. Dvě horní komory jsou síně, dvě dolní komory jsou komory.
V pravé síni normálního srdce je přirozený kardiostimulátor (sinoatriální uzel, Kis-Flacův uzel), který spouští a řídí srdeční tep. Když Kis-Flaca uzel vystřelí, elektrická aktivita se šíří pravou a levou síní a způsobí jejich kontrakci. Impulzy putují do atrioventrikulárního uzlu (AV uzel, Aschoffův–Tawarův uzel), což je most, který umožňuje impulsům putovat ze síní do komor. Impulz pak prochází stěnami komor a způsobuje jejich kontrakci. Pravidelný vzor elektrických impulzů srdce způsobuje, že se srdce naplní krví a normálně se stáhne.
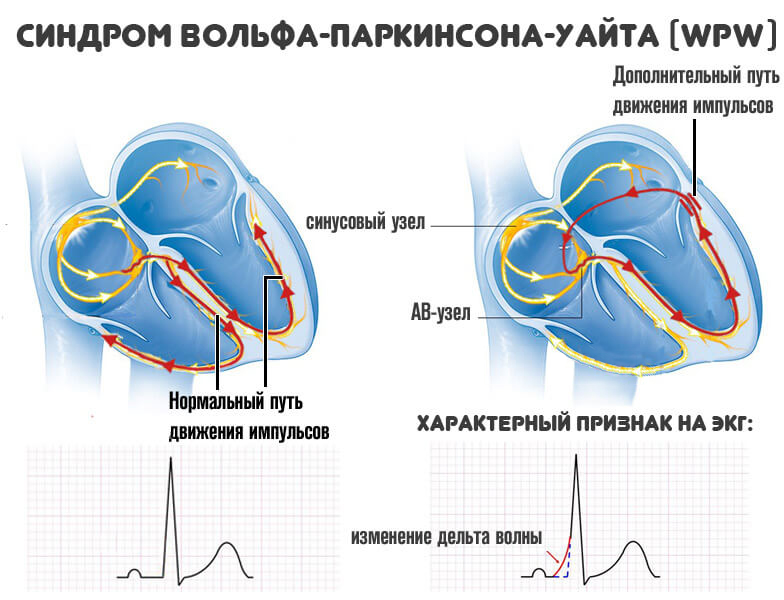
Mimořádná elektrická dráha u lidí se syndromem SVC obchází normální dráhu a způsobuje, že komory bije dříve než normálně (předexcitace) a může umožnit vedení elektrických impulzů v obou směrech (tj. ze síní do komor a z komor komory do síní).
Příznaky a příznaky
Příznaky spojené se syndromem SVC se velmi liší případ od případu. Někteří pacienti nemají žádné poruchy srdečního rytmu nebo související příznaky (tj. asymptomatické onemocnění). Přestože je porucha přítomna již při narození, příznaky se mohou objevit až v období dospívání nebo rané dospělosti.
Lidé s Wolff-Parkinson-White syndromem mohou mít jeden nebo více nepravidelných srdečních tepů, zejména epizody abnormálně rychlých srdečních tepů, které se vyskytují nad komorami (supraventrikulární tachykardie). Tyto epizody často začínají a končí náhle a mohou trvat několik minut až několik hodin. Četnost epizod se liší případ od případu. Někteří lidé zažívají epizody každý týden, jiní jen několik sporadických epizod.
Během těchto epizod se mohou objevit různé příznaky, včetně:
- búšení srdce;
- dušnost (dušnost);
- závratě;
- bolest v hrudi;
- snížená tolerance k fyzické aktivitě;
- úzkost;
- závratě.
V některých případech oběti ztrácejí vědomí (mdloby).
Někteří lidé s WPW syndromem mohou zaznamenat flutter síní, při kterém síň pravidelně bije extrémně vysokou frekvencí, nebo fibrilaci síní, při které dochází k rychlému nepravidelnému záškuby svalové stěny.
V extrémně vzácných případech se u postižených lidí může rozvinout ventrikulární fibrilace, což je vážný stav, při kterém je narušena normální elektrická aktivita srdce, což má za následek nekoordinované srdeční tepy a selhání hlavních srdečních čerpacích komor (komor). Ačkoli je u WPW syndromu vzácná, fibrilace komor může potenciálně vést k zástavě srdce a náhlé smrti.
Příčiny a rizikové faktory
Většina případů syndromu SVC se v běžné populaci vyskytuje náhodně bez zjevného důvodu (sporadicky) a nejsou dědičné. Některé případy syndromu SVC jsou dědičné a mohou být zděděny jako autozomálně dominantní rys.
Genetická onemocnění jsou určena dvěma geny, z nichž jeden člověk dostává od otce a druhý od matky. Dominantní genetické poruchy nastávají, když je k vyvolání onemocnění potřeba pouze jedna kopie abnormálního (defektního) genu. Abnormální gen může být zděděn od kteréhokoli z rodičů nebo může být výsledkem nové mutace (změny genu) u osoby postižené onemocněním. Riziko přenosu abnormálního genu z postiženého rodiče na potomka je 50% v každém těhotenství, bez ohledu na pohlaví nenarozeného dítěte.
U jedinců s izolovaným syndromem WPW nebyla identifikována žádná specifická genetická mutace a přesná role genetiky ve vývoji syndromu není plně objasněna. Nicméně vzácná autozomálně dominantní porucha známá jako familiární Wolff-Parkinson-White syndrom byla spojena s chromozomem 7. Vědci zjistili, že mutace v regulační podjednotce genu gama 2 proteinkinázy aktivované AMP (PRKAG2), lokalizované na dlouhém rameno (q) buněk chromozomu 7 (7q36) způsobuje tuto poruchu, která zahrnuje rysy syndromu WPW, progresivní blok vedení a nadměrný růst části srdce (srdeční hypertrofie).
Někteří vědci se domnívají, že familiární syndrom SVC je porucha ukládání glykogenu, skupina poruch, při kterých se uložený glykogen, normálně rozložený na glukózu, aby dodal tělu energii, hromadí v různých orgánech. Je známo, že syndrom SVC se vyskytuje jako součást jiných poruch ukládání glykogenu, zejména Pompeho choroby nebo Danonovy choroby.
Přibližně 7 až 20 % pacientů s WPW syndromem má vrozenou srdeční vadu, jako je Ebsteinova anomálie, což je stav, který způsobuje abnormalitu trikuspidální chlopně. Trikuspidální chlopeň spojuje pravou síň s pravou komorou.
Symptomy syndromu SVC vyplývají z přítomnosti alternativní elektrické dráhy. Normální srdce má jednu dráhu (sinoatriální uzel), která přenáší elektrické impulsy z malých srdečních komor (síní) do větších komor (komor). Tyto elektrické impulsy způsobují, že se svaly v síních a následně v komorách stahují a uvolňují a pumpují krev do celého těla. Pacienti se syndromem SVC mají druhou abnormální vodivostní dráhu nazývanou Kentův svazek, která vysílá dodatečné elektrické impulzy ze svalů síní do svalů komor. Tyto extra elektrické impulsy obcházejí normální cestu a narušují normální rytmus srdečního tepu a způsobují abnormality, obvykle rychlé kontrakce, známé jako „flutter síní, fibrilace síní nebo paroxysmální supraventrikulární tachykardie“. Přesná příčina alternativních cest není známa.
Postižené populace
WPW syndrom je často vrozený stav, ale nemusí být detekován až do dospívání nebo později. Vrchol výskytu se vyskytuje u jedinců ve věku 30 až 40 let u jinak zdravých dospělých. Některé zprávy naznačují, že WPW syndrom se vyskytuje častěji u mužů než u žen. Odhadovaná prevalence onemocnění je 0,1-3,1 na 1000 lidí.
diagnostika
Diagnóza syndromu SVC je založena na důkladném klinickém posouzení, podrobné anamnéze pacienta a různých specializovaných testech. Takové studie mohou zahrnovat:
- elektrokardiogram (EKG);
- Holter monitoring;
- elektrofyziologická studie.
Elektrokardiogram zaznamenává elektrické impulsy srdce a může odhalit abnormální elektrické vzorce. Holter monitoring je přenosné zařízení určené k nepřetržitému sledování elektrické aktivity srdce. Zařízení se obvykle nosí 24 hodin. Při elektrofyziologických testech se do cévy zavede tenká hadička (katétr) a připojí se k srdci, kde měří elektrickou aktivitu. Každý z těchto specializovaných testů dokáže detekovat abnormální srdeční rytmy spojené s WPW syndromem.
Někteří pacienti se syndromem SVC mohou být klinicky „tichí“, což znamená, že nemají příznaky spojené s poruchou, včetně abnormálních výsledků různých srdečních testů.
Poruchy s podobnými příznaky
Příznaky následujících poruch mohou být podobné jako u syndromu SVC. Srovnání může být užitečné pro diferenciální diagnostiku.
Lown-Ganong-Levine syndrom (LGL) je vzácná vrozená srdeční vada, která zahrnuje abnormality v elektrickém systému srdce. Komory dostávají některé nebo všechny své elektrické impulsy z nepravidelné dráhy (alternativní cesta). Lidé se syndromem LGL zažívají různé nepravidelné srdeční tepy, včetně flutteru síní, fibrilace síní a paroxysmálních síňových arytmií. Příznaky spojené s těmito nepravidelnými srdečními akcemi zahrnují slabost, únavu, rychlý srdeční tep a nevolnost. Konkrétní umístění alternativní dráhy u syndromu LGL není známo.
Syndrom nemocného sinusu (SSNS) je vzácné srdeční onemocnění charakterizované nepravidelným srdečním rytmem (arytmií). Pacienti pociťují extrémně pomalý srdeční tep (bradykardie) a rychlý srdeční tep (tachykardie). Mohou se objevit další poruchy srdečního rytmu, včetně postupné supraventrikulární tachykardie, flutteru síní a fibrilace síní. Palpitace, slabost, mdloby a nevolnost jsou běžné příznaky tohoto syndromu. Většina případů SSS se vyskytuje u dospělých ve věku 50 let a starších. SSSS je způsobena poruchou přirozeného kardiostimulátoru srdce (Kis-Flac uzel).
Poruchy srdečního rytmu spojené se syndromem SVC (např. flutter síní, supraventrikulární tachykardie) se mohou objevit jako samostatné primární nálezy nebo jako sekundární ke strukturálnímu onemocnění srdce. Takové alternativní příčiny srdeční arytmie by měly být odlišeny od syndromu SVC.
Léčba syndromu SVC
Léčba Wolff-Parkinson-Whiteova syndromu může zahrnovat pozorování bez zvláštního zásahu (monitorování), použití různých léků a chirurgický zákrok známý jako katetrizační (radiofrekvenční) ablace.
Specifické terapeutické postupy a intervence se mohou lišit v závislosti na mnoha faktorech, jako jsou:
- typ arytmie;
- frekvence;
- typ a závažnost souvisejících symptomů;
- riziko srdeční zástavy;
- věk a celkový zdravotní stav osoby;
- a/nebo atd. faktory.
Rozhodnutí týkající se použití konkrétních intervencí by měli učinit lékaři a další členové zdravotnického týmu po pečlivé konzultaci s pacientem na základě:
- rysy jeho případu;
- pečlivá diskuse o potenciálních přínosech a rizicích;
- preference pacientů;
- další relevantní faktory.
Někteří asymptomatičtí pacienti nemusí vyžadovat terapii. Ke sledování srdeční funkce jsou nutné pravidelné kontrolní návštěvy.
Ke kontrole epizod arytmií u některých pacientů s WPW syndromem se používají různé léky. Tyto léky, známé jako antiarytmické léky, zahrnout:
Blokátory vápníkového kanálumohou být také použity léky, jako je verapamil. Některé léky, jako je verapamil, mohou zvýšit riziko ventrikulární fibrilace a měly by být používány s opatrností.
Kardiotonikum a antiarytmikum Digoxin je kontraindikováno u dospělých se syndromem SVC. Lék se však někdy používá k profylaktické léčbě dětí se syndromem SVC, které nemají ventrikulární flutter.
V některých případech léky nemusí stačit ke kontrole epizod abnormálního srdečního tepu nebo jednotlivci nemusí léky tolerovat. V takových případech je chirurgický zákrok známý jako katetrizační ablace. Tento postup lze také použít u pacientů s vysokým rizikem srdeční zástavy a náhlé smrti, včetně některých asymptomatických pacientů.
Během katetrizační ablace se do srdce zavede malá tenká hadička (katétr) a nasměruje se směrem k abnormální dráze, kde se používá vysokofrekvenční elektrická energie ke zničení (ablaci) tkáně tvořící abnormální dráhu. Tato forma terapie má extrémně vysokou úspěšnost a může u mnoha pacientů ukončit potřebu medikamentózní léčby.
V minulosti se k léčbě pacientů se syndromem SVC používala operace na otevřeném srdci. Vzhledem k úspěchu méně invazivního postupu, katetrizační (radiofrekvenční) ablace, se operace na otevřeném srdci u pacientů s tímto onemocněním provádí jen zřídka.
Předpověď
Jakmile je WPW syndrom identifikován a správně léčen, je prognóza příznivá.
Asymptomatičtí pacienti s pouze komorovou preexcitací na EKG mají většinou velmi dobrou prognózu. U mnoha se časem rozvine symptomatická arytmie, které lze předejít profylaktickou EPS a radiofrekvenční katetrizační ablací. Horší prognózu mají pacienti s rodinnou anamnézou náhlé srdeční smrti (SCD) nebo výraznými příznaky tachyarytmie či srdeční zástavy. Po definitivní terapii včetně kurativní ablace je však prognóza opět dobrá.

