Příznaky léčby lymfadenitidy.
Obsah [Zobrazit obsah]
Příznaky léčby lymfadenitidy
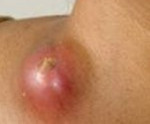
Lymfadenitida – jedná se o nespecifickou nebo specifickou zánětlivou lézi lymfatických uzlin. Lymfadenitida je charakterizována místní bolestí a zvětšenými lymfatickými uzlinami, bolestí hlavy, malátností, slabostí a horečkou. Diagnostika lymfadenitidy se provádí pomocí anamnézy a fyzikálního vyšetření; etiologie je objasněna biopsií změněné lymfatické uzliny. Léčba lymfadenitidy se provádí s přihlédnutím k izolovanému patogenu a zahrnuje antibiotickou terapii a fyzioterapii. Když se vytvoří absces nebo adenoflegmona, jsou otevřeny a vypuštěny.
ICD-10
Přehled
Zánětlivá reakce lymfatických uzlin při lymfadenitidě je bariérovou funkcí lymfatického systému, která omezuje šíření infekce po těle. Typicky se lymfadenitida vyskytuje jako komplikace primárního zánětu jakékoli lokalizace. Infekční patogeny (mikroorganismy a jejich toxiny) pronikají do regionálních lymfatických uzlin s proudem lymfy, která proudí z primárního hnisavého ložiska. Někdy, v době, kdy se rozvine lymfadenitida, je primární ohnisko již odstraněno a může zůstat nerozpoznané. V jiných případech se lymfadenitida vyskytuje, když infekce přímo vstoupí do lymfatické sítě přes poškozenou kůži nebo sliznici.
Léčbu lymfadenitidy provádějí cévní chirurgové, zejména odborníci v oboru flebologie a lymfologie. Při lymfadenitidě jsou nejčastěji postiženy lymfatické uzliny submandibulární, krční, axilární, méně často podkolenní, loketní a tříselné. Dochází k zánětu hlubokých lymfatických uzlin (pánevních, iliakálních).
Příčiny lymfadenitidy
Původci nespecifické lymfadenitidy jsou obvykle pyogenní flóra – stafylokoky a streptokoky, stejně jako jimi vylučované toxiny a produkty rozpadu tkání, které pronikají do lymfatických uzlin lymfogenními, hematogenními nebo kontaktními cestami. Primárním ohniskem nespecifické lymfadenitidy mohou být hnisavé rány, zločinci, vředy, karbunky, flegmóna, erysipel, trofické vředy, tromboflebitida, kaz, osteomyelitida. Lokální zánětlivé procesy jsou často doprovázeny regionální lymfadenitidou.
Lymfadenitida u dětí je často spojena se zánětlivými procesy orgánů ORL (chřipka, otitida, chronická tonzilitida, tonzilitida), dětskými infekcemi (šarla, záškrt, příušnice), stejně jako kožními chorobami (pyodermie, exsudativní diatéza, infikovaný ekzém atd. .). Příčinou specifické lymfadenitidy jsou původci tuberkulózy, syfilis, kapavky, aktinomykózy, moru, antraxu, tularémie a dalších infekcí.
Klasifikace
Podle průběhu může být lymfadenitida akutní a chronická. Akutní lymfadenitida prochází ve svém vývoji 3 fázemi – katarální, hyperplastickou a hnisavou.
Počáteční patologické procesy u lymfadenitidy jsou charakterizovány městnavou hyperémií kůže nad zvětšenou lymfatickou uzlinou, dilatací sinusů a deskvamací jejich endotelu. Následuje jev exsudace a serózní saturace parenchymu uzliny, infiltrace leukocyty a proliferace lymfoidní tkáně. Tyto strukturální změny odpovídají katarálnímu a hyperplastickému stádiu lymfadenitidy s lokalizací patologických procesů uvnitř pouzdra lymfatické uzliny. Při nepříznivém dalším vývoji dochází k hnisavému tání lymfatické uzliny se vznikem opouzdřeného abscesu nebo průniku infikovaného obsahu do okolní tkáně – rozvoj paralymfadenitidy a adenoflegmony. Zvlášť závažná je chorózní lymfadenitida, ke které dochází v důsledku hnilobného rozpadu lymfatických uzlin.
Méně časté jsou fibrinózní lymfadenitida, charakterizovaná hojnou exsudací a ztrátou fibrinu, a nekrotizující lymfadenitida, která se vyvíjí v důsledku rychlé a rozsáhlé nekrózy lymfatické uzliny. Existuje také zvláštní forma lymfadenitidy – hemoragická, charakterizovaná nasáknutím (promočením) lymfatické uzliny krví při antraxu nebo moru.
V jednoduché a hyperplastické formě může mít lymfadenitida chronický průběh. U lymfadenitidy může zánět postihnout jednu lymfatickou uzlinu nebo několik blízkých lymfatických uzlin. V závislosti na etiologii a patogenu se rozlišuje specifická a nespecifická lymfadenitida.
Příznaky lymfadenitidy
Akutní nespecifický proces se projevuje bolestí regionálních lymfatických uzlin a zvětšením jejich velikosti. U katarální a hyperplastické formy lze zvětšené uzliny snadno nahmatat, jejich bolestivost je nevýrazná, celkové poruchy jsou mírné nebo chybí. Často se vyskytuje lymfadenitida s postižením lymfatických cév – lymfangitida.
V případě hnisání se uzel stává hustým a bolestivým, rozvíjí se celková intoxikace – horečka, ztráta chuti k jídlu, slabost, bolest hlavy. Zvyšují se místní jevy – hyperémie a otok v oblasti postižené uzliny, obrysy lymfatických uzlin se stávají nejasnými v důsledku periadenitidy. Pacient je nucen postiženou oblast šetřit, protože bolest zesiluje pohybem. Poměrně brzy dochází k purulentnímu tání lymfatické uzliny a v oblasti infiltrace je patrné kolísání.
Pokud se vytvořený absces neotevře včas, hnis může unikat ven nebo do okolních tkání. V druhém případě vzniká adenoflegmona, která se vyznačuje difúzním, hustým a bolestivým infiltrátem s jednotlivými oblastmi změkčení. U hnilobné formy lymfadenitidy je při palpaci uzliny pociťován plynový krepitus (křupání). Při destruktivních procesech progredují celkové poruchy – zvyšuje se horečka, tachykardie, intoxikace.
Lymfadenitida u dětí se vyskytuje rychle s vysokou horečkou, malátností, ztrátou chuti k jídlu a poruchami spánku. Mezi možné závažné komplikace může patřit generalizace infekce s rozvojem sepse.
U chronické nespecifické lymfadenitidy jsou lymfatické uzliny zvětšené, mírně bolestivé, husté a nesrostlé s okolními tkáněmi. Výsledkem chronické lymfadenitidy je zvrásnění uzlin v důsledku nahrazení lymfoidní tkáně pojivovou tkání. Někdy proliferace pojivové tkáně způsobuje poruchu cirkulace lymfy: edém, lymfostáza, elefantiáza.
Specifická gonorrheální lymfadenitida je charakterizována zvětšením a silnou citlivostí tříselných lymfatických uzlin. Tuberkulózní lymfadenitida se vyskytuje s vysokou horečkou, těžkou intoxikací, periadenitidou a často nekrotickými změnami v uzlinách. Lymfadenitida u syfilis je charakterizována jednostranným mírným zvětšením řetězce lymfatických uzlin, jejich nedostatečnou adhezí k sobě a ke kůži. U syfilitické lymfadenitidy nikdy nedochází k hnisání lymfatických uzlin.
Komplikace
Komplikace purulentní lymfadenitidy mohou zahrnovat tromboflebitidu, lymfatické píštěle a septikopyémii. Průnik hnisu z tracheobronchiálních lymfatických uzlin do průdušek nebo jícnu vede ke vzniku bronchopulmonálních nebo jícnových píštělí, mediastinitidě. Vývoj lymfadenitidy může být výchozím bodem pro běžné hnisavé procesy – adenoflegmonu a sepsi. Výsledkem chronické lymfadenitidy může být zjizvení lymfatické uzliny s náhradou lymfatické tkáně pojivovou tkání. V některých případech se může rozvinout porucha lymfatické drenáže a lymfedém.
diagnostika
Rozpoznání akutní nespecifické lymfadenitidy povrchové lokalizace není obtížné. V tomto případě se bere v úvahu anamnéza a souhrn klinických projevů. Komplikované formy lymfadenitidy jsou obtížněji diagnostikovatelné, vyskytují se u periadenitidy a adenoflegmony, zahrnující mediastinální tkáň a retroperitoneální prostor. Ve všech případech je nutné založit primární hnisavé ložisko. Diferenciální diagnostika akutní lymfadenitidy se provádí s osteomyelitidou, flegmonem, hnisavým ateromem atd.
U chronické lymfadenitidy je zpravidla nutná punkční biopsie lymfatické uzliny nebo její excize s histologickým rozborem. To je nutné k rozlišení mezi chronickou formou lymfadenitidy a systémovými onemocněními (sarkoidóza), lymfogranulomatózou, leukémií, metastatickými lézemi lymfatických uzlin u rakovinných nádorů atd.
Diagnostika specifické lymfadenitidy je založena na komplexu klinických a laboratorních dat. K detekci tuberkulózy se provádějí tuberkulínové testy Mantoux a Pirquet. Mikroskopické vyšetření tečkovaného bodu odhalí obří Pirogov-Langhansovy buňky. Rentgen hrudníku může odhalit tuberkulózní léze v plicích; Při vyšetření měkkých tkání krku, submandibulárních, axilárních a inguinálních oblastí jsou na fotografiích detekovány kalcifikace ve formě hustých stínů.
Při syfilitické lymfadenitidě se v punktátu nachází bledý treponema. Na diagnostice specifické lymfadenitidy se podílejí specialisté na tuberkulózu, venerologové a specialisté na infekční onemocnění. V případě potřeby pacienti s lymfadenitidou podstupují ultrazvukové vyšetření lymfatických cév, CT, MRI postižených segmentů, lymfoscintigrafii a radiokontrastní lymfografii.
Léčba lymfadenitidy
Katarální a hyperplastická akutní lymfadenitida se léčí konzervativně. Postižené oblasti je nutné vytvořit klid, provést adekvátní antibiotickou terapii na základě citlivosti mikrobiální flóry, UHF terapii a vitaminovou terapii. Při hnisavém procesu je indikováno otevření hnisavé lymfadenitidy, adenoflegmony, drenáž a sanitace léze dle zásad managementu hnisavých ran. Je předepsána aktivní detoxikace a antibakteriální terapie.
V případě chronické nespecifické lymfadenitidy je nutná eliminace základního onemocnění, které udržuje zánět v lymfatických uzlinách. Specifická lymfadenitida je léčena s přihlédnutím k etiologickému agens a primárnímu procesu (syfilis, kapavka, tuberkulóza, aktinomykóza atd.).
Prognóza a prevence
Včasná etiotropní léčba lymfadenitidy zabrání šíření a generalizaci procesu. Prevence lymfadenitidy vyžaduje prevenci mikrotraumat, infekcí ran a oděrek a kožních oděrek. Je také nutné urychleně ošetřit ložiska infekce (tonzilitida, zubní kaz) a otevřené hnisavé útvary (zločinci, vředy).
Lymfadenitida

Obecná informace. Lymfadenitida – o jaký druh onemocnění se jedná?
Lymfadenitida je zánět lymfatické uzliny. Jedná se o sekundární typ onemocnění, který se projevuje poté, co se v určité oblasti těla objeví zánět. V poměrně vzácných případech je diagnostikována primární purulentní zánět lymfatických uzlin. Původci tohoto onemocnění jsou streptokoky, stejně jako řada dalších patogenních mikrobů. Nejčastěji se však vyskytuje smíšená flóra. Nemoc nastává po mikroorganismy, toxinya produkty rozkladu tkáně pocházejí lymfy do lymfatických uzlin. K penetraci může dojít lézemi na kůži, sliznicích a také hematogenní cestou.
Lymfadenitida se obvykle dělí na hnisavý, serózní, produktivní zánět. Pokud se zánětlivý proces rozšíří do jiných tkání, může se nakonec vyvinout periadenitida. Pro tento stav je charakteristickým příznakem nehybnost uzlin, ve kterých dochází k zánětu, např. pokud je člověku diagnostikováno tzv. cervikální lymfadenitida, pak jsou podobné jevy pozorovány v oblasti krku. Lymfadenitida se může objevit v akutní nebo chronické formě. Průběh akutní lymfadenitidy probíhá různými způsoby. Pokud je hnisavé zaměření co nejdříve odstraněno, pak hyperémie poté zmizí, dojde k resorpci exsudát, a po zmenšení lymfatických uzlin jejich bolest ustane.
Při nástupu purulentní lymfadenitidy jsou pozorovány projevy katarálně-hyperplastická lymfadenitidapozději se vytvoří hnisavá infiltrace uzliny a objeví se několik ložisek. Po jejich splynutí lymfatická uzlina taje. Pokud se jeho kapsle a okolní tkáně účastní hnisavého procesu, pak se nakonec vyvine adenoflegmona. S rozvojem hnilobné lymfadenitidy jsou postiženy lymfatické uzliny gangrenózní proces.
Existuje také klasifikace založená na rozdělení podle zaměření zánětlivého procesu (inguinální lymfadenitida, cervikální lymfadenitida). Jedním z nejčastějších typů tohoto onemocnění je inguinální lymfadenitida.
Příznaky lymfadenitidy
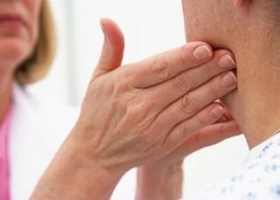
Pacient s lymfadenitidou pociťuje následující příznaky lymfadenitidy: silná bolest, kvůli které drží končetiny v nucené poloze. Teplota stoupá a objevuje se otok. Pokud je lymfadenitida umístěna povrchně, může být pozorována lokální hyperémie a zvýšená teplota. V pozdní fázi onemocnění se objeví zimnice, kolísání, leukocytóza. V tomto případě již nezáleží na primárním zdroji infekce.
Lymfadenitida probíhá jako zájemA chronický, také rozlišovat charakteristický и nespecifická lymfadenitida. Nespecifická lymfadenitida je obvykle vyprovokována stafylokoky, vzácněji jsou původci streptokoky a další pyogenní mikroby. Zdrojem šíření nemoci může být hnisavá rána, karbunkl, furuncle, erysipel, osteomyelitida, trofický vřed a další formace. Mikroby mohou také vstoupit do lymfatické uzliny, když je zraněná. V takové situaci je primárním onemocněním lymfadenitida.
Zánět v lymfatických uzlinách se projevuje a vyvíjí podle obecného typu. Pokud hnisavá lymfadenitida postupuje, zánětlivé procesy mohou vyvolat destruktivní formy onemocnění – tvorba abscesu и nekrózaa hnilobná infekce může způsobit ichorózní rozpad lymfatických uzlin. Jednoduchá lymfadenitida je formou onemocnění, kdy zánět zpravidla nepřesahuje lymfatické uzliny. Pokud dojde k destruktivní formě lymfadenitidy, zánět se může rozšířit do blízkých tkání. V důsledku změn v serózní tkáni může dojít k seróznímu zánětu nebo hnisavému zánětu s následnou tvorbou adenoflegmony. Zvláště závažné příznaky lymfadenitidy se objevují v ichorózní formě onemocnění.
U akutní nespecifické formy onemocnění se objevují následující příznaky lymfadenitidy. Lymfatické uzliny se zvětšují a objevuje se bolest, která se pravidelně objevuje bolesti hlavy, slabost, pocit nevolnosti, může se zvýšit tělesná teplota. Poměrně často s akutní lymfadenitidou dochází k zánětu lymfatických cév. Příznaky akutní lymfadenitidy závisí na formě onemocnění a povaze zánětu. V zásadě není celkový stav pacienta s katarální lymfadenitidou nijak zvlášť narušen. Příznaky mohou zahrnovat bolest v oblasti regionální lymfatické uzliny. V tomto případě dochází ke zvýšení lymfatických uzlin a jejich bolesti během palpace.
Pokud proces onemocnění postupuje a vyvíjí se periadenitida, pak se mohou popisované příznaky zhoršit. Bolestivé pocity se stávají ostřejšími, kůže nad lymfatickými uzlinami se stává hyperemickýa při palpaci uzlin pacient pociťuje bolest. Lymfatické uzliny, které se dříve daly velmi zřetelně nahmatat, nyní splývají mezi sebou i s okolními tkáněmi a také se stávají nehybnými.
Zánětlivé procesy v lymfatických uzlinách se vyznačují svou produktivní povahou. V poměrně vzácných případech přecházejí do hnisavé formy. Mezi projevy chronické nespecifické lymfadenitidy vynikají tyto příznaky: lymfatické uzliny se zvětšují a ztlušťují, bolestivost v nich je mírná, nepřiléhají k sobě. Lymfatické uzliny zůstávají v tomto stavu poměrně dlouhou dobu, později dovnitř prorůstá vazivo a zmenšují se.
na tuberkulózní lymfadenitida se projevuje jako celkové onemocnění tuberkulóza. Lymfadenitida u dětí se může projevit právě v období primární tuberkulózy. Microbacterium tuberculosis může způsobit tuberkulózu periferních lymfatických uzlin. Infekce se může šířit různými způsoby. Ano, může proniknout skrz mandle. Nejčastěji infekce proniká lymfohematogenní cestou, šíří se z postižených lymfatických uzlin.
Pokud onemocnění začíná akutně, pacient zaznamená prudký nárůst teploty a objeví se příznaky tuberkulózy. opojení, lymfatické uzliny se zvětší a projeví se zánětlivo-nekrotické změny. Jako zvláštní znak tuberkulózní lymfadenitidy, který ji odlišuje od jiných forem, je zaznamenána přítomnost periadenitidy. Objevují se velmi zřídka píštěle. Nejčastěji se léze objevují na krčních, submandibulárních a axilárních uzlinách. Chronická lymfadenitida u dětí se někdy vyvíjí souběžně s infekčními chorobami – zánět vedlejších nosních dutin, zánět mandlí, rýma, paradentóza. Na samém počátku vývoje se u dětí objevuje lymfadenitida nádor v místech lymfatických uzlin. Při tlaku na něj může dítě cítit bolest. A po několika dnech se zánět rozšíří do blízkých tkání. Lymfatická uzlina se stává obtížně hmatatelnou, tkáně se stávají hustší. Pokud máte takové příznaky, měli byste okamžitě kontaktovat svého pediatra.
Diagnóza lymfadenitidy
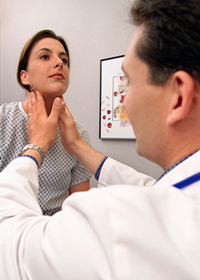
Pro stanovení vhodné diagnózy se lékař řídí klinickým obrazem s přihlédnutím k anamnestické informaci. Povrchová lymfadenitida (tříselné, cervikální lymfadenitida) lékař určí celkem snadno. Je obtížnější diagnostikovat lymfadenitidu, jejíž komplikace je periadenitidaa zánětlivý proces zahrnuje tukovou tkáň mezi svaly, buněčné prostory mediastina a retroperitoneální prostor.
Pro stanovení diferenciální diagnózy je důležité vědět, kde se nachází primární purulentně-zánětlivé ložisko. Je důležité rozlišovat chronická nespecifická lymfadenitida se zvětšenými lymfatickými uzlinami při jiných infekčních a jiných onemocněních. V procesu rozpoznání chronické lymfadenitidy lékař hodnotí celou řadu příznaků onemocnění. Pokud je stanovení diagnózy obtížné, měli byste biopsie lymfatickou uzlinu nebo ji odebrat k následnému histologickému vyšetření. Takové studium materiálu znamená hodně v procesu diferenciální diagnostiky chronické lymfadenitidy a identifikace metastázy maligních nádorů.
Diagnózaspecifická lymfadenitida„je stanovena na základě výsledků komplexního vyšetření pacienta. To bere v úvahu kontakt pacienta s pacienty. tuberkulóza, jeho reakce na tuberkulinpřítomnost nebo nepřítomnost tuberkulózy v plicích a dalších orgánech.
Správnou diagnózu můžete stanovit také pomocí punkce postižené lymfatické uzliny. Rentgenové záření lze použít k určení tvorby v uzlech kalcifikace, které jsou viditelné na rentgenovém snímku jako husté stíny na cervikálních měkkých tkáních, pod čelistí, v podpaží a v oblasti třísel. Je důležité odlišit tuberkulózní lymfadenitidu od nespecifické purulentní lymfadenitidy, metastázy zhoubných nádorů, lymfagranulomatóza.
Při podezření na inguinální lymfadenitidu je třeba provést důkladné vyšetření oblasti konečníku a pohlavních orgánů, aby se zjistil stav pánevních a kyčelních kostí. Je důležité stanovit správnou diagnózu, protože v některých případech je inguinální lymfadenitida definována jako uškrcená kýla.
Léčba lymfadenitidy
Léčba lymfadenitida akutní nespecifické formy je předepsána v závislosti na fázi, ve které začíná. Pokud jsou přítomny pouze počáteční formy onemocnění, pak se léčba lymfadenitidy provádí konzervativními metodami. Postižený orgán by tedy měl být v klidu UHF terapie, terapie zdroje infekce (tj abscesy, pitva hnisavé úniky), se také provádí antibiotická terapie.
U purulentní lymfadenitidy se používá chirurgická metoda léčby: abscesy se otevírají a odstraňují. hnis, držený drenáž rány. Všechna následná opatření se provádějí stejně jako v procesu léčby hnisavých ran.
Při léčbě lymfadenitidy chronické nespecifické formy je nutné především eliminovat základní onemocnění, které se stalo zdrojem této formy lymfadenitidy. Léčba specifické lymfadenitidy se provádí v závislosti na povaze poškození lymfatických uzlin, stejně jako na přítomnosti tuberkulózních změn v jiných orgánech. Pokud je proces aktivní, používají se léky první linie: Tubazid, streptomycin v kombinaci s PASK popř ethionamid, pyrazinamid, prothionamid, etambutol. Léčebný proces trvá od 8 do 15 měsíců.
Injekcí také do postiženého uzlu streptomycin, přikládají se na něj obvazy s tubazidem, tibonovou mastí a streptomycinem. Pokud je hnisavý proces vysloven, pak použijte antibiotika se širokým spektrem působení.
Lymfadenitida

Lymfadenitida je zánět lymfatických uzlin, často doprovázený hnisavým procesem. Nejčastější příčinou lymfadenitidy jsou streptokoky a stafylokoky, které se dostávají do lymfatických uzlin při lymfangitidě. Lymfadenitida je většinou lokalizována v podpaží a tříslech. Častěji můžete najít lymfadenitidu u dětí.
Příčiny lymfadenitidy
Původcem onemocnění jsou pyogenní mikroorganismy, které z ložisek hnisavého zánětu (zločinec, flegmóna atd.) pronikají do lymfatických uzlin. To se děje přímým kontaktem s mikroorganismy, stejně jako krví nebo lymfou.
Lymfadenitida může být purulentní nebo nehnisavá a podle délky průběhu se lymfadenitida rozlišuje na akutní a chronickou. Hnisavý zánětlivý proces se může rozšířit do jedné lymfatické uzliny nebo postihnout blízké. Hnisavá lymfadenitida je charakterizována tvorbou rozsáhlého ložiska hnisání v měkkých tkáních – adenoflegmonu.
Příznaky lymfadenitidy
Charakteristickým znakem lymfadenitidy u dětí a dospělých je silná bolest, která nutí pacienta držet končetinu v určité poloze. Pacientovi stoupá tělesná teplota a dochází k otoku. V pozdní fázi lymfadenitidy se může vyvinout fluktuace a leukocytóza.
Typy lymfadenitidy
Lymfadenitida může být akutní, chronická, specifická a nespecifická.
Hlavními příčinami nespecifické lymfadenitidy jsou stafylokoky, streptokoky a méně často další pyogenní mikroby a produkty rozpadu tkání z primárních ložisek infekce. Primárními ložisky jsou hnisavé rány, karbunky, vředy, erysipel, tromboflebitida, trofické vředy, osteomyelitida aj. Mikroby a toxiny se dostávají do lymfatických uzlin kontaktní, hematogenní a lymfogenní cestou. Mikrobi mohou také při poranění proniknout přímo do lymfatické uzliny. V tomto případě je primárním onemocněním lymfadenitida.
Vstup mikrobů do lymfatických uzlin vyvolává zánětlivý proces, který může vyústit v hemoragickou, serózní, fibrinózní purulentní lymfadenitidu. Pokud není lymfadenitida léčena, může onemocnění vést k nevratným procesům – nekróze, tvorbě abscesů a ichoróznímu rozpadu lymfatických uzlin. V počátečním stádiu onemocnění dochází k deskvamaci endotelu, dilataci sinusů a kongestivní hyperémii.
U jednoduché lymfadenitidy zánět zpravidla nepřesahuje lymfatické pouzdro. Pokud má onemocnění destruktivní formu, může se zánětlivý proces rozšířit do okolních tkání.
Nespecifická lymfadenitida může být akutní nebo chronická.
Akutní nespecifická lymfadenitida začíná bolestí hlavy, zvětšenými lymfatickými uzlinami a jejich bolestivostí. Mezi příznaky lymfadenitidy patří také horečka a celková malátnost. Pokud není zánětlivý proces vysloven, pak celkový stav pacientů trpí málo. Existuje bolest v lymfatických uzlinách, jejich zvětšení a zhutnění. S progresí onemocnění a přechodem zánětlivého procesu na destruktivní formu se všechny příznaky lymfadenitidy zintenzivňují. Bolest se stává ostrou a kůže nad lymfatickými uzlinami se stává hyperemickou.
S rozvojem adenoflegmonu se celkový stav pacientů prudce zhoršuje. Tělesná teplota výrazně stoupá, někdy až na kritickou úroveň, objevuje se tachykardie, zimnice, silná slabost a bolesti hlavy.
Nespecifická akutní lymfadenitida je plná rozvoje komplikací, jako je tromboflebitida, šíření hnisavého procesu do buněčných prostor a metastatická ložiska infekce (lymfatické píštěle, septikopyémie).
Chronická nespecifická lymfadenitida u dětí a dospělých může vzniknout z akutní lymfadenitidy nebo být důsledkem recidivujících zánětlivých onemocnění, jako je chronická tonzilitida, mikrotrauma, zánětlivé procesy v zubech atd. Chronická lymfadenitida se zpravidla extrémně zřídka mění v purulentní formu.
Mezi příznaky chronické nespecifické lymfadenitidy patří: zvětšení a ztvrdnutí lymfatických uzlin, které zůstávají delší dobu zvětšené a mírně bolestivé. Někdy se objevují komplikace, jako je otok, lymfostáza, elefantiáza a porucha cirkulace lymfy.
Příčiny specifické lymfadenitidy jsou především tuberkulóza, syfilis, aktinomykóza, mor a další onemocnění. Například tuberkulózní lymfadenitida se nejčastěji vyskytuje u dětí v období primární tuberkulózy.
V akutních stadiích specifické lymfadenitidy dochází k silnému zvýšení tělesné teploty, zvětšení lymfatických uzlin, symptomům intoxikace těla, zánětlivým a nekrotickým procesům v lymfatických uzlinách.
Diagnóza lymfadenitidy
Pro diagnostiku onemocnění se lékař podívá na pacientovy obecné klinické příznaky a anamnestické informace.

Pro upřesnění diagnózy je pacient indikován k punkční biopsii lymfatické uzliny. Ve zvlášť závažných případech je možné lymfatickou uzlinu odebrat za účelem histologického vyšetření.
Léčba lymfadenitidy
Způsob léčby akutní nespecifické lymfadenitidy závisí na závažnosti procesu. V počátečních stádiích se používá převážně konzervativní léčba. U postiženého orgánu je indikován úplný klid, léčba UHF a adekvátní léčba zdroje infekce (drenáž abscesu, včasné otevření abscesů a celulitidy, otevření hnisavých výtoků). Pacientovi je předepsána léčba antibiotiky. Hnisavá lymfadenitida se léčí především chirurgicky: otevírají se adenoflegmony a abscesy, odstraňuje se hnis, rány se vypouštějí.
Léčba chronické nespecifické lymfadenitidy je zaměřena na odstranění základního onemocnění, které vyvolalo lymfadenitidu.
Specifická lymfadenitida se léčí v závislosti na povaze poškození lymfatických uzlin a závažnosti tuberkulózních změn v orgánech. Pokud je proces aktivní, jsou pacientovi předepsány léky první linie: streptomycin, tubazid v kombinaci s ethionamidem, PAS, pyrazinamidem, prothionamidem, etambutolem. Léčba specifické lymfadenitidy je dlouhodobá (až jeden a půl roku). V případě závažného purulentního procesu je pacientovi předepsána antibiotická terapie.
Prevence lymfadenitidy
Za prvé, aby se zabránilo lymfadenitidě, je nutné se snažit vyhnout se zraněním, účinně bojovat s infekcemi rány a racionálně a včas léčit purulentně-zánětlivá onemocnění.
Video z YouTube k tématu článku:
Informace jsou zobecněné a jsou poskytovány pro informační účely. Při prvních příznacích onemocnění se poraďte s lékařem. Samoléčba je zdraví nebezpečná!
Příčiny, příznaky a léčba lymfadenitidy
13.11.2017 ošetření 5,078 XNUMX Shlédnutí

Lymfadenitida je zánětlivé onemocnění lymfatických uzlin. Stávají se ostře bolestivými a zvětšují se. Tento článek obsahuje informace o tom, co je lymfadenitida, její příznaky a léčba, hlavní příznaky a důvody jejího výskytu.
Jak se vyvíjí patologický proces
Když je v těle bakteriální nebo virová infekce, některé její patogeny pronikají do lymfatických cév a lymfatických uzlin. Infekce se může šířit i krví. V některých případech jsou patogeny nalezeny v těchto orgánech v důsledku kontaktu s blízkými tkáněmi. Nakonec může dojít k infekci v důsledku poranění oblasti těla, kde se nachází lymfatická uzlina, a infekce rány.
V této oblasti těla začnou antigeny interagovat s lymfocyty, což podporuje tvorbu protilátek. Takto postupuje zánět. Jiné buňky vstupují do orgánu, ničí cizí činitele a přispívají k rozvoji specifické reakce.
Takové buňky se aktivně účastní procesu onemocnění.
- Lymfocyty. Jsou první ze všech buněk, které přijaly ránu infekce. Tyto buňky jsou schopny regulovat počet jiných typů leukocytů.
- Neutrofily. Jedná se o leukocyty schopné fagocytózy, tedy vstřebávání jiných patologických mikroorganismů. Poté, co absorbují biologicky aktivní toxické látky a mikroorganismy, umírají. V tomto případě se tvoří hnis.
- Eozinofily poskytují v těle antibakteriální ochranu. Buňky absorbují cizí enzymy a produkují potřebné protilátky proti bakteriím.
- Basofily jsou hlavní buňky, které jsou zodpovědné za vznik alergií. Obsahují značné množství látek, které podporují rozvoj zánětu.
- Monocyty pomáhají čistit zánětlivé ložisko od mrtvých hmot. Mají vlastnost fagocytózy, absorbují bakterie významné velikosti, mrtvé lymfocyty a části tkáně.
Pokud do zánětlivého ložiska pronikne velké množství leukocytů a aktivuje se růst počtu lymfocytů, pak lymfatická tkáň roste. Tento proces se nazývá hyperplazie. Bolestivost, hypertrofie a citlivost léze se vysvětluje uvolňováním významného množství účinných látek.
Příčiny onemocnění
Lymfadenitida může být nespecifická a specifická. Příčiny nespecifického typu onemocnění jsou následující.
- Patologická aktivita bakterií a uvolňování toxinů během jejich života. Zánětlivé jevy začínají, když se do uzlin dostanou streptokoky, stafylokoky a Escherichie. Uvolněné toxiny přispívají k rozvoji charakteristických symptomů.
- Průnik viru. Když DNA tohoto organismu vstoupí do těla, je zavedena do buňky a ta začne produkovat její nové kopie. Tento proces je doprovázen uvolňováním toxinu a poškozením stále více nových buněk.
- Vstup houbových organismů do lymfatické uzliny. Mohou způsobit vážné poškození všech orgánů.
Když se určité typy mikrobů dostanou do lymfatické uzliny, vyvine se specifická lymfadenitida. Projevy tohoto typu onemocnění mohou způsobit následující organismy:
- bacily tuberkulózy;
- treponema;
- morové tyčinky;
- aktinomycety;
- brucella;
- mikroorganismy tularemie.
Není neobvyklé, že se u člověka nakazí virem HIV onemocnění lymfatického systému.
Jaké typy lymfadenitidy jsou diagnostikovány?
Akutní lymfadenitida vzniká v důsledku poškození lymfatické uzliny vysoce aktivní infekcí. K tomu může často dojít po bolesti v krku. Vyznačuje se rychlým rozvojem příznaků. Pokud se lymfadenitida neléčí, může přejít do purulentní formy. Je to nebezpečné, protože může způsobit hnisavé tání orgánu.

Chronická lymfadenitida začíná přidáním slabě aktivní infekce. Často je to důsledek akutní formy onemocnění. Onemocnění může mít vleklý průběh.
V závislosti na fázi patologického procesu je obvyklé rozlišovat mezi těmito typy onemocnění.
- Katarální lymfadenitida. Je vlastní v počáteční fázi. V tomto případě je narušena propustnost kapilár a krev proniká do tkáně uzlu.
- Hyperplastická lymfadenitida nastává, když tkáň lymfatických uzlin roste. Je infiltrován leukocyty.
- Hnisavá lymfadenitida je konečnou fází bakteriálního procesu. Při ní dochází k postupné destrukci orgánu. Důsledky tohoto onemocnění jsou tvorba purulentního abscesu, adenoflegmonu, nekrózy. Často se vyskytují případy vzhledu generalizovaného procesu.
Nakonec se rozlišují následující typy zánětlivého procesu v závislosti na jeho povaze:
- abscesová lymfadenitida je charakterizována tvorbou abscesů s přídavkem hnisavé infekce;
- regionální lymfadenitida je charakterizována zvětšením jedné nebo více lymfatických uzlin v jedné oblasti těla;
- reaktivní lymfadenitida se vyskytuje v důsledku místních poruch v důsledku celkového onemocnění;
- mezenterický – vzniká v důsledku poškození hlavně střevních lymfatických uzlin;
- granulomatózní – charakterizované přítomností granulomů v důsledku přítomnosti mykobakterií, spirochet atd. v lidském těle.
Příznaky zánětu lymfatických uzlin
Všechny příznaky lymfadenitidy jsou způsobeny přítomností mikrobů a virů v lymfatické uzlině. V závislosti na postižené oblasti je zánět lymfatických uzlin charakterizován různými příznaky.

Známky submandibulární lymfadenitidy
Projevy submandibulární lymfadenitidy jsou následující.
- Zvětšené lymfatické uzliny na obličeji a pod čelistí. Mízní uzliny pacienta jsou zvětšené pod čelistí a při palpaci jsou husté. To je jasně vidět na fotografii.
- Silná bolest.
- Vzhled zarudnutí a otoku v submandibulární oblasti.
- Když dojde k mikrobiální infekci, dojde k hnisání.
- Hypertermie do 39 – 40 stupňů, slabost, poruchy spánku, bolesti kloubů a svalů.
Někdy může být taková lymfadenitida u dospělých komplikována výskytem abscesu. Takový akutní zánět submandibulárních lymfatických uzlin u dospělých může způsobit potíže s polykáním, sníženou chuť k jídlu a příznaky celkové intoxikace.
Příznaky cervikální lymfadenitidy
Při cervikální lymfadenitidě se vyvinou následující:
- výrazné zvětšení lymfatických uzlin;
- bolestivost;
- změna kůže;
- závažné omezení pohybů (bolest při otáčení hlavy s poškozením jugulárních lymfatických uzlin, stlačení hlasivek, potíže s polykáním, poruchy dýchání).
Pokud jsou postiženy lymfatické uzliny v příušní oblasti, může dojít ke ztrátě sluchu. Lymfadenitida krku může často způsobit závratě a namodralou kůži v důsledku rostoucího nedostatku kyslíku.
Známky axilární lymfadenitidy
Tento typ onemocnění lymfatického systému je charakterizován výskytem takových příznaků.
- Zvětšené axilární uzliny.
- Silná bolest pod pažemi.
- S výskytem purulentní léze získává kůže na rukou červený odstín.
- Poruchy pohybu, které vedou k omezení v každodenních činnostech pacienta.
- Otok horní končetiny (k tomu dochází, když lymfatické uzliny tlačí na žíly v rameni).
- V případě akutní lymfadenitidy je pozorováno snížení citlivosti ruky.
Axilární lymfadenitida může u žen vést k poškození mléčné žlázy.
Inguinální lymfadenitida
Jednostranná nebo oboustranná inguinální lymfadenitida se projevuje následujícími příznaky:
- prudké zvýšení uzlu;
- bolest nejen v tříslech, ale také v dolní části břicha, ve stehně;
- muži pociťují nepohodlí v oblasti šourku;
- napětí kůže;
- poruchy chůze;
- otok nohy, pokud zvětšený uzel stlačuje žilní cévy;
- s hnisáním může teplota vzrůst na 38 – 40 stupňů a je pozorována výrazná slabost.

Tento typ onemocnění může být komplikován abdominální lymfadenopatií. Jedná se o závažné onemocnění, které vyžaduje okamžitou léčbu.
Poškození popliteálních lymfatických uzlin
Při zánětu popliteálních uzlin se objevují následující charakteristické příznaky.
- Skok tělesné teploty.
- Bolest v hlavě a celková slabost.
- Vzhled otoku pod kolenem a na nohou, bolest při pohybech.
V případě purulentního procesu pod kolenem je pozorována neustálá otravná bolest. Serózní výpotek se někdy hromadí v koleni. Bolest může zesílit večer. Aktivní pohyby v koleni jsou ostře omezeny, člověk téměř nemůže chodit.
Lymfadenopatie mléčných žláz
Toto onemocnění způsobuje zvětšení lymfatických uzlin v oblasti hrudníku. Lymfadenopatie prsu je charakterizována následujícími příznaky:
- zvýšení uzlů;
- zvýšená citlivost žlázy při palpaci;
- hyperémie postižené oblasti;
- ztráta chuti k jídlu;
- zvětšení jater a sleziny;
- snížený krevní tlak, tachykardie;
- zvýšené noční pocení a kolísání tělesné teploty.
Jak se nemoc diagnostikuje
Obvykle může lékař stanovit přesnou diagnózu na základě charakteristických symptomů a stížností pacienta. K identifikaci příčin se používají následující diagnostické metody:
- analýza krve a moči;
- ultrazvukové vyšetření;
- roentgenografie;
- punkce lymfatických uzlin.
Někdy lze použít výsev bioptického materiálu na živné médium. Pokud je v něm bakteriální infekce, pak v krátké době můžete získat kolonii mikroorganismů. V tomto případě může diagnostika správně určit typ mikroorganismu, který onemocnění způsobil.
Léčba
K léčbě lymfadenitidy se používá medikamentózní terapie a fyzikální terapie. Pokud nepřinesou výsledky, pak se uchýlí k operaci.
Léková terapie se provádí předepisováním takových léků.
- Nesteroidní protizánětlivé léky – Nimesil, Ibuprofen ve formě tablet a mastí.
- Antibiotika – Amoxicilin, Azithromycin, Amoxiclav, Sumamed, Augmentin.
- Antihistaminika – Cetirizin a jeho analogy.
- Antivirové léky – Remantadin, Ethambutol.
- Antifungální látky – Flukonazol, Amfotericin.
- Lokální anestetika – Dimexide a další
Léčba antibiotiky se provádí pouze podle pokynů lékaře a často v nemocničním prostředí.
Použití fyzioterapie výrazně zlepšuje celkový stav člověka, snižuje intenzitu zánětlivých procesů a podporuje obnovu postižených tkání. Toto jsou nejčastěji předepisované postupy.
- UHF terapie. V jejím průběhu jsou postižená místa těla vystavena vysokofrekvenčnímu magnetickému poli. To přispívá k rozvoji lokální ochrany a ukončení zánětlivého procesu.
- Laserová terapie zahrnuje vystavení světelným vlnám, které mají určitou frekvenci. Tato metoda má silný anestetický a protizánětlivý účinek.
- Vystavení slabému stejnosměrnému proudu pomáhá zastavit bolest.
Během těhotenství jsou takové postupy zakázány. Je indikováno použití tinktury z echinacey, infuze kořenů pampelišky a šťávy z aloe. Tyto léky mají jemný účinek na postižené oblasti a neumožňují vývoj vedlejších účinků a komplikací.
Léčba lymfadenitidy u dětí se provádí stejnými léky jako u dospělých. Jejich dávkování se volí o něco nižší, aby se eliminovalo riziko nežádoucích účinků. Pokud se u dítěte objeví hnisavý proces, je indikována chirurgická léčba.
K vyléčení hnisavé komplikace, abscesu, je indikována chirurgická léčba. Otevření lézí se provádí pod vlivem místní nebo celkové anestezie.
Prevence patologie
Aby se zabránilo lymfadenitidě, je třeba dodržovat následující doporučení:
- okamžitě léčit jakékoli poškození kůže a chronické infekce;
- sledovat stav ústní dutiny;
- udržovat imunitní systém v dobrém stavu;
- léčit bolest v krku včas a zabránit rozvoji jejích komplikací;
- sledujte svou stravu: nekonzumujte kořeněná, slaná, marinády a uzená jídla, protože mohou v některých případech zvýšit zánětlivou reakci.
Je docela možné zabránit rozvoji lymfadenitidy. Měli byste být pozorní k projevům této nemoci a co nejdříve začít s léčbou lymfadenitidy. Tím se zabrání rozvoji jeho komplikací.
Podívejte se na video:
