Léčba Lyellova syndromu u dětí.
Obsah [Zobrazit obsah]
Léčba Lyellova syndromu u dětí
Bohužel stále existují onemocnění, která zdánlivě naprosto zdravého člověka přivedou v řádu hodin do kritického stavu a mají extrémně nepříznivou prognózu. Jedním z těchto onemocnění je Lyellův syndrom (L51.2 dle MKN-10).
V médiích byl široce diskutován skandální případ smrti z této patologie – v červenci 2003 smrt novináře, zástupce Státní dumy třetího shromáždění, Jurije Shchekochikhina.
Svědci zaznamenali nevysvětlitelné prudké zhoršení jeho stavu: „za dva týdny se proměnil ve velmi starého muže, vlasy mu padaly v chuchvalcích, slupovala se mu kůže, téměř celá, jeden po druhém selhaly vnitřní orgány“ ( „Novaja Gazeta“, vydání č. 20 ze dne 24. března 2008).
V souvislosti se smrtí poslance bylo zahájeno trestní řízení podle článku 105 trestního zákoníku Ruské federace, část 1 – „Vražda“. Příbuzní a tisk, který humbuk dohnal, hovořili o otravě, zejména thaliem. Příslušné prohlídky byly prováděny po dobu sedmi měsíců a tělo poslance bylo exhumováno. Teprve v březnu 2004 byly zjištěny okolnosti rychlého zhoršení Shchekochikhinova stavu. Diagnóza a příčina smrti: Lyellův syndrom, akutní kardiovaskulární selhání.
Z historie syndromu
Tato patologie byla poprvé popsána v roce 1956 skotským dermatologem Alanem Lyellem. Systematizoval 11 hlášení o 14 případech tohoto onemocnění, z nichž 4 osobně pozoroval.
Lyell nahradil dříve přijaté označení „akutní pemfigus“ „toxickou epidermální nekrolýzou“ (TEN). Faktem je, že všichni pacienti měli vyrážku „objektivně i subjektivně připomínající opaření kůže“. Vyrážka sloužila jako hlavní diagnostický znak pro identifikaci nové nozologické jednotky. Lyell razil termín „toxický“, protože věřil, že nemoc je způsobena toxémií, specifickým toxinem cirkulujícím v těle. „Nekrolýza“ je lékařský neologismus vynalezený samotným Lyellem, který v něm spojil hlavní klinický příznak – „epidermolýzu“ a histopatologický příznak – „nekrózu“.
Lyell také zaznamenal závažnost poškození sliznic a neobvyklou slabost zánětlivých procesů v dermis – „dermální ticho“.
Ve vědeckém světě dostala nemoc jméno svého objevitele během Lyellova života – v 60. Sám dermatolog však vždy používal označení TEN.
V roce 1967, po provedení cíleného průzkumu mezi kolegy po celém Spojeném království, Lyell předložil dosud nejrozsáhlejší souhrn TEN – 128 případů onemocnění. V témže roce popsal 4 formy TEN, odpovídající specifické etiologii: stafylokokové, lékové, smíšené a idiopatické.
V současnosti je stafylokoková forma Lyellova syndromu identifikována jako samostatná nozologická jednotka: stafylokokový syndrom opařené kůže (SSSS, L00 dle MKN-10).
Epidemiologie
Od 70. let medicína každoročně vede záznamy o prevalenci Lyellova syndromu. Podle různých autorů se četnost pohybuje v rozmezí 0,4–1,3 případů na 1 milion obyvatel za rok. Úmrtnost se pohybuje v rozmezí 20–60 % z počtu případů v závislosti na stavu zdravotnictví kraje. Počet úmrtí na tuto patologii po celém světě za rok je tedy v tisících. Mezi okamžitými alergickými reakcemi je Lyellův syndrom z hlediska úmrtnosti na druhém místě po anafylaktickém šoku. V obecné struktuře lékových alergií je podíl Lyellova syndromu 0,3 %. Častěji jsou postiženy ženy: poměr k mužským pacientům je 1,5:1. Nebyla zjištěna přímá souvislost mezi rizikem onemocnění a věkem. Za rizikovou skupinu jsou považováni pacienti, kteří již dříve měli Lyellův syndrom, zejména v dětství.
Nejčastější forma syndromu je medicinální, až v 80 % všech případů jsou po medicinálních druhou nejčastější příčinou zhoubné novotvary (zejména lymfomy). Frekvence idiopatických případů syndromu je 5–10 %.
U dětí má Lyellův syndrom častěji – až 60 % případů – infekční etiologii. Zvláštní rizikovou skupinou pro manifestaci onemocnění u dětí jsou ti, kteří v raném věku prodělali akutní respirační virové infekce a v souvislosti s tím podstoupili léčbu NSAID.
Etiologie
Diskuse o etiologii a patogenezi Lyellova syndromu pokračují. Nejvíce studovaná léková forma onemocnění, která se vyvíjí v důsledku narušení schopnosti těla neutralizovat reaktivní intermediární metabolity léků. Tyto metabolity interagují s tkáněmi, což má za následek tvorbu antigenního komplexu, jehož imunitní odpověď iniciuje rozvoj onemocnění.
Ve skutečnosti byla také prokázána genetická predispozice k této patologii, a to zejména u jedinců s řadou antigenů komplexu histologické kompatibility HLA: A2, A29, B12, B27, DR7. Přítomnost chronických ložisek infekce v těle (sinusitida, tonzilitida, cholecystitida atd.), Což vede ke snížení imunity, zvyšuje riziko onemocnění. Zvláštní rizikovou skupinou jsou pacienti infikovaní HIV: riziko rozvoje Lyellova syndromu je u nich 1000krát vyšší než u běžné populace.
diagnostika
Pro diferenciální a laboratorní diagnostiku se neprovádějí provokativní testy, protože riziko nekontrolovaných komplikací je vysoké. Nejběžnější jsou extraorganismy diagnostické testy založené na reakcích krvinek pacienta na látku, která senzibilizovala organismus. Patří sem: Shelleyův test degranulace bazofilů, Fleckův test aglomerace leukocytů, blastická transformační reakce lymfocytů, hemolytické testy.
Apoptóza keratinocytů je jedním z prvních tkáňových morfologických příznaků Lyellova syndromu. Biopsie jehlou pomocí zmrazených řezů kůže je stále běžnější. To odhaluje nepřítomnost typických akantolytických buněk, celkovou epidermální nekrolýzu, sub- a intraepidermální puchýře.
Aktuální
Podle povahy průběhu existují tři varianty klinického obrazu Lyellova syndromu:
- Fulminantní forma – až 10 % všech případů. Vyvíjí se několik hodin. Etiologie: idiopatická nebo vyvolaná léky. Kožní léze pokrývají až 90 % povrchu těla denně. Zhoršené vědomí až kóma. Akutní selhání ledvin – anurie. Vzhledem k tomu, že většina těchto pacientů nepřežije hospitalizaci nebo je přijata v terminálním stavu, je fatální výsledek 95 % během 2–3 dnů. Při pitvě jsou vnitřní orgány obvykle neporušené.
- Akutní forma – 50–60 % případů. Poškození kůže a sliznic prochází celým spektrem zrání: od vyrážek až po nekrolýzu. Plocha nekrolyzovaných povrchů může dosahovat 70 % povrchu těla. Onemocnění trvá od 7 do 20 dnů. Po 3–4 dnech se objevují příznaky renálního, jaterního, kardiovaskulárního a plicního selhání, stejně jako infekční komplikace – především infekce plic a urogenitálního systému – as progresí onemocnění sepse. Úmrtnost dosahuje 60 %.
- Příznivý průběh (vyhlazená forma) – frekvence do 30 % případů. Poškození kůže a sliznic nepřesahuje 50 % povrchu těla. Klinické projevy dosahují vrcholu 5.–6. den onemocnění. Poté, během 3–6 týdnů, se stav pacienta zlepšuje, dokud není obnoveno plné zdraví.
Naprostá většina pacientů – více než 90 % – má erozivní změny na sliznicích. Typickými obtížemi jsou bolest podél močové trubice při močení a fotofobie.
Charakteristický je pozitivní Nikolského příznak: odchlípení epidermis na zevně nezměněné kůži s posuvným tlakem a odchlípení perivezikální epidermis při tahu za kus vezikální pneumatiky. U zvláště závažných forem je pozorováno úplné oddělení epidermis v důsledku tření po celém povrchu těla pacienta.
Stephen-Johnsonův syndrom nebo Lyellův syndrom?
Jedním z hlavních prognostických faktorů Lyellova syndromu je oblast nekrolyzovaného povrchu. Proto je velmi důležité správné posouzení jeho délky. K tomu se používají stejná pravidla jako v kombustiologii: pravidlo „devět“ – když paže, hrudník a žaludek tvoří 9% povrchu těla a záda a nohy jsou každá 18%; a pravidlo „jednoho procenta dlaně“. Pro přesnější posouzení se doporučuje měřit plochu oddělené a oddělené epidermis nejen v oblastech s výraznými erytematózními změnami, ale také v oblastech těla vzdálených od „epicentra“ v závislosti na oblasti povrch postižený nekrolýzou se rozlišují klinické rozdíly mezi Lyellovým syndromem a Stephen-Johnsonovým syndromem.
V posledních letech získává na popularitě teorie, že tyto syndromy jsou dvěma variantami závažného výsledku epidermolytické kožní reakce na léky a liší se pouze stupněm odchlípení kůže.
Systémová terapie
Bohužel neexistují jednotná klinická doporučení pro diagnostikovaný Lyellův syndrom. Je to dáno především multiorgánovou povahou lézí, která předpokládá především vícesměrnou terapii založenou na symptomech Pro léčbu Lyellova syndromu je pravidlo „zrušení posledního“ předepsaného léku nejčastěji neúčinné, neboť doba manifestace onemocnění se pohybuje od několika hodin do několika dnů. Proto se doporučuje vysadit všechny dříve předepsané léky a nouzovou symptomatickou terapii. Bylo potvrzeno, že rychlé a úplné vysazení všech léků při nemožnosti jednoznačně identifikovat konkrétní alergen zlepšuje prognózu onemocnění o 30 %. V rámci specifické léčby alergického Lyellova syndromu většina výzkumníků jednoznačně doporučuje:
- akutní, nejlépe v prvních hodinách onemocnění, kaskádová filtrace plazmy (plazmaferéza), která umožňuje odstranit až 80 % plazmy pacienta. Pokud je plazmaferéza technicky nemožná, doporučuje se hemosorpce;
- masivní systémová léčba kortikosteroidy. Doporučené režimy kortikosteroidů se pohybují od 3–4 mg/kg tělesné hmotnosti v první den onemocnění až po úplnou prohibici, když se stav pacienta zhorší;
- intravenózní imunoglobuliny. Denní dávka, počínaje prvním dnem onemocnění, se pohybuje od 0,2 do 0,75 g/kg tělesné hmotnosti pacienta. Délka cyklu je od 4 do 12 dnů. Účinnost imunoglobulinů je dána obsahem přirozených anti-Fas protilátek, které regulují apoptózu a proliferaci v intaktních a transformovaných lymfoidních buňkách. Snižují výskyt bakteriálních komplikací a zabraňují progresi syndromu;
- hyperbarická oxygenace v nepřítomnosti abscesů, dutin a průchodnosti volných dýchacích cest v plicích pacienta.
Léčba lézí kůže a sliznic se provádí podle zásad popáleninové terapie. Dodržuje se režim parenterální výživy. Korekce infuzí se provádí v závislosti na stavu pacienta.
Po dobu hospitalizace jsou nutné pravidelné – minimálně 72x za XNUMX hodin – prohlídky u urologa, oftalmologa, stomatologa nebo otolaryngologa, aby bylo možné rychle identifikovat a předepsat vhodnou terapii poškození sliznic.
Předpověď
Od roku 2011 je na Západě široce používána škála SCORTEN pro hodnocení závažnosti Lyellova syndromu. Bere v úvahu následující prognostické faktory:
- věk pacienta > 40 let;
- Tepová frekvence > 120 tepů. v min.;
- přítomnost souběžného maligního onkologického onemocnění;
- postižená plocha povrchu těla > 10 %;
- hladina močoviny v krvi > 10 mmol/l;
- hladina bikarbonátu v plazmě 14 mmol/l.
Přítomnost každého faktoru zvyšuje riziko úmrtí. Přibližné riziko úmrtí je tedy: v přítomnosti 1 faktoru – až 3,2 %; 2 faktory – 12,1 %; 3 faktory – 35,3 %; 4 faktory – 58,3 %; 5 nebo více faktorů – 90 %.
pouzdro
V roce 2009 jsem byl v Doněcku svědkem ojedinělého případu pro Donbass (pouze 6 případů v Doněcké oblasti v letech 1991 až 2013!) případu Lyellova syndromu. Pacient: 37 let. Alergická a infekční anamnéza není zatížena. Tři dny před přijetím onemocněla rýmou. Léčila se „známými“ léky: tabletami proti kašli, očními a nosními kapkami, vitamíny. Od večera druhého dne se objevilo svědění a vyrážky. Sama si vzala suprastin. Po krátkodobé úlevě se stav zhoršil. Třetí den večer byla po omdlení převezena záchrannou službou do městské nemocnice a během pár hodin převezena na krajskou kliniku.
Byla přijata žena s hyperemickou kůží na hrudi, ramenou a vnitřní straně stehen. Třetí den se objevily bubliny naplněné zakaleným obsahem. Objem ostatních dosáhl 100 ml. Po celou dobu přetrvávala hyperémie očních víček, skléry, sliznic dutiny ústní a perianální oblasti.
Od třetího dne se kombustiolog opakovaně pokoušel uzavřít povrch rány xenokůže. Krátkodobá období klidu však u pacienta vystřídalo psychomotorické rozrušení, které vedlo k posunutí obvazů a xenokůže. Ani jedna klapka nezakořenila. Během dvou týdnů na jednotce intenzivní péče strávil pacient více než polovinu času v nuceném medikovaném spánku. A od šestého dne, kdy se stav pacientky stal kritickým, byla převedena na trvalou mechanickou ventilaci.
V tomto případě byl Lyellův syndrom diagnostikován do dvou dnů po přijetí pacienta do nemocnice; průběh nemoci nebyl bleskový, ale spíše akutní; Byla provedena asymptomatická terapie, ale ženu se nepodařilo zachránit.
Lyellův syndrom u dětí
Lyellův syndrom je akutní alergická reakce, jejímž hlavním příznakem je olupování kůže a puchýře na jejím povrchu. Příznaky se objevují kvůli velkému množství látky, kterou tělo rozpozná jako cizí. Dostatečné množství nelze nalézt ani v pylu, ani ve vlně, kde běžné alergie často začínají. V 80 % případů se onemocnění vyskytuje v důsledku podávání léků.
Onemocnění je velmi vzácné: pouze 0,8 případů na 1 000 000 za rok. U dětí je riziko onemocnění ještě nižší: na rozdíl od léků pro dospělé jsou všechny léky pro děti založeny na šetrných podmínkách a neobsahují alergeny. Ale přesto může rodič dát dítěti příliš mnoho drogy, porušit návod k použití, a proto dítě onemocní.
Co je to
Nemoc je založena na fenoménu Shvartsman-Sanarelli. Vzhledem ke stavu epidermis je syndrom spojen se stafylokokovým syndromem opařené kůže, aktinickou dermatitidou, pemfigusem a herpes simplex. Všechna tato onemocnění se projevují kožními lézemi, jako jsou vyrážky a pupínky. Lyellovu syndromu se nejvíce blíží Steven-Johnsonův syndrom, při kterém se odlupuje 10 % povrchu kůže. U Lyellova syndromu je poškození 30 %.
Další názvy onemocnění: toxická epidermální nekrolýza (TEN, termín použil Alan Lyell), alergická bulózní dermatitida, syndrom popáleninové kůže, maligní pemfigus, akutní pemfigus (zastaralé).

Příznaky
Příznaky Lyellova syndromu:
- U dětí je prvním příznakem výskyt konjunktivitidy (zánět sliznice oka, zarudnutí);
- Oddělení epidermis, puchýře na kůži a sliznicích těla: oči, rty, jazyk, nos, genitálie. Mnohočetné záněty se projevují rýmou (sliznice nosu) a kašlem (sliznice hrtanu). Celkový stav kůže je srovnatelný s popáleninami II–III stupně;
- Fenomén „mokrého spodního prádla“, kdy se kůže svrašťuje a bolí při každém dotyku;
- Ztráta keratinu, to znamená oslabení a ztráta vlasů a nehtů;
- Horečka, teplota 39–41 C°;
- Dehydratace: málo slin, potu, moči; Mám žízeň. V důsledku toho se zpomaluje průtok krve – bolesti hlavy, ospalost, apatie, anurie (zastavení toku moči do močového měchýře);
- Vzhledem k tomu, že se syndrom objevuje kvůli alergii na léky, může se objevit na pozadí nemocí, které se jimi léčí. V tomto případě jejich příznaky doprovázejí Lyellův syndrom. Například v důsledku sepse (otravy krve) se může objevit na pozadí plicního edému, krvácení a anémie.
Období onemocnění
- Během prvního prodromálního období V průběhu onemocnění (několik hodin až tři dny po užití léku) se pacient cítí špatně, zimnice, slabost, migréna, snížená chuť k jídlu, žízeň, zanítí se sliznice nosu, úst, genitálií, začíná rýma a kašel. Často v této fázi je tento syndrom diagnostikován jako akutní respirační virová infekce (ARVI).
- Druhé období je kritické. Metabolismus je narušen, objevuje se erytematózní vyrážka, výrůstky, pupínky a puchýře. Během dvou dnů stěny puchýřů zhnědnou, ztenčí se a ochabnou. Kůže svědí, pálí, dokonce i kontakt s prostěradlem způsobuje bolest. Pak puchýře po jakémkoliv kontaktu prasknou a krvácejí. V kritickém období se riziko úmrtí zvyšuje na 60 %
- Třetí období je zotavení. Kůže se přestane odlupovat a vrátí se do normálu.
Onemocnění postupuje velmi rychle. Pokud pacient projde prvními dvěma fázemi za pár dní, je situace katastrofální, s největší pravděpodobností bude výsledek fatální. Pokud je průběh onemocnění hladký (asi sedm dní) a nejsou žádné komplikace, je vysoká pravděpodobnost, že se dítě uzdraví.
Příčiny

Syndrom se vyskytuje, když:
- Předávkování drogami, jednorázové i dlouhodobé. Tablety, sirupy, tinktury byste proto měli užívat vždy po přečtení pokynů na obalu!
- Léčba léky, na které je pacient alergický;
- Léčba na pozadí snížené imunity. Nejčastější případy jsou v období exacerbace infekcí (především HIV), herpes viru, viru Einstein-Barrové, citalomegaviru, po transplantaci mozku a vnitřních orgánů, radiační terapii k vyléčení rakoviny;
- Reakce s příčinou neznámou moderní vědě.
Největší riziko onemocnění je při předávkování následujícími prvky (léky jsou uvedeny v závorce):
- Sulfonamidy („Etazol“, „Urosulfan“);
- Allopurinol („Allopurinol-Egi“, „Allupol“, „Purinol“);
- Fenytoin („Difenin“, „Alepsin“), mefenytoin („Mesantoin“), fosfenytoin;
- fenylbutazon („butadion“, „fenylbutazon“);
- Karbamazepin („Finlepsin“, „Tegretol“, „Zeptol“, „Mazepin“);
- Piroxicam („Remoxicam“, „Felden“);
- chlormesanon;
- thioacetazon;
- Amminopenicilin;
- Kyselina salicylová.
První pomoc

Pokud jsou zjištěny příznaky, měli byste:
- Přestaňte užívat léky, které obsahují látky, které mohou být alergeny;
- Odstraňte prvky zbývající v těle pomocí klystýrů, diuretik a laxativ;
- Hospitalizujte dítě. S největší pravděpodobností bude malý pacient ošetřen jako popálený (stav kůže je podobný popáleninám druhého nebo třetího stupně).
diagnostika
Pro diagnostiku budete muset provést výzkum:
- Proveďte obecný krevní test – hladinu leukocytů a rychlost sedimentace erytrocytů (ESR), která ukáže, zda je jejich obsah překročen (leukocytóza);
- Proveďte biochemický krevní test – obsah bilirubinu, močoviny, bílkoviny (nejčastěji se jedná o alergen). Podle údajů vám lékař řekne o stavu ledvin;
- Proveďte test moči – pokud je nalezena krev nebo procento bílkovin je vyšší než normální, dítě má problémy s ledvinami;
- Proveďte imunologický test k určení alergenu;
- Proveďte hemolytický (sérologický) test;
- Proveďte biopsii jehlou pomocí zmrazené části pacientovy kůže. U Lyellova syndromu jeho výsledky odhalují úplnou smrt buněk v horní vrstvě kůže;
- Udělejte koagulogram.

Léčba
Léčba by měla být prováděna pouze lékařem, je nutné:
- Odstraňte toxiny z těla pomocí mimotělní hemokorekce (plazmaferéza, hemosorpce). Jsou založeny na odběru krve, jejím čištění ve speciálních přístrojích a návratu do těla pacienta;
- Obnovte rovnováhu voda-sůl. Podávají se fyziologické a fyziologické roztoky;
- Vezměte léky, které zabraňují srážení krve, širokospektrá antibiotika;
- Užívejte léky, které obnovují fungování genitourinárního systému, minerály, diuretika (indapamid, furosemid, torasemid);
- Vezměte glukosteroidy – léky, které snižují projev alergií;
- Předepište hypoalergenní dietu;
- Provádět základní (hlavní) terapii;
- Proveďte symptomatickou (paliativní) terapii – snižte teplotu, zbavte se otoků, bolestí hlavy;
- Proveďte lokální terapii – obnovte poškozené tkáně epidermis a sliznic pomocí aerosolů obsahujících kortikosteroidy, vlhké suché obvazy;
- V rámci prevence vyměňujte pacientovi ložní prádlo dvakrát denně, aby se infekce nemohla znovu dostat do kůže. Vzhledem k tomu, že v těžkých stádiích se při jakémkoli dotyku zhojená kůže opět poškodí, člověk pociťuje obrovskou bolest, provádí se převazy léky proti bolesti, někdy v narkóze.
Samozřejmě je třeba dávat pozor při výběru léků, aby neobsahovaly ani malé množství alergenů.

Lyellův syndrom je jedním z těch onemocnění, které je v současnosti málo prozkoumáno. Objevena byla až v roce 1956 a tehdy byla zaznamenána u 12 pacientů. V jeho studii však došlo k obrovskému pokroku: v roce 158 bylo registrováno 10 pacientů a nyní, o XNUMX let později, je jich ještě více. To znamená, že vědci mohou tento syndrom studovat, sledovat průběh nemoci, vyvozovat závěry a snižovat statistiky úmrtí.
Lyellův syndrom (Pmphigus maligna, akutní epidermální nekrolýza, toxická epidermální nekrolýza)
Lyellův syndrom je těžké polyetiologické onemocnění alergické povahy, charakterizované akutní poruchou celkového stavu pacienta, bulózní lézí celé kůže a sliznic. Rychlý rozvoj dehydratace, toxické poškození ledvin a dalších vnitřních orgánů a přidání infekčního procesu často vedou ke smrti onemocnění. Diagnostika Lyellova syndromu zahrnuje objektivní vyšetření pacienta, neustálé sledování údajů koagulogramu, klinické a biochemické testy krve a moči. Léčba Lyellova syndromu zahrnuje mimořádná opatření, metody mimotělního čištění krve, infuzní terapii, podávání velkých dávek prednisolonu, antibiotickou terapii, korekci poruch vody a soli atd.
ICD-10
Přehled
Lyellův syndrom (akutní nebo toxická epidermální nekrolýza) patří do skupiny bulózní dermatitidy. Své hlavní jméno získala na počest lékaře Lyella, který v roce 1956 poprvé popsal syndrom jako těžkou formu toxikodermie. Klinický obraz Lyellova syndromu je podobný popálení kůže druhého stupně, a proto se onemocnění nazývá syndrom popáleninové kůže. Další běžný název syndromu, maligní pemfigus, je způsoben tvorbou puchýřů na kůži, podobně jako prvky pemfigu.
Lyellův syndrom se vyskytuje u 0,3 % případů alergií na léky. Po anafylaktickém šoku jde o nejzávažnější alergickou reakci. Nejčastěji je Lyellův syndrom pozorován u mladých lidí a dětí. Příznaky onemocnění se mohou objevit během několika hodin nebo do týdne po podání léku. Podle různých zdrojů se úmrtnost na Lyellův syndrom pohybuje od 30 % do 70 %.

Příčiny
V závislosti na příčině rozvoje Lyellova syndromu rozlišuje moderní dermatologie 4 varianty onemocnění.
- První je alergická reakce na infekční proces a je způsobena nejčastěji Staphylococcus aureus skupiny II. Zpravidla se rozvíjí u dětí a má nejtěžší průběh.
- Druhý – Lyellův syndrom, který je pozorován v souvislosti s užíváním léků (sulfonamidy, antibiotika, antikonvulziva, kyselina acetylsalicylová, léky proti bolesti, protizánětlivé a antituberkulotické léky). Nejčastěji je vývoj syndromu způsoben současným užíváním několika léků, z nichž jedním byl sulfonamid. V posledních letech byly popsány případy rozvoje Lyellova syndromu v důsledku užívání doplňků stravy, vitamínů, kontrastních látek pro radiografii atd.
- třetí varianta Lyellova syndromu se skládá z idiopatických případů onemocnění, jejichž příčina zůstává nejasná. Čtvrtým je Lyellův syndrom, způsobený kombinovanými příčinami: infekčními a léčivými, a vzniká při léčbě infekčního onemocnění.
Patogeneze
Velkou roli ve vývoji Lyellova syndromu hraje geneticky podmíněná predispozice těla k různým alergickým reakcím. V anamnéze mnoha pacientů jsou indikace alergických onemocnění: alergická rýma, senná rýma, alergická kontaktní dermatitida, ekzém, průduškové astma atd. U takových jedinců v důsledku porušení mechanismů neutralizace toxických metabolických produktů lék látka zavedená do těla se spojuje s proteinem, který se nachází v epidermálních buňkách. Tato nově vytvořená látka je antigenem u Lyellova syndromu. Imunitní odpověď těla je tedy zaměřena nejen na podaný lék, ale také na kůži pacienta. Tento proces připomíná reakci odmítnutí transplantátu, kdy imunitní systém zaměňuje pacientovu vlastní kůži za štěp.
Lyellův syndrom je založen na Schwartzmanově-Sanarelliho fenoménu – imunologické reakci, která vede k narušení regulace odbourávání bílkovinných látek a hromadění produktů tohoto rozpadu v těle. V důsledku toho dochází k toxickému poškození orgánů a systémů. To narušuje fungování orgánů, které neutralizují a odstraňují toxiny, což zhoršuje intoxikaci a vede k výrazným změnám v rovnováze vody, soli a elektrolytů v těle. Tyto procesy vedou k rychlému zhoršení stavu pacienta s Lyellovým syndromem a mohou způsobit smrt.
Příznaky
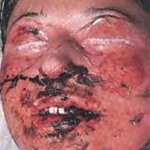
Lyellův syndrom začíná náhlým a bezpříčinným zvýšením tělesné teploty na 39-40°C. Během několika hodin se na kůži trupu, končetin, obličeje, ústní sliznice a genitálií objeví mírně oteklé a bolestivé erytematózní skvrny různé velikosti. Mohou se částečně sloučit.
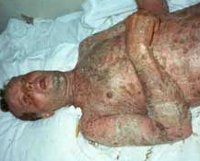
Po nějaké době (v průměru 12 hodin) se v oblastech zdánlivě zdravé kůže začne objevovat olupování epidermis. V tomto případě se tvoří tenkostěnné ochablé bubliny nepravidelného tvaru, jejichž velikost se pohybuje od velikosti lískového ořechu až po průměr 10-15 cm. Po otevření bublin zůstávají velké eroze po obvodu jsou pokryty úlomky krytů bublin. Eroze jsou obklopeny oteklou a hyperemickou kůží. Vylučují hojný serózně-krvavý exsudát, který způsobuje rychlou dehydrataci pacientova těla.
U Lyellova syndromu je zaznamenán Nikolského symptom, charakteristický pro pemfigus – olupování epidermis v reakci na mírný povrchový dopad na kůži. V důsledku oddělení epidermis se v těch oblastech kůže, které byly vystaveny stlačení, tření nebo maceraci, okamžitě vytvoří eroze bez tvorby puchýřů.
Poměrně rychle celá kůže pacienta s Lyellovým syndromem zčervená a při dotyku ostře bolí, svým vzhledem připomíná popáleninu vařící vodou 2.-3. Je pozorován charakteristický příznak „mokrého spodního prádla“, kdy se kůže při dotyku snadno posouvá a zvrásňuje. V některých případech Lyellova syndromu jsou jeho hlavní projevy doprovázeny výskytem malých petechiálních vyrážek v celém těle pacienta. U dětí onemocnění obvykle začíná příznaky konjunktivitidy a je kombinováno s infekční kožní lézí se stafylokokovou flórou.
Poškození sliznic se u Lyellova syndromu projevuje tvorbou bolestivých povrchových defektů na nich, krvácením i při drobném poranění. Proces může postihnout nejen ústa a rty, ale také sliznice očí, hltan, hrtan, průdušnici, průdušky, močový měchýř a močovou trubici, žaludek a střeva.
Komplikace
Celkový stav pacientů s Lyellovým syndromem se postupně zhoršuje a během krátké doby se stává extrémně závažným. Nesnesitelná žízeň, snížené pocení a produkce slin jsou příznaky dehydratace. Pacienti si stěžují na silné bolesti hlavy, ztrácejí orientaci a jsou ospalí. Dochází k vypadávání vlasů a nehtů. Dehydratace vede k zahuštění krve a narušení prokrvení vnitřních orgánů. Spolu s toxickým poškozením těla to vede k narušení jater, srdce, plic a ledvin. Rozvíjí se anurie a akutní selhání ledvin. Může dojít k sekundární infekci.
diagnostika
Klinický krevní test na Lyellův syndrom naznačuje zánětlivý proces. Dochází ke zvýšení ESR, leukocytóze s výskytem nezralých forem. Snížení nebo úplná absence eozinofilů v krevním testu je diagnostickým příznakem, který umožňuje odlišit Lyellův syndrom od jiných alergických stavů. Tyto koagulogramy ukazují na zvýšenou srážlivost krve. Analýza moči a biochemické krevní testy mohou identifikovat poruchy vyskytující se v ledvinách a sledovat stav těla během léčby.
Důležitým úkolem je určit medikaci, která vedla k rozvoji Lyellova syndromu, protože její opakované užívání během léčby může být pro pacienta škodlivé. Imunologické testy pomáhají identifikovat provokující látku. Spouštěcí lék je indikován rychlou proliferací imunitních buněk, ke které dochází v reakci na jeho zavedení do vzorku krve pacienta.
Kožní biopsie a histologické vyšetření výsledného vzorku u pacienta s Lyellovým syndromem odhalí úplnou smrt buněk v povrchové vrstvě epidermis. V hlubších vrstvách je pozorována tvorba velkých puchýřů, otok a akumulace imunitních buněk s nejvyšší koncentrací v oblasti kožních cév.
Lyellův syndrom se odlišuje od jiných akutních dermatitid, doprovázených tvorbou puchýřů: aktinická dermatitida, pemfigus, kontaktní dermatitida, Stevens-Johnsonův syndrom, epidermolysis bullosa, Dühringova dermatitis herpetiformis, herpes simplex.
Léčba Lyellova syndromu
Léčba pacientů s toxickou epidermální nekrolýzou se provádí na jednotce intenzivní péče a zahrnuje celou řadu neodkladných opatření. Současně by vzhledem k toxicko-alergické povaze onemocnění mělo být užívání léků prováděno s přísným zvážením indikací a kontraindikací.
Léčba Lyellova syndromu se provádí injekcí velkých dávek kortikosteroidů (prednisolon). Pokud dojde ke zlepšení, pacient je převeden na užívání léku ve formě tablet s postupným snižováním jeho dávky. Použití mimotělních hemokorekčních metod (plazmaferéza, hemosorpce) umožňuje očistit krev od toxických látek vzniklých při Lyellově syndromu. Konstantní infuzní terapie (fyziologický roztok, dextran, fyziologické roztoky) je zaměřena na boj proti dehydrataci a normalizaci rovnováhy voda-sůl. Provádí se s přísnou kontrolou objemu moči vyloučené pacientem.
Při komplexní terapii Lyellova syndromu se používají léky na podporu funkce ledvin a jater; inhibitory enzymů zapojených do destrukce tkáně; minerální látky (draslík, vápník a hořčík); léky, které snižují srážlivost krve; diuretika; širokospektrých antibiotik.
Lokální léčba Lyellova syndromu zahrnuje použití kortikosteroidních aerosolů, vlhkých suchých obvazů a antibakteriálních vod. Provádí se v souladu se zásadami léčby popálenin. K prevenci infekce u Lyellova syndromu je nutné několikrát denně měnit spodní prádlo za sterilní a ošetřovat nejen pokožku, ale i sliznice. Vzhledem k silné bolesti by měla být provedena lokální terapie s vhodnou anestezií. V případě potřeby se převazy provádějí v celkové anestezii.
Předpověď
Prognóza onemocnění je dána povahou jeho průběhu. V tomto ohledu existují 3 varianty průběhu Lyellova syndromu: fulminantní s fatálním koncem, akutní s možným fatálním koncem při připojení infekčního procesu a příznivé, obvykle odeznívající po 7-10 dnech. Včasné zahájení léčebných opatření a jejich pečlivé provádění zlepšuje prognózu onemocnění.
Lyellův syndrom u dětí
Lyellův syndrom nebo akutní epidermální nekrolýza, toxická epidermální nekrolýza, toxicko-alergická epidermální nekrolýza, alergická bulózní dermatitida
Lyellův syndrom je závažná forma kožního onemocnění, které je toxicko-alergické povahy a představuje vážné ohrožení lidského života. Narušení celistvosti kůže je způsobeno škodlivými účinky alergenů, které se dostávají do těla pacienta, a toxickými produkty, které vznikají při zánětlivé reakci. Obnovení normálního fungování těla po nemoci je extrémně obtížné, proto se vyznačuje vysokou úmrtností (každý třetí pacient zemře).
Příčiny
Děti trpí tímto onemocněním poněkud častěji než dospělí. Jeho příčinou je zvýšená citlivost dětského organismu, včetně genetického, na jakýkoli alergen. Nejčastěji užívání určitých léků působí jako provokující látka:
- antibakteriální činidla;
- nesteroidní léky proti zánětu (používané ke zmírnění příznaků zánětlivých procesů – bolest, horečka, otok);
- léky pro léčbu tuberkulózy;
- vitamíny a potravinářské přísady.
Existují potvrzené důkazy o zvýšené citlivosti dětí na sulfonamidová antibiotika. O něco méně často je onemocnění způsobeno kontaktem s penicilinem, tetracyklinem, erytromycinem a léky proti záchvatům, zánětům, bolesti a tuberkulóze.
Příznaky
První známky akutní epidermální nekrolýzy se objevují neočekávaně a pohoda dítěte se prudce zhoršuje až do extrémně těžkého stádia onemocnění. To je způsobeno ochrannými procesy, které začaly v těle a které mají zničit cizí předmět. Jakmile se alergen dostane do těla dítěte, naváže se na proteiny, které jsou součástí horní vrstvy kůže. V důsledku toho se rozvine imunitní reakce spojená s vnímáním vlastní kůže dítěte jako cizího, nebezpečného činitele, se kterým je třeba bojovat. Proces štěpení bílkovin je narušen a hromadí se toxické látky, které mají znatelný destruktivní účinek na tkáně a orgány dítěte. Dochází k narušení vodní bilance, rovnováhy solí, minerálů a dalších životně důležitých sloučenin. Souběžně s těmito změnami se zdravotní stav malého pacienta rychle zhoršuje.
Toxická epidermální nekrolýza je charakterizována následujícími příznaky:
- prudký skok tělesné teploty – stoupá na 39-40 stupňů nebo více;
- kůže celého těla se pokryje červenými skvrnami s oblastmi edému a otoku;
- po 3-5 dnech se na místech, kde jsou skvrny, tvoří bubliny, jejichž velikost může dosáhnout velikosti dětské dlaně;
- nad puchýři je velmi jemná a tenká vrstva kůže, která se při dotyku snadno zraní a roztrhne;
- jakýkoli kontakt s postiženými oblastmi těla způsobuje silnou bolest;
- Puchýřovitá kůže se při dotyku snadno svraští a poté se ve vrstvách odlupuje;
- navenek stav kůže připomíná následky popálenin druhého stupně.
Podobné procesy se vyskytují na sliznicích různých orgánů dítěte – hrtanu, průdušek, jícnu, střev, močového měchýře, jazyka a tak dále.
Mezi další projevy syndromu patří:
- výrazný pocit žízně;
- dehydratace;
- ospalost;
- bolesti hlavy;
- snížení objemu biologických tekutin – sliny, moč, pot;
- zvýšená viskozita krve, což má za následek špatnou výživu všech orgánů.
Diagnóza Lyellova syndromu u dítěte
Diagnostika onemocnění začíná externím vyšetřením dítěte. Lékař posoudí povahu a stupeň traumatu kůže, provede anamnézu pacientovy nemoci a života, stanoví důvod pro rozvoj takové imunitní reakce, to znamená, že určí alergen. Následuje řada laboratorních testů:
- obecný krevní test – poskytuje informace o hladině leukocytů a ESR, což naznačuje přítomnost zánětlivého procesu v těle;
- biochemický krevní test – umožňuje vyhodnotit obsah bílkovin, bilirubinu, močoviny a vyvodit závěr o stupni zachování funkce ledvin a jater;
- analýza moči – ukazuje koncentraci bílkovin a přítomnost krevních inkluzí, což naznačuje patologické procesy v ledvinách;
- měření krevního tlaku;
- elektrokardiogram;
- kontrola nad objemem a kvalitou moči (zájem o frekvenci močení, barvu, vůni, konzistenci moči).
Dítě musí být pod nepřetržitým dohledem několika odborníků v různých oborech.
Komplikace
Důsledky toxické epidermální nekrolýzy jsou poměrně vážné:
- dehydratace;
- plicní otok;
- poškození ledvinové tkáně a jejich následná smrt;
- infekce bakteriální infekcí;
- smrt (asi ve třetině případů).
Pokud je intenzivní léčba zahájena včas, má dítě všechny šance na uzdravení. Je důležité poskytnout dítěti kvalifikovanou lékařskou péči co nejrychleji.
Léčba
Co můžete dělat
Toxická epidermální nekrolýza vyžaduje okamžitou hospitalizaci a umístění na jednotku intenzivní péče.
Co dělá lékař
Pro zlepšení stavu pacienta je důležité úplně vysadit všechny léky, které dříve užíval. Tím se sníží koncentrace alergenu v těle dítěte. Zbytkové množství léků lze odstranit pomocí klystýrů, diuretik a laxativ. Mezi další doporučení patří:
- mimotělní hemosorpce – vyloučení toxických látek z těla;
- plazmaferéza – odběr části krve pro následnou izolaci plazmy, která se zbaví toxických látek a vrátí se dítěti;
- užívání glukokortikosteroidů, které snižují projevy alergické reakce;
- obnovení rovnováhy voda-sůl a činnost jater;
- léčba antibakteriálními léky;
- konzumace minerálů (vápník, draslík, hořčík a další);
- předepisování léků, které snižují srážlivost krve;
- využití hyperbarické oxygenace – umístění dítěte do speciálního přístroje s kyslíkem pod vysokým tlakem.
Při sestavování léčebného plánu si lékař musí být jistý, že léky, které doporučuje, neobsahují látku, která je alergenem a příčinou rozvoje Lyellova syndromu. Pro tyto účely se používá imunologický test, který prokáže aktivní proliferaci buněk imunitního systému v přítomnosti provokatéra onemocnění.
Prevence
Prevencí Lyellova syndromu u dětí je zabránit interakci dítěte s alergeny a silnými dráždivými látkami (například tabákový kouř, chemikálie). Neměli byste také praktikovat samoléčbu. Všechny léky musí předepisovat výhradně lékař.
