Radikulopatie, co je to léčba symptomů.
Obsah [Zobrazit obsah]
Radikulopatie, co je to léčba symptomů

Shrnutí: K radikulopatii dochází při sevření míšního kořene. Nejčastěji spojené s osteochondrózou páteře a jejími komplikacemi, jako je intervertebrální kýla, spondylóza, spondylolistéza, spondyloartróza. Ve vzácnějších případech s tuberkulózou, nádory v lumen páteřního kanálu. Pro diagnostiku je třeba nejprve použít magnetickou rezonanci na zařízeních s vysokým polem. Léčba je konzervativní, použití chirurgické léčby by mělo být výrazně omezeno.
Klíčová slova: radikulopatie, intervertebrální kýla, spondylóza, spondylolistéza, spondyloartróza, ischias, páteř, krční, bederní, hrudní
Fakta o radikulopatii
- Radikulopatie je způsobena kompresí nebo podrážděním nervu v místě, kde opouští páteř.
- Příznaky radikulopatie zahrnují bolest, necitlivost, brnění nebo slabost v pažích nebo nohou.
- Většina pacientů s radikulopatií dobře reaguje na konzervativní léčbu. Operace je nutná pouze ve vzácných případech.
- Často příznaky radikulopatie zmizí samy během 6 týdnů až 3 měsíců.
Co je radikulopatie?
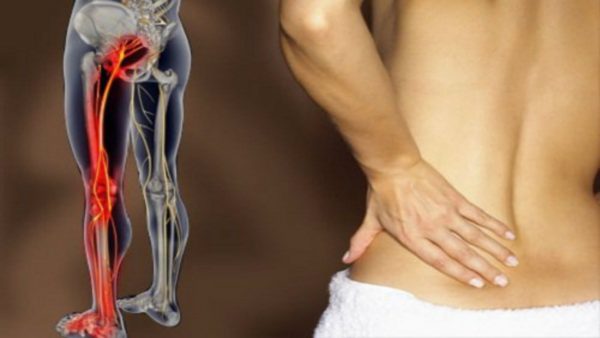
Radikulopatie je stav spojený s kompresí míšního nervu, což má za následek bolest, necitlivost, brnění nebo slabost podél postiženého nervu. Radikulopatie se může objevit v jakékoli oblasti páteře, ale nejčastěji se vyskytuje v bederní (bederní radikulopatie) a krční oblasti (cervikální radikulopatie). Méně často je radikulopatie způsobena sevřením nervu uprostřed páteře (hrudní radikulopatie).
Jaké jsou rizikové faktory pro rozvoj radikulopatie?
Rizikové faktory pro rozvoj radikulopatie zahrnují činnosti, které nadměrně nebo opakovaně zatěžují páteř. Pacienti, kteří se věnují těžké fyzické práci nebo kontaktním sportům, jsou náchylnější k rozvoji radikulopatie. Rodinná anamnéza radikulopatie a dalších problémů s páteří také zvyšuje riziko vzniku radikulopatie.
Jaké jsou příčiny radikulopatie?
Radikulopatie je způsobena kompresí nebo podrážděním nervů tam, kde opouštějí páteř. Může to být důsledek mechanické komprese nervového kořene vyhřezlou meziobratlovou ploténkou, kostních výrůstků (osteofytů) v důsledku spondylózy nebo ztluštění blízkých vazů.
Mezi další méně časté příčiny mechanické komprese nervového kořene patří nádory nebo infekce. Všechny výše uvedené útvary zmenšují prostor páteřního kanálu, což vede k sevření výstupního nervu.
Skolióza může způsobit sevření nervu na jedné straně páteře kvůli jejímu abnormálnímu zakřivení.
Mezi další příčiny radikulopatie patří cukrovka, která může zpomalit normální průtok krve do míšních nervů, a záněty způsobené poraněním nebo degenerativními procesy v páteři.
Jaké jsou příznaky radikulopatie?
Příznaky radikulopatie závisí na tom, který nervový kořen je postižen. Nervy krční páteře řídí a poskytují pocit svalům krku a paží. Nervy ve střední části zad (hrudní oblast) ovládají svaly hrudníku a břicha a poskytují pocit této oblasti. Nervy v bederní páteři ovládají a poskytují pocit hýžďových a nohou.
Nejčastějšími příznaky radikulopatie jsou bolest, necitlivost a brnění v pažích nebo nohou. Častá je také lokalizovaná bolest v krku nebo dolní části zad. Lumbální radikulopatie, která způsobuje bolest zasahující dolů z dolní části zad do dolních končetin a někdy i chodidla, se také nazývá ischias. Hrudní radikulopatie způsobuje bolest, která se šíří od střední části zad až po hrudník. Tato bolest je často zaměňována s pásovým oparem, který je způsoben typem herpes viru.
U některých pacientů se rozvine přecitlivělost na lehký dotek, který začíná pociťovat bolest v postižené oblasti. Méně často pacienti pociťují slabost ve svalech ovládaných sevřenými nervy. Tento příznak je indikátorem poškození nervů.
Radikulopatie obvykle způsobuje příznaky pouze na jedné straně těla. Například u cervikální radikulopatie mohou být příznaky jako bolest v levém rameni, levé paži a prstech levé ruky. U bederní radikulopatie může být bolest pozorována pouze v levé kyčli, levé noze atd. Příznaky radikulopatie se mohou časem zvyšovat nebo se mohou objevit náhle. Bolest se často zesiluje při určité poloze ruky nebo při otáčení hlavy.
Existují tři hlavní typy bolesti:
- lokalizovaná bolest je způsobena podrážděním páteřních struktur, včetně kostí, svalů, vazů a kloubů. Bolest je obvykle konstantní, tupá nebo ostrá, pociťovaná v oblasti, kde došlo k poranění, a může se zvyšovat nebo snižovat se změnami polohy;
- Příčinou uvedené bolesti může být patologie nesouvisející s páteří, například bolest zad způsobená aneuryzmatem břišní aorty. Doporučená bolest může být také způsobena problémem s páteří, který je pociťován v jiných strukturách těla. Například patologie horních segmentů bederní páteře může způsobit bolest v horní části stehen a patologie dolních segmentů bederní páteře může způsobit bolest v dolní části hýždí. Patologie v sakroiliakálním kloubu je často pociťována v tříslech a anterolaterální oblasti stehna. Uvedená bolest je zřídka pociťována pod kolenem, zatímco radikulární bolest se může rozšířit až do lýtka nebo chodidla;
- radikulární bolest je spojena s podrážděním nebo sevřením nervových kořenů. Obvykle je mnohem silnější než uvedená bolest a šíří se dále. Bolest z radikulopatie je obvykle omezena na oblast zásobovanou postiženým nervem. Tato bolest nezmizí po dlouhou dobu a může se zesílit při určitých typech činností a v určitých polohách, například při sezení nebo chůzi. Radikulární bolest navíc často zhoršuje jakákoli činnost, která zvyšuje tlak v mozkomíšním moku (a také nitrobřišní tlak), jako je kašel nebo kýchání.
Jak diagnostikovat radikulopatii?
Diagnostika radikulopatie začíná sběrem anamnestických údajů a fyzikálním vyšetřením. Během vyšetření se vás lékař zeptá na typ a lokalizaci příznaků, jak dlouho jsou přítomny, co zesiluje nebo zmírňuje příznaky a jaké jsou další zdravotní problémy. Když lékař zná přesnou lokalizaci symptomů pacienta, může určit postižený nerv. Fyzikální vyšetření se zaměří na analýzu příznaků stavu horních nebo dolních končetin. Lékař otestuje pacientovu svalovou sílu, citlivost a reflexy, aby zjistil, zda existují nějaké abnormality.
Po první schůzce může být pacient odeslán k radiologickému vyšetření páteře k identifikaci příčiny radikulopatie. Obyčejné rentgenové paprsky mohou pomoci identifikovat zranění, spondylózu a časné příznaky nádoru nebo infekce. K získání detailního obrazu páteře se používá magnetická rezonance (MRI). Tato studie vám umožňuje vidět stav měkkých tkání páteřní oblasti, včetně nervů, meziobratlových plotének a vazů. Pokud z toho či onoho důvodu pacient nemůže podstoupit MRI, pak může být předepsána počítačová tomografie (CT) k identifikaci možné komprese nervového kořene.
V některých případech může lékař nařídit elektromyografii (EMG) nebo studii nervového vedení. Tyto testy hodnotí elektrickou aktivitu nervů a určují, zda došlo k poškození.
Jaká je léčba radikulopatie?
Naštěstí většina pacientů s radikulopatií zažívá výraznou úlevu při konzervativní léčbě. To může zahrnovat léky proti bolesti a protizánětlivé léky, fyzikální terapii, masážní terapii, trakci páteře, cvičební terapii (PT), akupunkturu atd., stejně jako vyhýbání se činnostem, které způsobují nepohodlí páteře a silovou zátěž. Většina lidí s radikulopatií dobře reaguje na konzervativní léčbu a symptomy často odezní během 2 až 3 měsíců.
V některých případech příznaky nezmizí ani po všech přijatých opatřeních. Pokud k tomu dojde a pacient pociťuje silnou bolest, lze zvážit operaci páteře. Účelem operace je zmírnit kompresi postiženého nervu. V závislosti na příčině radikulopatie lze tento problém vyřešit laminektomií nebo diskektomií. Při laminektomii se odstraní malý kousek kosti pokrývající nerv, aby se otevřel dostupný prostor. Při diskektomii se odstraní část poškozené meziobratlové ploténky. Tato operace se provádí pro intervertebrální kýlu. U intervertebrální kýly však může být riziko komplikací mnohem vyšší než riziko léčby bez operace. Chirurgická léčba intervertebrálních kýl by proto měla být předepsána pouze ve výjimečných případech.
Je možné zabránit rozvoji radikulopatie?
Neexistuje žádný konkrétní způsob prevence radikulopatie. Snažte se udržovat si zdravou váhu, dobrou svalovou kondici a vyvarujte se nadměrnému zatěžování krční a bederní páteře. Tím se sníží riziko radikulopatie.
Jaká je prognóza radikulopatie?
Prognóza radikulopatie je příznivá. Většina pacientů dobře reaguje na konzervativní léčbu.
Článek přidán do webu Yandex Webmaster 2015-04-23, 14:48


V případě kopírování materiálů a jejich zveřejňování na jiných stránkách bude správa stránek jednat v souladu s právními předpisy Ruské federace o autorských právech.
Produkt přidán do košíku!
Chcete-li změnit množství nebo odebrat položku, přejděte do košíku!
Radikulopatie. Příznaky a léčba radikulopatie doma
Sciatica (radikulopatie, z lat. radicula – root) je onemocnění periferního nervového systému člověka, ke kterému dochází v důsledku poškození, zánětu nebo skřípnutí kořenů míšních nervů. Radikulitida je rozšířené onemocnění, které postihuje více než 10 % populace starší 40 let.
Příčiny ischias
Je třeba poznamenat, že radikulitida není nezávislé onemocnění. Radikulitida (radikulopatie) je komplex příznaků, které se objevují při stlačení nebo podráždění kořenů míchy (kořen je svazek nervových vláken vycházejících z míchy a jdoucích do končetin).
Přibližně 95 % případů příčina radikulitidy – osteochondróza v různých projevech (intervertebrální kýla, osteofyty atd.). V jiných případech radiculitida – jde o následek chronického poranění páteře, onemocnění vnitřních orgánů, zánětlivých lézí páteře, nádorů periferního nervového systému atd.
Nejčastější příčinou radikulitidy (radikulopatie) je herniace disku. Disk umístěný mezi obratli, který má elastickou strukturu, plní funkce tlumení nárazů v páteři. V důsledku rozvoje osteochondrózy vedou degenerativně-dystrofické procesy v meziobratlových ploténkách často ke vzniku výčnělků (lokální výběžek ploténky) a následně intervertebrálních kýl. Taková kýla může stlačovat a dráždit blízké nervové kořeny vybíhající z míchy, což je příčinou různých příznaků ischias.
Podráždění nervového kořene může být způsobeno osteofyty a také spinální stenózou – zúžením míšního kanálu nebo foraminálních kanálků (otvorů, ze kterých vycházejí míšní nervy). Foraminální stenóza je nejčastěji pozorována v bederní oblasti, což způsobuje kompresi kořenů, které tvoří ischiatický nerv.
Komprese, podráždění a následný zánět nervových kořenů může vyústit v chronickou bolest, a to jak přímo v krku nebo v kříži, tak dále podél nervových vláken. Při stlačení kořene může navíc dojít k narušení vedení nervových vláken, což vede k poruchám čití (necitlivost, mravenčení či pálení) a svalové slabosti končetin.
Vyvolat útok radikulitida Může to být stres, metabolické poruchy, infekce, hypotermie, zvedání těžkých břemen.
Příznaky radikulitidy (radikulopatie). Typy radikulitidy
Pacienti s radikulitida (radikulopatie) se potýkají s různými příznaky: putující bolest od šíje k pažím a od dolní části zad k nohám, různé poruchy nebo změny citlivosti (necitlivost, brnění, pálení v končetinách), snížená svalová síla v určitých svalech. Příznaky radikulitidy jsou velmi rozmanité, ale lze je seskupit do následujících skupin:
- Bolestivé pocity (nepohodlí). Bolest s radikulitidou může být různá – tupá a ostrá, periodická a konstantní, lokální a – nejčastěji – s ozářením. Bolest naznačuje, že existuje škodlivý účinek na nervová vlákna.
- Smyslové postižení. Při stlačení kořenů může být narušeno vedení nervových vzruchů. V důsledku toho může být narušena citlivost, v končetinách se může objevit necitlivost, pálení a mravenčení.
- Svalová slabost. Když je nerv stlačen (výhřezem ploténky, osteofytem nebo něčím jiným), tok impulsů se přeruší a sval přestane normálně fungovat. Při dlouhodobém narušení normálního vedení vzruchů je možná svalová atrofie nebo dokonce ochablá paréza.
Jak víte, páteř je segmentový orgán, který se skládá z:
- sedm krčních obratlů
- dvanáct hrudních obratlů
- pět bederních obratlů
- pět sakrálních (srostlých) obratlů
- tři nebo čtyři kostrční obratle (srostlé).
V závislosti na umístění postižených nervových kořenů se rozlišuje cervikální, hrudní nebo bederní radikulitida.
Cervikální radikulitida (cervikální radikulopatie)
Cervikální ischias vyznačující se silnou bolestí v krku a zadní části hlavy, která se zesiluje při kašli a jiných pohybech. V rameni a paži je bolest. Kromě bolesti se může objevit necitlivost, brnění a pocity mravenčení. Tyto pocity mohou ovlivnit buď část paže, nebo celou paži, v závislosti na umístění výhřezu ploténky a na tom, který nervový kořen je postižen. Kromě toho může být zaznamenána svalová slabost v paži a slabý úchop v ruce.
Hrudní ischias
Hrudní ischias způsobené skřípnutím v hrudní páteři. Pocity bolesti jsou lokalizovány na mezižeberních nervech. Bolest na hrudi ischias se zvyšuje s pohybem a hlubokou inspirací.
Ve srovnání s krčním nebo bederním ischiasem je hrudní ischias vzácný. Nicméně za přítomnosti symptomů nelze zcela vyloučit možnost tohoto typu radikulitidy, zvláště pokud je v anamnéze spinální trauma.
Lumbální nebo lumbosakrální radikulitida
Toto je nejběžnější typ radikulitida. Příznaky jsou podobné jako u jiných typů radikulopatie (bolest, ztráta smyslů a svalová slabost). Postižená oblast odpovídá inervační zóně. V závislosti na postižené oblasti lze pozorovat bolest v bederní a gluteální oblasti, posterolaterální a přední části stehna, podél předního vnějšího povrchu bérce, na hřbetu nohy, palce nohy, v lýtkovém svalu , v oblasti vnějšího kotníku a paty. Nejčastěji jsou příčinou tohoto typu radikulitidy destruktivní procesy v vazech, kloubech páteře, meziobratlových ploténkách (osteochondróza, herniace disku atd.).
Lumbosakrální ischias často chronické, s akutními recidivami. Pro lumbosakrální radikulitida vyznačující se zvýšenou bolestí při chůzi a ohýbání těla.
Nejsilnější bolestivý syndrom je ischias pozorováno, když je nerv stlačen kostními výrůstky, ploténkami a jinými hustými tkáněmi, například intervertebrální kýla. Při stlačení měkčími tkáněmi – svaly a vazy – je bolest a dynamika jejího nárůstu méně výrazná.
Nejběžnější typy radikulopatie bederní páteře jsou:
- Ústřel (lumbodynia, „lumbago“) je akutní bolest v dolní části zad, obvykle se vyskytuje při nebo po náhlé fyzické námaze, vyvolané přehřátím a následným ochlazením těla. Útok může trvat několik minut až několik hodin a dní. Hlavními příčinami tohoto typu radikulopatie jsou svalové napětí v bederní oblasti, bederní kýla nebo posun obratlů.
- Ischias (ischias). U tohoto typu radikulitidy je bolest lokalizována v hýždě, na zadní straně stehna a bérce a může dosáhnout chodidla. Někdy je kromě bolesti zaznamenána svalová slabost. To je způsobeno poškozením nebo podrážděním sedacího nervu, největšího nervu v těle. Bolest s ischiasem je vystřelující, jako elektrický šok, pálení, brnění, „mračení“ a necitlivost jsou také možné. Bolest může mít různou intenzitu: od mírné až po velmi intenzivní, takže pacient nemůže spát, sedět, stát, chodit, ohýbat se nebo se otáčet.
- Ischias – bolest v dolní části zad, vyzařující (vyzařující) do nohy nebo nohou. U tohoto typu radikulitidy se bolest šíří hlavně podél hýždí a po zadní ploše nohy, aniž by se dostala k prstům u nohou, nejčastěji se jedná o bolestivou, pálivou, rostoucí bolest.
Hlavními příčinami lumbální radikulitidy (radikulopatie) jsou: artritida, degenerativní změny na obratlích, stenóza páteřního kanálu, foraminální stenóza, kompresivní zlomenina, výhřez ploténky, protruze ploténky, spondylolistéza.
Proč je důležité léčit ischias?
Pokud není radikulitida včas léčena, může se vyvinout do chronické formy. Záchvat radikulitidy pak mohou vyvolat jakékoliv, byť nepatrné, negativní dopady (prochladnutí zad, zvedání těžkého břemene), ale i infekce, neopatrný pohyb nebo dokonce nervový stres. Ale ještě nebezpečnější je, že další vývoj onemocnění, které způsobuje radikulitidu (osteochondróza, spinální stenóza atd.), může vést k velmi vážným následkům, včetně invalidity. Úplný prolaps výhřezu ploténky v oblasti cauda equina (spodní část bederní páteře) tedy vede k paralýze nohou a chodidel, dysfunkci pánevních orgánů.
Svalové křeče, které jsou také často příčinou radikulitidy, mohou také způsobit vážné následky. Zhoršují výživu kloubů páteře, což vede k její destrukci, a proto vyžadují i léčbu. Pokud akutní záchvat radikulitidy trvá několik dní a bolest je doprovázena pocity necitlivosti, pálení a popíjení v končetinách, měli byste se okamžitě poradit s lékařem.
Diagnózu radikulitidy stanoví neurolog na základě podrobného vyšetření pacienta.
Léčba ischias
Radikulitida se léčí jak terapeuticky, tak chirurgicky, v závislosti na její závažnosti. Nejčastěji používané metody jsou: léčba radikulitida:
- při akutním záchvatu radikulitida imobilizace se doporučuje na několik dní (od 2 do 5);
- Ke snížení bolesti se používají nesteroidní protizánětlivé léky (NSAID);
- myorelaxancia – léky uvolňující křečovité zádové svaly, užívané i pro ischias;
- na léčba radikulitidy často se používá trakce (spinální trakce), i když z hlediska medicíny založené na důkazech neexistují žádné údaje o její absolutní účinnosti;
- fyzikální terapie je nezbytná, fyzioterapie a manuální terapie dávají dobré výsledky;
- pokud je záchvat radikulitidy způsoben stresem, může být vyžadována psychologická korekce, použití sedativ a antidepresiv;
Léčba ischias může být mnohem účinnější při použití terapeutické náplasti tišící bolest NANOPLAST forte, kterou lze použít jak samostatně – při mírných záchvatech, tak v komplexní terapii společně s jinými léky – v těžších případech.
Léčba radikulitidy doma pomocí terapeutické náplasti NANOPLAST forte

Používá se k léčbě léčba radikulitidy léky, jako jsou NSAID, svalové relaxancia atd., jistě zmírňují stav pacienta, ale při dlouhodobém užívání mohou způsobit poškození těla. A u některých gastrointestinálních onemocnění je mnoho léků obecně kontraindikováno.
Nyní je ale možné minimalizovat nežádoucí účinky a zároveň zvýšit účinnost léčby ischias. S tím může pomoci lék nové generace, protizánětlivý lék proti bolesti. zdravotní sádra NANOPLAST forte.
na léčba radikulitidy Zdravotní náplast NANOPLAST forte vykazuje v mnoha případech velmi dobré výsledky:
- pomáhá zmírnit bolest a zánět,
- zlepšit krevní oběh v postižené oblasti, což zajišťuje aktivní obnovu poškozených tkání;
- umožňuje snížit dávku léků proti bolesti a protizánětlivých léků a v některých případech je úplně zrušit.
na ischias Terapeutická náplast NANOPLAST forte se aplikuje na krk, cerviko-pažní oblast, dolní část zad nebo mezižeberní oblast – v závislosti na lokalizaci bolesti. Obvykle se doporučuje používat náplast ráno po dobu 12 hodin, ale lze ji použít i na noc. Délka kurzu léčba radikulitidy léčivá náplast – od 9 dnů
Vysoká účinnost, absence škodlivých vedlejších účinků, dlouhodobé (až 12 hodin!) terapeutické účinky, snadné použití a přijatelná cena činí NANOPLAST forte lékem volby při léčbě radikulitidy.
Radikulopatie lumbosakrální páteře
Radikulitida (nebo vědecky radikulopatie) lumbosakrální páteře je společníkem stáří, ale v poslední době se často rozvíjí u lidí mladších 40 let. Toto onemocnění se vyznačuje řadou nepříjemných příznaků, které mohou výrazně zhoršit kvalitu života pacienta. Jak rozpoznat radikulopatii a je možné se zbavit patologie?

Proč se radikulitida vyvíjí?
Radikulitida není nezávislé onemocnění, ale soubor příznaků, které indikují kompresi nebo podráždění míšních kořenů. Vyvíjí se v důsledku patologických procesů probíhajících v páteři a rizikové faktory zahrnují:
- mechanické poškození páteře, plotének a svalové tkáně, která je obklopuje;
- pokročilá osteochondróza a doprovodné poruchy (kýla, protruze výčnělku);
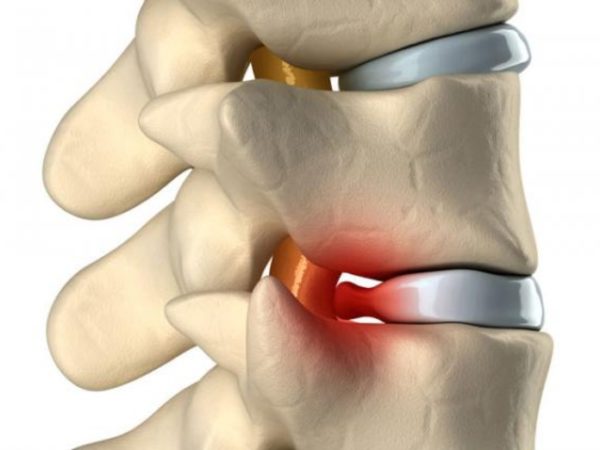
Nejčastěji se radikulopatie vyvíjí jako komplikace osteochondrózy, kýly a výčnělku disku na druhém místě jsou poranění a novotvary páteře, onemocnění je pozorováno po infekčních a zánětlivých procesech;
Pro vaše informace: radikulopatie může postihnout kteroukoli část páteře, ale v 90 % případů postihuje lumbosakrální oblast na úrovni obratlů L4, L5, S1, která souvisí s anatomickou stavbou páteře.
Příznaky radikulopatie
Patologický proces radikulopatie může být po dlouhou dobu asymptomatický a příznaky se obvykle objevují náhle, po náhlých pohybech nebo fyzickém stresu. Hlavním příznakem je bolest, která může mít různou povahu a lokalizaci. Zpravidla se jedná o ostré nebo dráždivé bolesti v sakrolumbální oblasti, „lumbago“, vyzařující do nohy nebo hýždí. Pro člověka je obtížné ohnout se a uvolnit se a někdy i chodit, kašlat a kýchat, protože to zhoršuje nepohodlí a zhoršuje stav.
Spolu s bolestí během radikulopatie je pozorován svalově-tonický syndrom – napětí ve svalech zadní strany stehna, které je časem nahrazeno hypotenzí (slabostí). Navíc u pacientů dochází k narušení citlivosti v postižených nervových kořenech v závislosti na umístění kořene, jeden nebo jiný reflex trpí. Pokud patologie postihuje kořen L4 mezi obratli L3 a L4, bude pro člověka obtížné ohnout koleno a přední plocha stehna se znecitliví. Pokud dojde k poškození kořene L5 mezi obratli L4 a L5, ztíží se pohyb palce nohy a pokud dojde k poškození S1 (mezera L5-S1), bude pro pacienta obtížné pohybovat nohou.

Mezi další příznaky patří změna odstínu kůže (zblednou nebo zmodrají), otok postižené oblasti, vyhlazení záhybů pod hýžděmi a další vnější poruchy.
Stůl. Existují tři hlavní typy lumbosakrální radikulopatie, z nichž každý má odlišné příznaky.
Radikulopatie: odrůdy, příznaky, léčba, prevence

Radikulopatie je patologický stav neurologické povahy, který zahrnuje komplex symptomů, který je způsoben kompresí míšních kořenů. Onemocnění je doprovázeno záchvaty akutní bolesti a zhoršenou pohyblivostí páteře. Hlavní příčinou je osteochondróza a komplikace s ní způsobené. Onemocnění je diagnostikováno na základě klinických příznaků, výsledků RTG a MRI. Léčba je často konzervativní. Potřeba chirurgického zákroku vzniká, pokud je nutné eliminovat kompresní efekt.
Popis patologie
Radikulopatie je v praxi neurologa poměrně častým jevem. Dalším názvem pro vertebrogenní poruchu je radikulární syndrom. Průměrný věk pacientů vyhledávajících lékařskou pomoc je 50–53 let. Navíc u mužů začínají charakteristické projevy ve věku 40 let, u žen se věková hranice pohybuje od 50 do 65 let.
Dříve se radikulopatie nazývala radikulitida. To ale není úplně správná definice. U radikulárního syndromu zpravidla nedochází k zánětu a příznaky jsou způsobeny mechanickým stlačením míšních kořenů.
Tento syndrom nelze nazvat nezávislou patologií. V podstatě se jedná o příznaky osteochondrózy komplikované intervertebrální kýlou. Postiženy jsou všechny části páteře, ale oblíbenou lokalizací je 5. bederní (L5) a 1. křížový obratel (S1).
Příčiny radikulopatie
Vývoji patologického stavu předchází dlouhé období, během kterého dochází v tkáních páteře k degenerativně-dystrofickým změnám. V počáteční fázi trpí chrupavková tkáň. Postupná dehydratace a snížení elasticity chrupavky vede k její deformaci a vzniku intervertebrální kýly, která může utlačovat míšní kořen.
Kromě toho může být radikulopatie způsobena osteofyty. Kostní výrůstky na tělech obratlů, směřující k výstupu míšního nervu, jej blokují a stlačují nervové vlákno. Kromě vertebrogenních příčin existují další provokující faktory:
- vysoký růst u mužů starších 50 let;
- po operaci páteře;
- neurom míšních kořenů;
- maligní novotvary a jejich metastázy;
- kalcinomatóza míšních membrán;
- arachnoidní a synoviální cysty;
- vrozené anomálie – arteriovenózní malformace.
Riziková skupina zahrnuje některé profese, jejichž práce zahrnuje fyzickou práci s kroucením a ohýbáním trupu a zvedáním paží nad ramena. Radikulopatie je častější u řidičů, zemědělských dělníků, tesařů, strojníků a dalších.
Příčinou mohou být i jiné patologie:
- osteomyelitida;
- tuberkulóza;
- Lymeská nemoc;
- epidurální absces;
- Virus AIDS;
- herpes zoster;
- vaskulitida;
- sarkoidóza;
- diabetes mellitus;
- Pagetova choroba;
- akromegalie.
Impulsem pro vznik neurologického syndromu je sedavý způsob života, nadměrná fyzická aktivita a hormonální změny v těle.
Odrůdy
Radikulopatie je klasifikována podle dvou hlavních kritérií:
- vývojový mechanismus;
- lokalizace postiženého kořene.
V prvním případě se patologický proces vyvíjí podle diskogenního a vertebrogenního scénáře. Nejčastějším typem je diskogenní radikulopatie, kdy podráždění míšních nervů způsobuje deformovanou ploténku mezi obratli. Vertebrogenní forma je důsledkem stlačení kořene kostními výrůstky (osteofyty) nebo modifikovanými obratlovými těly.
S ohledem na umístění sevřených kořenů míchy se rozlišují následující typy radikulopatie:
- Krční
- Hruď
- Lumbosakrální
- Smíšené (polyradikulopatie) se současným poškozením několika částí.
Symptomatologie
Rozmanitost a závažnost projevů do značné míry závisí na umístění postižené oblasti. Mezi běžné příznaky způsobené podrážděním kořenů v důsledku komprese patří:
- ostrá střelba, někdy pálivá bolest;
- ozáření bolesti končetiny, hrudníku, břicha, třísla, přesný směr závisí na inervaci postižené oblasti;
- porucha citlivosti: snížená v oblasti sevřeného míšního nervu;
- svalová slabost;
- pocit brnění, pocit plazení;
- svalové napětí;
- snížené šlachové reflexy;
- parestézie a necitlivost oblastí inervovaných postiženými kořeny.
Svalové napětí při radikulopatii vede k nerovnováze, komplikované zakřivením páteře s rozvojem skoliózy a také torticollis, pokud jsou do patologického procesu zapojeny krční obratle. Při dlouhém průběhu onemocnění dochází v oblastech s poruchou nervového vedení k atrofii tkáně, ztenčení epidermis a špatnému hojení kůže.
Vlastnosti klinického obrazu v závislosti na místě kompresního účinku. Charakteristiky projevů podle oddělení – krční (C1-C7), hrudní (T1-T12), bederní (L1-L5), sakrální (S1-S5):
- C 1 – bolest hlavy v týlní oblasti, pocit nevolnosti, závratě, zvýšený tonus šíjových svalů.
- C 2 – bolest v týlu a temeni, omezený pohyb při otáčení na stranu, porucha citlivosti v krku.
- C 3 – bolest se šíří po lebce a pokrývá oblast očí a jazyka, pro pacienta je obtížné naklonit hlavu.
- C 4 – bolestivý syndrom pokrývá ramenní pletenec a přední část hrudníku.
- C 5 – reakce se rozšiřuje na ramenní pletenec a vnější oblast ramene, únos končetiny do strany je obtížný;
- C 6 – ozáření do horní končetiny až do konečků prstů, zhoršení funkce svalové tkáně.
- C 7 – akutní bolest v hřbetu ruky, dosahující do 3. prstu ruky.
- T1-T2 – bolest v rameni, axilární oblasti, klíční kosti.
- T3-T6 – bolest podél žeber, mléčné žlázy, komprese v hrudníku.
- T7-T8 – bolestivá reakce vzniká pod lopatkou, vyzařuje do epigastrické oblasti a způsobuje narušení gastrointestinálního traktu.
- T9-T10 – do procesu je zapojena oblast mezi žebry a žaludkem.
- T11-T12 – bolest zasahuje do oblasti třísel.
- L1 – ozařování do třísel a hýždí.
- L2 – přední a mediální plocha stehna.
- L3 – bolestivá reakce se šíří po iliu, laterální části pánve s přechodem do přední oblasti DK.
- L4 – přední plocha stehenní kosti, vnitřní část bérce a kotníku.
- L5 – bolest se šíří přes hýždě, zadní část nohy, dolů k prstům.
- S1 – poškození dolní části zad, rozšíření na dolní končetinu.
- S2 – bolestivý syndrom z křížové kosti zasahuje do chodidla podél zadní části nohy.
- S3-S5 – silná bolest v tříslech, potíže s vyprazdňováním a močením.
diagnostika
Na určení příčiny radikulopatie se podílí ortoped, vertebrolog a neurolog. Zpočátku je na základě klinických příznaků a vizuálního vyšetření pacienta stanovena předpokládaná diagnóza.
Lékař poslouchá stížnosti pacienta a zaznamenává čas prvních příznaků, jejich závažnost a frekvenci exacerbací. Po fyzickém vyšetření jsou předepsány následující diagnostické metody:
- radiografie – k určení kostních deformit;
- magnetická rezonance – ukazuje stav chrupavkové tkáně a dalších měkkých struktur;
- elektroneuromyografie – k posouzení fungování svalových vláken;
- jehlová elektromyografie.
Kromě toho možná budete muset konzultovat další specializované lékařské specialisty – endokrinologa, specialistu na infekční onemocnění, pokud existuje podezření na souběžné patologie. Kromě toho, aby se odlišila radikulopatie od onemocnění nesouvisejících se zády, vyšetření se provádí v:
- gastroenterolog – k vyloučení peptických vředů;
- kardiolog – pro záchvaty podobné angině pectoris;
- onkolog – pokud existuje podezření na malignitu novotvaru;
- urolog – kdy lze bolest zaměnit za renální koliku.
Na základě získaných výsledků je potvrzeno sevření míšních kořenů a zjištěno onemocnění, které je základní příčinou bolestivého syndromu.

Léčba
Odstranění patologického stavu a jeho následků je komplexní úkol, který lze řešit integrovaným způsobem. Za tímto účelem je v akutním období předepsán odpočinek a léčba léky ve stadiu remise, přidávají se fyzioterapeutické postupy a terapeutická cvičení.
Léčivé přípravky
Radikulopatie jakékoli lokalizace se léčí následujícími farmakologickými léky:
- NSAID ke snížení a odstranění bolesti a zánětu – Diclofenac, Ketoprofen, Movalis;
- glukokortikosteroidy s nízkou účinností nehormonálních protizánětlivých léků – Hydrokortison, Dexamethason;
- myorelaxancia k odstranění křečí svalové tkáně – Mydocalm, Sirdalud;
- vitamíny skupiny B pro zlepšení inervační kapacity – Neuromultivit, Milgamma;
- diuretika k odstranění přebytečné tekutiny – Furosemid, Diuver;
- angioprotektory pro zlepšení mikrocirkulace krve – Pentoxifylline, Actovegin;
- sedativum na nespavost, emoční poruchy – Tenoten, extrakt z kozlíku lékařského;
- antidepresiva předepisuje lékař, pokud je bolest chronická – Amitriptylin, Heptral.
Pro zpomalení patologického procesu jsou předepsány chondroprotektory. Tyto léky se užívají v dlouhých kurzech (od šesti měsíců), protože mají kumulativní účinek. V důsledku toho se zlepšují metabolické procesy v tkáni chrupavky na buněčné úrovni. Chondrocyty jsou syntetizovány díky přísunu chondroitinu a glukosaminu. Nejčastěji předepisované:
Ortopedický režim
V případě intenzivní bolesti se pacientovi doporučuje vyhnout se těžkým nákladům a dodržovat klid na lůžku. K uvolnění sevřené oblasti se používají korekční ortopedické výrobky:
- při cervikální radikulopatii – límec Shants, je-li nutná pevnější fixace, je předepsán obvaz typu Philadelphia;
- poškození hrudních obratlů se napravuje korzetem s kovovými vložkami přes celá záda, počínaje sedmým krčním obratlem;
- pokud je vytvořena komprese v dolní části zad, nasaďte si lumbosakrální korzet s pevnou fixací.
V budoucnu během období remise lze použít korzety pro dynamické zatížení, aby se zabránilo skřípnutí.
Fyzioterapie a cvičební terapie
Týden po medikamentózní terapii je zahájena jemná manuální terapie. Hlavní regenerační metodou léčby je jmenování fyzioterapeutických procedur:
- Elektroforéza léčiv
- UHF
- Reflexologie
- Aplikace parafínu
- Bahenní terapie
- Radonové koupele
Po odstranění silné bolesti je předepsán masážní kurz pro osteochondrózu. V tomto případě je radikulopatie eliminována pomocí různých masážních technik. Doba trvání je obvykle 10 dní.
Léčebnou tělesnou výchovu ordinuje ošetřující lékař spolu s cvičitelkou pohybové terapie. Komplex je vybrán s ohledem na věk, závažnost onemocnění, doprovodné chronické patologie a celkový funkční stav. Pravidelně probíhají lekce s dávkováním terapeutické zátěže.
Chirurgická intervence
Indikací k chirurgické léčbě mohou být zvýšené neurologické příznaky, nedostatek účinku konzervativních metod nebo přítomnost velkého nádoru či kýly. V tomto případě se používají různé metody:
- odstranění obratle a nahrazení protézou;
- resekce části obratle;
- odstranění kýly tradiční metodou nebo pomocí chirurgického laseru;
- fixace obratlového těla při nestabilitě segmentu páteře.
Prevence
Aby radikulopatie nezpůsobovala nepříjemnosti a nezasahovala do obvyklého způsobu života, je třeba se starat o prevenci patologického stavu od mladého věku. K tomu musíte vést aktivní životní styl, správně jíst, cvičit a plavat. Doporučuje se sledovat držení těla, a pokud dojde k deformaci chodidel nebo páteře, korigovat ji ortopedickými přípravky. Pokud se objeví chronická onemocnění, nezapomínejte na plánovanou léčbu. Pokud se objeví nepohodlí nebo bolest v krku nebo zádech, absolvujte diagnostiku a potřebnou terapii. Včasná návštěva lékaře zvyšuje vaše šance na úplné uzdravení.
