Příznaky a léčba fokální pankreatitidy.
Obsah
- 1 Příznaky a léčba fokální pankreatitidy
- 2 ICD-10
- 3 Přehled
- 4 Příčiny
- 5 Patogeneze
- 6 Klasifikace
- 7 Příznaky akutní pankreatitidy
- 8 Komplikace
- 9 diagnostika
- 10 Léčba akutní pankreatitidy
- 11 Terapeutická opatření:
- 12 chirurgická léčba
- 13 Prognóza a prevence
- 14 Akutní pankreatitida: příznaky, příznaky a léčba
- 15 Co je to za onemocnění – obecné informace
- 16 Příčiny akutní pankreatitidy
- 17 Jak se určují příznaky akutní pankreatitidy?
- 18 diagnostika
- 19 Léčba akutní pankreatitidy
- 20 Co je možné a co není možné u akutní pankreatitidy?
- 21 Obecné stravovací pokyny
- 22 Povolené a zakázané produkty
- 23 Pankreatitida: příznaky zánětu slinivky břišní a léčebná opatření
- 24 Pankreatitida: co je tato nemoc a jaké jsou její projevy?
- 25 Zánět slinivky břišní: příčiny
- 26 Nebezpečné následky pankreatitidy
- 27 Diagnostika zánětu slinivky břišní
- 28 Léčebná opatření pro pankreatitidu
- 29 Přípravek s pankreatickými enzymy
- 30 Příznaky a léčba akutní pankreatitidy
- 31 Příčiny
- 32 Klinický obraz
- 33 Komplikace
- 34 diagnostika
- 35 terapie
- 36 Konzervativní léčba
- 37 Chirurgické radiační metody
- 38 Základní léky pro léčbu
Příznaky a léčba fokální pankreatitidy
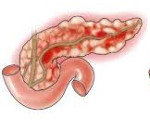
Akutní pankreatitida – zánět slinivky břišní. Příznaky akutní pankreatitidy: akutní, nesnesitelná bolest v břišní oblasti. Podle toho, která část žlázy je zanícená, může být bolest lokalizována v pravém nebo levém hypochondriu, v epigastrické oblasti může být bolest pásová. Chronická pankreatitida je doprovázena ztrátou chuti k jídlu, poruchami trávení a akutní bolestí (jako v akutní formě), ke které dochází po požití tučných, kořeněných jídel nebo alkoholu.
ICD-10

Přehled
Pankreatitida je onemocnění charakterizované rozvojem zánětu ve tkáni pankreatu. Podle charakteru průběhu se pankreatitida dělí na akutní a chronickou. Akutní pankreatitida je na třetím místě mezi akutními břišními onemocněními vyžadujícími léčbu v chirurgické nemocnici. První a druhé místo zaujímají akutní apendicitida a cholecystitida.
Podle světových statistik postihne akutní pankreatitida ročně 200 až 800 lidí z milionu. Toto onemocnění je častější u mužů. Věk pacientů se značně liší a závisí na příčinách pankreatitidy. Akutní pankreatitida v důsledku abúzu alkoholu se vyskytuje průměrně ve věku kolem 39 let a u pankreatitidy spojené s cholelitiázou je průměrný věk pacientů 69 let.

Příčiny
Faktory přispívající k výskytu akutní pankreatitidy:
- zneužívání alkoholu, špatné stravovací návyky (tučná, kořeněná jídla);
- cholelitiáza;
- infekce virem (příušnice, virus Coxsackie) nebo bakteriální infekcí (mykoplazma, kampylobakter);
- trauma pankreatu;
- chirurgické zákroky pro jiné patologie pankreatu a žlučových cest;
- užívání estrogenů, kortikosteroidů, thiazidových diuretik, azathioprinu a dalších léků s výrazným patologickým účinkem na pankreas (léky vyvolaná pankreatitida);
- vrozené anomálie vývoje žláz, genetická predispozice, cystická fibróza;
- zánětlivá onemocnění trávicího systému (cholecystitida, hepatitida, gastroduodenitida).
Patogeneze
Při rozvoji akutního zánětu slinivky břišní je podle nejrozšířenější teorie hlavním faktorem poškození buněk předčasně aktivovanými enzymy. Za normálních podmínek jsou trávicí enzymy produkovány slinivkou břišní v neaktivní formě a jsou aktivovány v trávicím traktu. Pod vlivem vnějších a vnitřních patologických faktorů se naruší produkční mechanismus, ve slinivce se aktivují enzymy a začnou trávit její tkáň. Výsledkem je zánět, vzniká tkáňový edém, jsou postiženy cévy parenchymu žlázy.
Patologický proces u akutní pankreatitidy se může rozšířit do blízkých tkání: retroperitoneální tkáň, omentální burza, peritoneum, omentum, střevní mezenterie a jaterní vazy a duodenum. Těžká forma akutní pankreatitidy přispívá k prudkému zvýšení hladiny různých biologicky aktivních látek v krvi, což vede k závažným celkovým poruchám života: sekundární zánět a dystrofické poruchy v tkáních a orgánech – plíce, játra, ledviny, srdce.
Klasifikace
Akutní pankreatitida je klasifikována podle závažnosti:
- mírná forma vyskytuje se s minimálním poškozením orgánů a systémů, je vyjádřen hlavně intersticiálním edémem žlázy, je snadno léčitelný a má příznivou prognózu pro rychlé zotavení;
- těžká forma Akutní pankreatitida je charakterizována rozvojem výrazných poruch v orgánech a tkáních nebo lokálních komplikací (nekróza tkáně, infekce, cysty, abscesy).
Těžká forma akutní pankreatitidy může být doprovázena:
- akutní akumulace tekutiny uvnitř žlázy nebo v peripankreatickém prostoru, která nemusí mít granulaci nebo vláknité stěny;
- nekróza slinivky břišní s možnou infekcí tkáně (objeví se ohraničená nebo difúzní zóna odumírajícího parenchymu a peripankreatické tkáně; při výskytu infekce a rozvoji hnisavé pankreatitidy se zvyšuje pravděpodobnost úmrtí);
- akutní falešná cysta (nahromadění pankreatické šťávy obklopené vláknitými stěnami nebo granulacemi, ke kterému dochází po záchvatu akutní pankreatitidy a tvoří se během 4 nebo více týdnů);
- pankreatický absces (hromadění hnisu ve slinivce nebo blízkých tkáních).
Příznaky akutní pankreatitidy
Charakteristické příznaky akutní pankreatitidy.
- Bolestivý syndrom. Bolest může být lokalizována v epigastriu, levém hypochondriu, má pásový charakter a vyzařuje pod levou lopatku. Bolest je silná a stálá a zesiluje, když ležíte na zádech. Zvýšená bolest nastává také po požití jídla, zejména mastného, kořeněného, smaženého a alkoholu.
- Nevolnost, zvracení. Zvracení může být nekontrolovatelné, obsahuje žluč a nepřináší úlevu.
- Zvýšená tělesná teplota.
- Mírné zažloutnutí skléry. Vzácně – mírná žloutenka kůže.
Akutní pankreatitidu mohou navíc provázet dyspeptické příznaky (nadýmání, pálení žáhy), kožní projevy (modré skvrny na těle, krvácení do pupku).
Komplikace
Nebezpečí akutní pankreatitidy spočívá ve vysoké pravděpodobnosti rozvoje závažných komplikací. Když se zanícená tkáň žlázy infikuje bakteriemi, které žijí v tenkém střevě, je možná nekróza částí žlázy a výskyt abscesů. Tento stav bez včasné léčby (včetně chirurgického zákroku) může být smrtelný.
V těžkých případech pankreatitidy se může rozvinout šokový stav a v důsledku toho víceorgánové selhání. Po rozvoji akutní pankreatitidy se mohou ve tkáni žlázy začít tvořit pseudocysty (nahromadění tekutiny v parenchymu), které ničí strukturu žlázy a žlučových cest. Když je pseudocysta zničena a její obsah vyteče, vzniká ascites.
diagnostika
Gastroenterologové diagnostikují pankreatitidu na základě stížností, fyzikálního vyšetření a identifikace charakteristických symptomů. Při měření krevního tlaku a pulsu je často zaznamenána hypotenze a tachykardie. K potvrzení diagnózy se používají laboratorní testy krve a moči, MSCT a ultrazvuk břišních orgánů a MRI slinivky břišní.
- Krevní biochemie. Při vyšetření krve v obecné analýze jsou zaznamenány známky zánětu (zrychlená ESR, zvýšený obsah leukocytů), biochemický krevní test odhalí zvýšení aktivity pankreatických enzymů (amyláza, lipáza), je možná hyperglykémie a hypokalcémie. Může se objevit bilirubinémie a zvýšená aktivita jaterních enzymů.
- Biochemie moči. Stanoví se koncentrace enzymů v moči. Při diagnostice akutní pankreatitidy se provede biochemický test moči a stanoví se aktivita amylázy v moči.
- Instrumentální metody. Vizuální vyšetření slinivky břišní a blízkých orgánů (ultrazvuk, CT, MRI) umožňuje identifikovat patologické změny v parenchymu, zvětšení objemu orgánu, detekovat abscesy, cysty, přítomnost kamenů ve žlučovodech.

Diferenciální diagnostika akutní pankreatitidy se provádí s:
- akutní apendicitida a akutní cholecystitida;
- perforace dutých orgánů (perforované vředy žaludku a střev);
- akutní střevní obstrukce;
- akutní gastrointestinální krvácení (krvácející vřed žaludku a 12 střev, krvácení z křečových žil jícnu, střevní krvácení);
- akutní ischemický břišní syndrom.
Léčba akutní pankreatitidy
V případě akutní pankreatitidy je indikována hospitalizace. Všem pacientům byl předepsán klid na lůžku. Hlavním cílem terapie je zmírnit bolest, snížit zátěž slinivky břišní a stimulovat její samoléčebné mechanismy.
Terapeutická opatření:
- novokainová blokáda a antispasmodika k úlevě od silné bolesti;
- hlad, led v oblasti projekce žlázy (vytváří lokální hypotermii ke snížení její funkční aktivity), parenterální výživu, odsávání žaludečního obsahu, předepisují se antacida a inhibitory protonové pumpy;
- deaktivátory pankreatických enzymů (inhibitory proteolýzy);
- nutná korekce homeostázy (voda-elektrolyt, acidobazická, proteinová rovnováha) pomocí infuze fyziologického roztoku a proteinových roztoků;
- detoxikační terapie;
- antibiotická terapie (širokospektrální léky ve velkých dávkách) jako prevence infekčních komplikací.
chirurgická léčba
Chirurgická taktika je indikována, pokud:
- kameny v žlučových cestách;
- nahromadění tekutiny v žláze nebo kolem ní;
- oblasti pankreatické nekrózy, cysty, abscesy.
Operace prováděné u akutní pankreatitidy s tvorbou cyst nebo abscesů zahrnují: endoskopickou drenáž, marsupializaci cyst, cystogastrostomii atd. Při tvorbě oblastí nekrózy se v závislosti na jejich velikosti provádí nekrektomie nebo resekce pankreatu. Přítomnost kamenů je indikací k operaci na vývodu slinivky břišní.
K chirurgickému zákroku se lze uchýlit i v případech pochybností o diagnóze a pravděpodobnosti přehlédnutí jiného chirurgického onemocnění, které vyžaduje chirurgickou léčbu. Pooperační období zahrnuje intenzivní opatření k prevenci purulentně-septických komplikací a rehabilitační terapii.
Léčba mírných forem pankreatitidy zpravidla nepředstavuje žádné potíže a pozitivní dynamika je zaznamenána do týdne. Vyléčení těžké pankreatitidy trvá podstatně déle.
Prognóza a prevence
Prognóza akutní pankreatitidy závisí na její formě, adekvátnosti terapie a přítomnosti komplikací. Mírná forma pankreatitidy obvykle dává příznivou prognózu a u nekrotické a hemoragické pankreatitidy je vysoká pravděpodobnost úmrtí. Nedostatečná léčba a nedodržování lékařských doporučení o dietě a režimu může vést k relapsům onemocnění a rozvoji chronické pankreatitidy.
Primární prevencí je racionální zdravá strava, vyhýbání se alkoholu, kořeněným, tučným jídlům a odvykání kouření. Akutní pankreatitida se může vyvinout nejen u lidí, kteří pravidelně zneužívají alkohol, ale také v důsledku jednorázového příjmu nápojů obsahujících alkohol s tučným, smaženým a kořeněným občerstvením ve velkém množství.
Akutní pankreatitida: příznaky, příznaky a léčba
Obvykle se na pozadí vyskytuje akutní pankreatitida pankreatu cholelitiáza nebo nadměrné pití alkoholu. Zánětlivé příznaky a léčba pankreatických záchvatů jsou způsobeny enzymatickou aktivitou ve folikulárních buňkách největší žlázy v trávicím systému. Pankreatické proenzymy, které tráví orgán, způsobují jeho vážné poškození.
Akutní pankreatitida podle MKN10 (International Classification of Diseases, 10. revize) patří do třídy klinických onemocnění žlučníku, žlučových cest a slinivky břišní.

Co je to za onemocnění – obecné informace
Hlavní funkcí slinivky břišní je produkce enzymů pro trávení tuků, sacharidů a bílkovin, prováděná sekrecí pankreatické šťávy. Zevní sekret, hromadící se v pankreatickém vývodu, je vylučován společným žlučovodem do duodena. Při narušení rovnováhy mechanismů stabilizujících tyto procesy vede aktivace enzymů ve slinivce k jejímu samoléčení a destrukci okolních tkání, což výrazně zvyšuje riziko pankreatické nekrózy.

V důsledku toho může dojít k trvalému poškození orgánu trávicí soustavy a naleptané stěny cév a trávicího traktu vytvářejí riziko perforace nebo vnitřního krvácení. Zánět slinivky nebo akutní pankreatitida je ochranná reakce těla na samoléčení exokrinního trávicího orgánu. Pokud je do zánětlivé reakce zapojeno několik životně důležitých orgánů, příznaky akutní pankreatitidy připomínají příznaky sepse. Komplikace akutní pankreatitidy jsou renální a/nebo selhání jater, poruchu respiračních funkcí a srážlivosti krve, dále poruchu metabolismu bílkovin (amyloidní dystrofie) v 10 % případů vedoucí k úmrtí.
Příčiny akutní pankreatitidy
V podstatě jakýkoli faktor, který způsobuje poškození pankreatických buněk, ovlivňuje zhoršení mechanismu produkce enzymů. Zde jsou nejčastější příčiny akutní pankreatitidy:
- nadměrná konzumace alkoholu;
- systematické přejídání;
- nadměrná vášeň pro tučná jídla;
- bulimie;
- metabolické poruchy;
- mechanické poškození břišní dutiny;
- dědičná mutace;
- cévní onemocnění;
- výsledek neopatrného endoskopického zavedení.

Nejvýznamnějším kauzálním faktorem vedoucím k nárůstu ataků akutní pankreatitidy v celosvětovém měřítku však zůstává cholelitiáza, která je zase důsledkem progresivní epidemie obezity a alkoholická pankreatitida.
Každý rok jsou příznaky akutní pankreatitidy zjištěny u 10-50 lidí na 100 tisíc obyvatel.
Jak se určují příznaky akutní pankreatitidy?
Etiologie akutní pankreatitidy, její příznaky a léčba u dospělých a dětí zcela závisí na povaze destruktivně-zánětlivého procesu. Aseptický zánět pankreatu nemá jasně definovaný klinický obraz. Diagnóza pankreatitidy vyžaduje další lékařský výzkum. Typické stížnosti pacientů jsou:
- akutní epigastrická bolest břicha;
- nevolnost;
- zvracení gastrointestinálního obsahu;
- plynatost, nadýmání a říhání;
- horečka;
- zrychlení srdečního rytmu (tachykardie);
- příznaky peristaltických poruch gastrointestinálního traktu.

U třetiny pacientů se v důsledku zhoršeného odtoku žluči zjišťuje zežloutnutí kůže a očního bělma. Vzniká tzv. obstrukční žloutenka. Pokud se takové příznaky objeví, je nutná okamžitá lékařská pomoc. V případě akutní pankreatitidy je volání sanitky povinné.
diagnostika
Léčba akutní pankreatitidy začíná diferencovaným diagnostickým vyšetřením. Nejprve konzultující specialista provede rozhovor s pacientem, který určí závažnost výše uvedených příznaků. Za druhé je nutné sbírat podrobné laboratorní informace o různých změnách v lidském těle.
Diagnostický obraz stavu pacienta zahrnuje:
- stanovení aktivity lipázy v krevním séru a amylázy v moči;
- hodnocení hladiny lipidů a vápníku v krvi;
- vyloučení plicních komplikací RTG vyšetřením hrudníku;
- ultrazvuk břicha nebo počítačová tomografie, která odhalí známky onemocnění žlučových kamenů.

V případě potřeby ošetřující lékař předepisuje specializované vyšetření k určení příčiny akutního zánětu slinivky břišní a organizuje také další sběr informací o stupni poškození slinivky a dalších životně důležitých orgánů.
Léčba akutní pankreatitidy
Komplexní terapie mírných forem onemocnění zahrnuje následující léčebný režim pro pankreatitidu:
- dietní jídlo po dobu 3-5 dnů;
- užívání analgetických léků;
- nitrožilní výplach těla.
Pokud je příčinou cholelitiáza, měl by být žlučník okamžitě odstraněn.
Pokud jde o akutní pankreatitidu, dieta je extrémně nezbytným klinickým doporučením, které může snížit bolest v epigastrické zóně, odstranit nevolnost, zvracení a další příznaky akutního zánětu slinivky břišní.
Mnohem obtížnější je uvažovat o těžké formě akutního záchvatu pankreatitidy. Již od prvních hodin či dnů nemoci lze hovořit o možných komplikacích. Je zvolen vhodný léčebný režim, který chrání před šířením zánětu do okolních tkání. V tomto případě se používá parenterální výživa a farmakoterapie, která zahrnuje nejen analgetika, ale také antibiotika. V krajním případě se lékaři rozhodnou pro chirurgické odstranění celé slinivky břišní (resekce) nebo části orgánu a dvanáctníku. Pokud pacient přežije akutní pankreatitidu, pak je trávicí systém zbaven schopnosti vykonávat endokrinní funkce, osoba bude muset užívat pankreatické enzymy a inzulín.
Co je možné a co není možné u akutní pankreatitidy?
Terapeutická strava a správná výživa pro akutní pankreatitidu je předpokladem pro rychlé zotavení anatomického orgánu. Zásady dietní výživy při pankreatitidě se neliší od klinických doporučení pro celkový zánět slinivky břišní a skládá se z následujícího dietního plánu:
- Během prvních 2-3 dnů se pacientovi doporučuje hladovět. Tento režim vám umožňuje odpočívat a obnovit slinivku břišní. Pacientovi je povolena pouze minerální voda bez plynu.
- Po odeznění hlavních zánětlivých příznaků akutního průběhu musí člověk v následujících dnech držet přísnou dietu.

Všechna dietní doporučení se provádějí na pozadí terapeutické léčby v nemocničním prostředí.
Obecné stravovací pokyny
Dietní tabulka č. 5 pro pankreatitidu, vyvinutá sovětskými odborníky na výživu vedenými M.I Pevznerem, je nejsprávnější volbou terapeutické výživy. Základním principem dietní léčby akutní, ale i chronické pankreatitidy je dělená jídla v malých porcích 5-6x denně.
Pokrmy by měly být připravovány bez soli a cukru a měly by být vyloučeny různé potravinářské přísady ve formě pepře, koření a tak dále. Jídlo by nemělo být smažené nebo mastné. Nejlepší možností správné výživy pro akutní pankreatitidu je vařené a / nebo dušené jídlo. Pro urychlení procesu trávení je lepší dát přednost tekuté nebo pyré. Kromě toho odborníci na výživu a gastroenterologové doporučují vypít alespoň 2 litry vody denně. Toto množství zahrnuje mimo jiné i tekutou stravu – polévky, vývary a tak dále. Je třeba se vyhnout nočnímu občerstvení a jídlu. Denní strava by neměla přesáhnout 1800-2200 kcal.
Povolené a zakázané produkty
U akutní pankreatitidy, stejně jako u chronických typů poškození slinivky břišní, platí zákaz některých druhů potravin. Přibližný jídelníček pro akutní pankreatitidu lze získat od konzultačního odborníka na výživu nebo ošetřujícího lékaře. Doporučená dieta bude brát v úvahu věk pacienta, fyziologické charakteristiky, pohlaví a přítomnost doprovodných onemocnění.

Tabulka povolených a zakázaných potravin pro akutní pankreatitidu:
Pankreatitida: příznaky zánětu slinivky břišní a léčebná opatření
Zpravidla se nejčastěji obáváme o zdraví srdce a krevních cév, méně často – jater nebo ledvin, téměř bez zapamatování slinivky břišní. Mezitím je tento orgán životně důležitý pro normální fungování těla. Právě tam dochází k syntéze inzulínu, hormonu, který reguluje téměř všechny biochemické procesy uvnitř buňky. A právě slinivka břišní produkuje trávicí enzymy, které zajišťují normální procesy trávení potravy a vstřebávání živin. Ve skutečnosti, na rozdíl od běžných názorů, hlavní fáze trávení neprobíhá v žaludku, ale v tenkém střevě, kam vstupuje pankreatická šťáva.







Pankreatitida: co je tato nemoc a jaké jsou její projevy?
Zánět slinivky břišní se nazývá pankreatitida. Její projevy jsou zcela charakteristické: velmi silná, ostrá bolest v horní části břicha, která vyzařuje do zad nebo obepíná trup a konvenční analgetika ji netlumí. Další charakteristickou stížností je hojné, opakované zvracení, které také nelze doma zastavit konvenčními antiemetiky. Kromě toho během vyšetření lékař zaznamenává napětí ve svalech horní části břicha.
Tyto příznaky – klasická triáda příznaků – jsou charakteristické jak pro akutní pankreatitidu, tak pro exacerbaci chronické pankreatitidy.
Ale s chronickým procesem, to znamená se zánětem, který trvá mnoho měsíců a let, se kromě bolesti objevují známky exokrinní pankreatické insuficience (nedostatek trávicích enzymů), mezi nimi:
- nadýmání, dunění, bolest břicha;
- náhlé silné nutkání k defekaci;
- hojné páchnoucí, mastné výkaly plovoucí na hladině vody;
- hubnutí, u dětí – opožděný růst a vývoj.
Tyto projevy vznikají kvůli tomu, že neúplně strávené potraviny se nedostanou do krevního oběhu, aby tělu dodaly živiny, ale zůstávají v lumen střeva a dráždí ho.
Zánět slinivky břišní: příčiny
Ať už je zánět slinivky břišní jakýkoli – akutní nebo chronický, z pohledu lékařské statistiky je jeho hlavní příčinou nadbytek alkoholu. Nadměrná konzumace způsobuje až 55 % akutních [1] a až 80 % chronické pankreatitidy [2].
Jiné možné příčiny akutní pankreatitidy:
- Nemoci žlučových cest (35 %). Se zvýšeným tlakem ve žlučových cestách začne jejich obsah proudit do blízkých (a majících jeden vývod) pankreatických vývodů. Žluč poškozuje tkáně, které by s ní za normálních okolností neměly přijít do kontaktu, což způsobuje zánět.
- Poranění pankreatu (4 %). Může být buď domácí (bití, dopravní nehody atd.) nebo způsobené činností lékařů při operaci nebo diagnostických testech.
- Další důvody (6 %): viry (hepatitida, příušnice, cytomegalovirus), nádory a jiná onemocnění sousedních orgánů, užívání některých léků (hormony, některá antibiotika, diuretika a cytostatika), alergické reakce (anafylaktický šok), autoimunitní procesy.
Příčiny chronické pankreatitidy se příliš neliší od příčin akutních. Na prvním místě je zde také alkohol a na druhém místě jsou nemoci žlučových cest. Dále v sestupné frekvenci postupujte takto:
- pankreatitida vyvolaná léky;
- idiopatická pankreatitida (stavy, kdy nelze zjistit příčinu zánětu);
- autoimunitní pankreatitida;
- zánět způsobený metabolickými poruchami (cystická fibróza, dysfunkce příštítných tělísek, porucha metabolismu hemoglobinu, dyslipidémie);
- intoxikace, včetně vlastních metabolických produktů při selhání ledvin (urémie);
- nutriční pankreatitida (způsobená nedostatkem bílkovin a nadbytkem tuku ve stravě);
- infekce;
- systémová kolagenóza (lupus erythematodes);
- nedostatečné zásobení krví (ateroskleróza);
- trauma;
- zúžení vývodu, vrozené i získané (komprese nádorem);
- kouření.
Samostatnou příčinou chronické pankreatitidy je dědičná mutace genu kódujícího syntézu trávicího enzymu trypsinu. Tyto pankreatitidy obvykle začínají v poměrně mladém věku a bez zjevných příčin.
Nebezpečné následky pankreatitidy
Nejnebezpečnější komplikací akutní pankreatitidy je pankreatická nekróza. Jedná se o stav, kdy trávicí enzymy, místo aby byly vylučovány vývody do střevní dutiny, z buněk zničených zánětem vstupují přímo do tkáně slinivky břišní a vlastně tráví samotný orgán. To je jedna z hlavních příčin úmrtí u akutní pankreatitidy.
Ale i když se tomuto nebezpečí lze vyhnout, nemoc neprojde bez následků.
Jakýkoli zánět – bez ohledu na akutní nebo chronický – narušuje normální fungování orgánu. Pokud mluvíme o práci slinivky břišní, pak především klesá její exokrinní funkce. To znamená, že se pro normální trávení vytváří příliš málo enzymů a je narušeno vstřebávání živin, což má dopad na celé tělo. Dochází k hubnutí. Objevují se známky nedostatku vitamínů (především rozpustných v tucích A, D, K), které se mohou projevit v podobě lámavosti kostí, suché kůže a vlasů a krvácení. Nedostatek železa vede k anémii. Snížení koncentrace tuků v těle narušuje normální syntézu pohlavních hormonů (tuky jsou jediným zdrojem, ze kterého jsou produkovány). Libido je narušeno, mění se charakter růstu vlasů. Nedostatek bílkovin vede ke svalové atrofii a otoku.
Slinivka kromě enzymů syntetizuje také bikarbonáty – látky, které alkalizují kyselý obsah přicházející ze žaludku. Při poklesu jejich počtu se pro bolus potravy nevytváří zásadité prostředí a poškozuje sliznici dvanáctníku. Z tohoto důvodu se objevují vředy.
Pokud zánětlivý proces trvá dlouhou dobu a většina pankreatických buněk produkujících inzulín odumře, vzniká diabetes mellitus. K tomu dochází u chronické pankreatitidy přibližně v 10 % případů [3].
Protože zanícená tkáň vždy oteče, může stlačit vylučovací kanál žlučníku, který probíhá hluboko v hlavě slinivky břišní. Pokud je otok tak silný, že je narušen normální tok žluči, může začít žloutenka (až 3% případů).
Navíc bylo prokázáno [4], že mezi chronickým zánětem slinivky břišní a její maligní degenerací existuje přímá souvislost.
Diagnostika zánětu slinivky břišní
na diagnostika akutního zánětu slinivky břišní Lékař věnuje pozornost charakteristickým stížnostem pacienta. Při krevním testu jsou zjištěny zánětlivé změny (zvýšené ESR a leukocyty) a je pozorována více než trojnásobně zvýšená aktivita enzymů (amyláza nebo krevní lipáza). Ultrazvuk pomáhá určit změny v samotném orgánu, ale spolehlivější je zobrazování magnetickou rezonancí nebo počítačová tomografie (pokud jsou tyto dva typy studií k dispozici). V případě pochybností (a pokud je k dispozici vhodné vybavení) může lékař předepsat laparoskopii.
pro diagnostika chronické pankreatitidy obvykle se provádí:
- Krevní testy. S jejich pomocí se zjišťují známky zánětu, zvýšená aktivita amylázy, dysproteinémie, charakterizovaná změněným poměrem bílkovin v krevní plazmě, nebo hypoproteinémie, svědčící o obecném poklesu obsahu bílkovin v krvi.
- Obecná analýza stolice. Při speciálním barvení jsou pod mikroskopem viditelné nestrávené tuky a pokud je již situace pokročilá, jsou vidět nestrávená svalová vlákna.
- Analýza stolice na enzymatickou aktivitunejčastěji se jedná o stanovení aktivity pankreatické elastázy-1 ve stolici. U chronické pankreatitidy je snížena.
- Duodenální sondování s obsahovou analýzou (provádí se pokud možno). Proces probíhá následovně: pacient spolkne speciální sondu, která dosáhne dvanácterníku; poté je mu podán lék, který stimuluje tvorbu pankreatického sekretu; ve výsledných vzorcích se vyšetřuje aktivita enzymů trypsin, lipáza a obsah hydrogenuhličitanů – alkalického substrátu nezbytného pro normální fungování trávicích enzymů.
- Ultrazvukové vyšetření slinivky břišní (také počítačová tomografie nebo magnetická rezonance podle plánu) – umožňuje přímo posoudit strukturu a strukturu orgánu.
Kromě toho lze za nepřímou známku rozvoje pankreatitidy považovat snížení závažnosti zhoršeného trávení po několika dnech užívání pankreatických enzymů.
Léčebná opatření pro pankreatitidu
Pankreatitida je život ohrožující patologie, takže léčba by měla být předepsána pouze lékařem.
Pokud mluvíme o akutní pankreatitidě, musí být pacient hospitalizován v chirurgické nemocnici. První tři dny je nutné dodržovat půst: do té míry, že veškerý obsah žaludku je odstraněn sondou. Na břicho se aplikuje ledový obklad a předepisuje se klid na lůžku. Tento klasický vzorec se nazývá „chlad, hlad a odpočinek“ a je výchozím bodem pro léčbu akutní pankreatitidy i exacerbací chronické pankreatitidy.
Samozřejmě, že v prvním případě nejsou taková opatření omezena. Pro snížení bolesti a obnovení normálního odtoku pankreatické šťávy jsou předepsány antispasmodiky. Protože bolest může být velmi silná, někdy se používají narkotická analgetika. Ke snížení aktivity slinivky břišní se předepisují antagonisté somatotropinu, např. oktreotid nebo lanreotid, na přidružené krvácení somatostatin nebo terlipresin.
V závislosti na stavu pacienta se uchýlí k symptomatické léčbě k nápravě určitých změn v jeho těle. Může být předepsáno:
- léky, které normalizují krevní tlak;
- prostředky, které podporují normální činnost srdce;
- antibiotika na hnisavé záněty apod.
K odstranění toxických zánětlivých produktů z krve se využívá infuzní terapie (tzv. kapátka). Dojde-li k rozvoji pankreatické nekrózy, je pacient operován k odstranění mrtvých oblastí slinivky břišní.
V případě exacerbace chronické pankreatitidy, jak již bylo zmíněno, se v prvních třech dnech doporučuje také režim „chlad, hlad a klid“. Po tomto období, pokud to váš stav dovolí, můžete začít jíst. Zpočátku – dobře uvařené kaše, želé, pyré polévky. Postupně je dovoleno přejít na pevnou stravu.
Strava by měla obsahovat hodně bílkovin, nejlépe mléko nebo sóju. Doporučuje se omezit konzumaci výrobků se žáruvzdornými živočišnými tuky (vepřové, jehněčí), rostlinné a mléčné tuky však zakázány nejsou. Navíc není vhodné volit mléčné výrobky s nízkým obsahem tuku. Tučné dezerty, arašídové máslo a další produkty tohoto druhu jsou nejen povoleny, ale dokonce doporučovány (s výhradou použití enzymů a běžné tolerance k takovým potravinám). Alkohol je přísně zakázán. Nemůžete jíst kyselá, smažená, uzená, slaná jídla nalačno, ani začínat jídlo tučnými vývary bohatými na extraktivní látky.
Mezitím je nutná nejen dieta, ale i léky. Pro zmírnění bolesti se doporučuje užívat analgetika a antispasmodika. Pankreatické enzymy mají také analgetický účinek – zajišťují odpočinek postiženému orgánu [5] během jídla. Při exokrinní pankreatické insuficienci jsou průběžně předepisovány enzymové preparáty. Obnovují normální trávení a umožňují vstřebání všech potřebných živin. A pro udržení jejich účinku a obnovení normálního prostředí v duodenu se předepisují H2 blokátory, neboli inhibitory protonové pumpy, které snižují kyselost žaludeční šťávy.
Přípravek s pankreatickými enzymy
Přípravky obsahující pankreatické enzymy existují již poměrně dlouho. Ale díky jejich moderní formě, a to jsou mikrokuličky, neboli mikrogranule, o průměru až 2 mm, je možná maximální účinnost těchto léků.
Mikrasim® [6] je přípravek obsahující lipázy, proteázy a pankreatické amylázy živočišného původu a také enzymy, které tráví tuky, bílkoviny a sacharidy. Enzymy jsou umístěny v mikrogranulích s kyselinovzdorným obalem, který je chrání před inaktivací v žaludku. Mikrogranule jsou zase „baleny“ do kapslí obsahujících 10 000 jednotek nebo 25 000 jednotek aktivních enzymů.
Jakmile je želatinová kapsle v žaludku, rozpustí se. Pod vlivem peristaltických pohybů se mikrogranule rovnoměrně promísí s potravou a postupně vstupují do střevního lumen. V alkalickém prostředí uvnitř duodena se jejich membrána rozpustí a enzymy začnou „pracovat“. Maximální aktivita enzymu je pozorována do 30 minut po jídle.
Mikrasim® je třeba užívat při každém jídle – s výjimkou svačin, které neobsahují tuk (zeleninový salát bez dresinku, ovocná šťáva, čaj s cukrem bez mléka atd.). Obvykle stačí jedna kapsle s jídlem, protože obsahuje dostatečné množství enzymů, které pomáhají normalizovat trávení. Pokud je obtížné tobolku spolknout, můžete ji otevřít, ale za žádných okolností mikrogranule nekousejte ani jinak nedrťte: zničíte tím ochranný obal a enzymy ztratí svou aktivitu.
Hlavní indikací pro použití kapslí Mikrasim® je chronická pankreatitida bez exacerbace. Dále se lék používá při exokrinní pankreatické insuficienci jakéhokoli původu: v důsledku cystické fibrózy, po operacích slinivky břišní, po resekci žaludku nebo tenkého střeva. Zdraví lidé mohou používat Micrasim® ke snížení zátěže slinivky břišní při přejídání, zejména při konzumaci tučných jídel.
Mikrasim® je kontraindikován u akutní pankreatitidy a exacerbace chronické pankreatitidy, jakož i v případě individuální nesnášenlivosti.
Droga je zařazena do seznamu Vital and Essential Drugs a je dostupná bez lékařského předpisu.
* Číslo registračního osvědčení ve Státním registru léčiv – LS-000995 ze dne 18. října 2011.
Příznaky a léčba akutní pankreatitidy
Akutní pankreatitida je zánět tkáně slinivky břišní. Nemoc představuje vážnou hrozbu pro život, ale bohužel ne všichni pacienti chápou důležitost léčby a nekonzultují lékaře včas. Klinický obraz může být různý: od lokalizované bolesti nízké intenzity až po kóma. Aby bylo možné předepsat adekvátní terapii, je nutné okamžitě identifikovat všechny příznaky patologie.

Příčiny
Existuje mnoho etiologických faktorů vedoucích k rozvoji akutní pankreatitidy, nejčastější jsou:
- Patologie žlučového systému (60 % všech případů). Vylučovací kanály žlučníku a slinivky břišní mají společný kanál. V důsledku toho může jakákoli patologie žlučových cest (kalkulózní cholecystitida, papilitida atd.) způsobit narušení odtoku pankreatické šťávy. Sekrece s četnými enzymy začíná prodlévat a způsobovat rozpad žlázové tkáně.
- Traumatické léze slinivky břišní.
- Patologie duodena. U peptického vředu může dojít k průniku (průlomu do tkáně jiného orgánu) vředu.
- Zneužívání alkoholu a častá konzumace tučných nebo kořeněných jídel. Takové produkty vytvářejí zvýšené zatížení orgánu, během kterého může dojít k akutnímu zánětlivému procesu.
- Průnik bakterií a virů (například Coxsackie) do orgánové tkáně hematogenními, lymfogenními nebo vzestupnými cestami.
- Užívání léků (thiazidová diuretika, azathioprin, prednisolon atd.), které mají výrazný pankreatotoxický účinek. Na pozadí masivní nekrózy orgánových buněk vzniká zánět.
- Vrozené vývojové vady. Jakékoli anomálie mohou narušit adekvátní fungování orgánu a vést ke stagnaci enzymů.
- Geneticky podmíněná predispozice.

Klinický obraz
Pankreatitida vždy začíná akutně na pozadí vynikajícího zdraví. Vývoji patologie zpravidla předchází konzumace velkých dávek alkoholu nebo tučných jídel. Příznaky zahrnují:
- Bolest. Bolestivé pocity jsou lokalizovány v epigastriu (s rozvojem zánětu v těle a ocasu žlázy), levém hypochondriu (s poškozením hlavy orgánu) a ve 40 % případů mají obkličující charakter. Intenzita může být jakákoli: od slabé po nesnesitelnou, nutí člověka zaujmout vynucenou pozici (na levé straně s pokrčenýma nohama a rukama). Bolest může vyzařovat do levé paže, levé poloviny břicha a do retrosternálního prostoru, klinicky připomínající infarkt myokardu.
- Dyspeptické poruchy. U 80 % pacientů se zvracení rozvine reflexně, které může být nezkrotné (až 10 litrů a více denně). Tento stav rychle vede k dehydrataci. Po 2-3 dnech se v důsledku nedostatku enzymů a rozvoje střevní obstrukce objeví nadýmání a není žádná stolice.
- Peritoneální syndrom. Léze zahrnuje parietální a viscerální peritoneum, což způsobuje silnou bolest v celém břiše a úplný nedostatek střevních funkcí.

Celkový stav se prudce zhoršuje, objevuje se slabost, fyzická nečinnost, podrážděnost. Tělesná teplota rychle stoupá na vysoká čísla (39-40 stupňů).
Z kardiovaskulárního systému se vyvíjí tachykardie (zvýšení srdeční frekvence na 120 tepů za minutu), hypotenze. Kůže je bledá, akrocyanóza.
Rychlý nárůst intoxikace a hypotenze vede k selhání ledvin (snižuje se objem vyloučené moči až do její úplné absence).
Při poškození centrálního nervového systému dochází k duševním poruchám: neklid, úzkost, delirium, halucinace. Další progrese způsobuje rozvoj kómatu.
Komplikace
Pankreatitida je život ohrožující patologie. Při absenci včasné a adekvátní léčby se vyvinou následující stavy:
- Sepse (otrava krve), septický šok.
- Mnohočetné selhání orgánů. Na pozadí intoxikace, bakteriémie a nízkého krevního tlaku všechny ostatní orgány postupně snižují svou funkční aktivitu.
- Nekróza slinivky břišní. V budoucnu může způsobit cukrovku.
- Tvorba abscesu nebo infiltrátu. Jakékoli nahromadění hnisu v dutině břišní si vynucuje použití chirurgických léčebných metod.
- Rozvoj krvácení (v břišní dutině nebo gastrointestinálním traktu).
- Tvorba píštělí v jiných orgánech nebo v přední břišní stěně.

diagnostika
Pro správnou diagnózu, identifikaci možných komplikací pankreatitidy a předepsání vhodné léčby je indikována celá játra pomocí laboratorních a instrumentálních metod výzkumu. Hlavní jsou:
- Obecný rozbor krve. S bakteriálním zánětem se zvyšuje ESR a hladina leukocytů a je vizualizován posun ve vzorci leukocytů doleva. S virovou etiologií – leukopenie, lymfocytóza.
- Chemie krve. S destrukcí žlázové tkáně se zvyšují: amyláza a lipáza v krvi, hladina cukru a markery nekrózy – ALT a AST.
- Stanovení amylázy v moči. Koncentrace je vyšší než normální kvůli destrukci orgánů.
- Ultrazvuk je hlavní diagnostickou metodou. Umožňuje identifikovat ložiska infiltrativních změn, abscesy, kalcifikace, píštěle atd.
- CT a MRI jsou nejvíce informativní, ale drahé vyšetřovací metody.
- Laparoskopie je indikována, když jsou všechny předchozí metody neúčinné. Pomocí sondy se do břišní dutiny zavede kamera a vyšetří se všechny orgány.
terapie
Všichni pacienti s akutní pankreatitidou jsou léčeni v nemocnici. U mírných forem pankreatitidy je indikována hospitalizace na chirurgickém oddělení, pro těžké formy – na jednotce intenzivní péče. Léčba může být:
- Konzervativní. Používá se v raných stádiích a v mírných formách při úplné absenci známek poškození jiných orgánů a komplikací.
- Chirurgický. Indikováno, když je konzervativní terapie neúčinná nebo se rozvinou život ohrožující stavy.
Konzervativní léčba
Podstata poskytování pomoci spočívá ve snížení funkční zátěže orgánu a urychlení obnovy struktury. Jsou používány:
- Hlad. Po dobu 3-5 dnů jsou pacienti na celkové parenterální výživě.
- Lokální hypotermie. Na oblast slinivky břišní se aplikuje chlad (zahřívací polštářek nebo ledový obklad).
- Sondování žaludku s nepřetržitým odsáváním obsahu a výplachy roztokem sody.
- Analgetika. V závislosti na závažnosti bolestivého syndromu lze použít narkotická (například Trimeperidin 3% 1 ml 4krát denně subkutánně) nebo nenarkotická analgetika (Baralgin 0,1 5krát denně).
- Antienzymové léky. Gordoks se ukázal dobře. Denní dávka je asi 300 000 IU.
- Blokátory sekreční funkce pankreatu. Přípravky hormonu somatostatin nebo jeho analogy (sandostatin) se užívají v dávce 0,2 3x denně.
- Inhibitory cytokineze (petoxifylin 2% 5 ml intravenózně 2krát denně)
- Inhibitory protonové pumpy – doporučují se ke snížení sekreční aktivity žaludku. Může být předepsán omeprazol 2 tablety denně.
- Spazmolytika (platifillin 0,2% 2 ml – 1x denně).
- Antihypoxanty – při těžké intoxikaci. V chirurgických nemocnicích se předepisuje mexibel nebo emoxipin.
- Antihistaminika – pro zvýšení vaskulární permeability a urychlení regenerace tkání. Nejoblíbenější: difenhydramin, suprastin, pipolfen. Dávkování pro každého: 50 mg 3x denně.
- Obnovení objemu cirkulující krve. V případě hemodynamických poruch (pokles krevního tlaku, tachykardie) se infuzní roztoky podávají intravenózně v množství 40 ml na kilogram tělesné hmotnosti.
- Přítomnost šoku nebo výrazného zánětlivého procesu určuje předepisování hormonálních léků (Prednisolon, dexomethason).
- Antibiotika. Nezbytné pro prevenci infekčních komplikací nebo léčbu stávajících (Ciprofloxacin 0,5 2krát denně).
Chirurgické radiační metody
Hlavním cílem je odstranit nekrotické oblasti a zajistit odtok hnisavé tekutiny. Může být zapojeno:
- Endoskopické metody. Poskytováno přes nejmenší chirurgický přístup (otvor, 1 cm v průměru). Indikováno k obnovení průchodnosti žluči a odtoku pankreatické šťávy.
- Proražení a instalace drenáže. Používá se v přítomnosti dutinových útvarů s akumulací hnisu a exsudátu.
- Laparotomie. Podél střední čáry břicha se provede řez, kterým se odstraní neživotaschopná žlázová tkáň a provede se také vizuální vyšetření sousedních orgánů za účelem hledání možných poruch. Poté se pole sešije a nainstaluje se drenážní trubice.
Operace může být časná (od 0 do 14 dnů) a pozdní (od 15. dne onemocnění). Indikace pro časnou chirurgickou korekci jsou:
- edematózní forma pankreatitidy;
- sterilní pankreatická nekróza;
- perforace sousedních orgánů;
- rozvoj peritonitidy;
- krvácející.
Opožděné operace se provádějí po zlepšení celkového stavu na pozadí konzervativní terapie u stavů, jako jsou:
- masivní nekróza;
- přítomnost abscesů nebo purulentních infiltrátů.
Základní léky pro léčbu
Na farmaceutickém trhu je k dispozici mnoho léků pro léčbu akutní pankreatitidy, nejoblíbenější jsou:
